Huyết khối tĩnh mạch trong phẫu thuật chấn thương chỉnh hình là một vấn đề sức khỏe nghiêm trọng, chiếm vị trí thứ 3 trong số bệnh lý tim mạch thường gặp, sau nhồi máu cơ tim và sốc. Bệnh thường xảy ra ở hệ tĩnh mạch sâu bắp chân hoặc đùi và huyết khối tĩnh mạch chi dưới.
1. Mối liên hệ của phẫu thuật chấn thương chỉnh hình và thuyên tắc tĩnh mạch
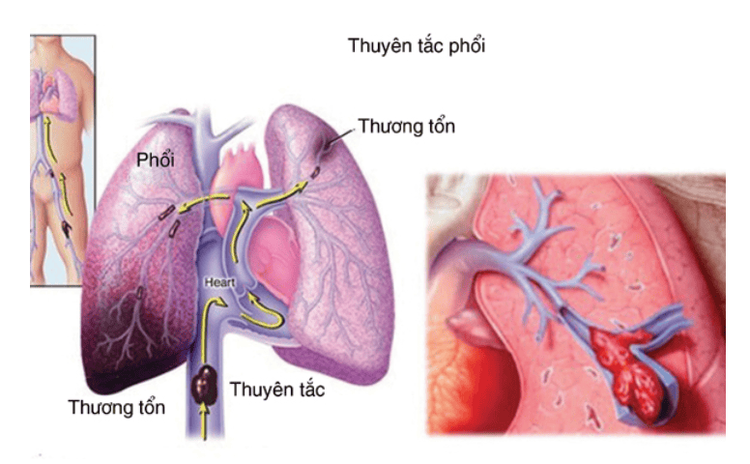
Đại phẫu thuật chỉnh hình như thay toàn bộ khớp háng (THR), thay toàn bộ khớp gối (TKR) hoặc phẫu thuật gãy xương hông (HFS) có nguy cơ cao bị huyết khối tĩnh mạch (VTE). Thuyên tắc phổi (PE) sau phẫu thuật chỉnh hình được báo cáo là hiếm. Tuy nhiên, nếu không có biện pháp dự phòng, huyết khối tĩnh mạch sâu (DVT) mắc phải tại bệnh viện được ước tính xảy ra ở 40-60% trường hợp trong 7-14 ngày sau phẫu thuật so với 10-40% ở bệnh nhân nội khoa hoặc ngoại khoa nói chung. Có nhiều chiến lược phòng ngừa huyết khối tĩnh mạch và với việc áp dụng thường quy, tỷ lệ huyết khối tĩnh mạch có triệu chứng ở bệnh nhân trong vòng 3 tháng sau phẫu thuật là 1,3-10%.
Hạn chế chính của điều trị dự phòng huyết khối tĩnh mạch bằng thuốc là nguy cơ chảy máu. Chảy máu lớn sau THR và TKR được ước tính là 1-3%. Việc xác định tỷ lệ xuất huyết lớn khi điều trị dự phòng huyết khối bằng dược lý rất phức tạp. Ngoài ra, các biến chứng như chảy máu sau phẫu thuật và hình thành khối máu tụ được coi là các yếu tố nguy cơ phát triển nhiễm trùng khớp giả khởi phát sớm. Thường xuyên phải phẫu thuật lại để chỉnh sửa có hoặc không loại bỏ bộ phận giả bị nhiễm trùng. Sau khi loại bỏ một bộ phận giả bị nhiễm trùng và điều trị kháng sinh đường tĩnh mạch kéo dài, phẫu thuật thêm có thể được yêu cầu cấy ghép một bộ phận giả mới hoặc thực hiện phẫu thuật khớp.
Nguy cơ dẫn đến tình trạng huyết khối tĩnh mạch trong phẫu thuật chấn thương chỉnh hình:
- Tình trạng máu tăng đông như các bệnh lý ác tính, liệu pháp điều trị bằng estrogen, thai kỳ và lúc sinh nở, tình trạng nhiễm trùng nói chung, tăng tiểu cầu, viêm nhiễm đường tiêu hóa.
- Tổn thương lớp nội mạc do xơ vữa động mạch, đặt ống thông nội mạch, chấn thương hay phẫu thuật, bệnh lý mạch vành.
- Ứ trệ tuần hoàn do suy tĩnh mạch hoặc tĩnh mạch trướng, tình trạng bất động hoặc liệt, rối loạn chức năng tâm thất trái, nghẽn tĩnh mạch do bướu, béo phì hay thai kỳ.
Hậu quả của huyết khối tĩnh mạch:
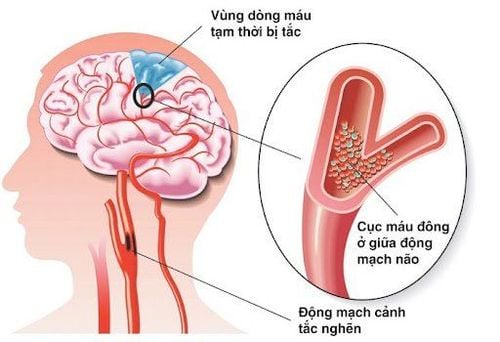
- Tử vong do thuyên tắc phổi.
- Gia tăng nguy cơ bị huyết khối tĩnh mạch tái phát.
- Hội chứng mạn tính sau thuyên tắc: Phù nề chi, da dày sần sùi, loét da cẳng chân mãn tính.
- Tăng áp lực động mạch phổi mạn tính sau thuyên tắc: Khó thở khi gắng sức, mệt mỏi, khả năng lao động giảm dần và dẫn đến kiệt sức. Tổn thương tâm thất phải dẫn đến đau ngực do gắng sức, sau đó tím tái theo tiến trình của bệnh.
- Nguy cơ bị suy nhược cơ thể và giảm chất lượng cuộc sống.
- Chi phí điều trị cao.
2. Phòng ngừa huyết khối tĩnh mạch trong phẫu thuật chấn thương chỉnh hình
2.1. Phòng ngừa bằng phương pháp cơ học
Các phương pháp cơ học đã được chứng minh là một phương pháp hỗ trợ hữu ích cho liệu pháp chống đông máu trong việc giảm tỷ lệ mắc huyết khối tĩnh mạch sâu. Các phương thức bao gồm các thiết bị thụ động, chẳng hạn như vớ nén (đàn hồi) cao đến đầu gối hoặc đùi (GCS); thiết bị hoạt động (nén khí nén bên ngoài hoặc nén khí nén gián đoạn [IPC]) hoặc máy bơm chân tĩnh mạch (VFP).
Mặc dù cả ba loại nén cơ học đều làm giảm tỷ lệ huyết khối tĩnh mạch sâu xuống thấp hơn so với khi không có điều trị dự phòng, nhưng các phương thức này thường kém hiệu quả hơn trong việc giảm tỷ lệ này so với các phương pháp dùng thuốc. Thời gian nằm viện ngắn hơn làm cho việc sử dụng các phương pháp cơ học không hiệu quả trong việc ngăn ngừa huyết khối tĩnh mạch sâu trong những tuần quan trọng sau khi thay khớp. Không có phương pháp dự phòng cơ học nào được chứng minh là làm giảm nguy cơ PE hoặc tử vong. Do đó, việc sử dụng thiết bị IPC được khuyến cáo chủ yếu như một biện pháp hỗ trợ cho điều trị dự phòng dựa trên thuốc chống đông máu hoặc ở những bệnh nhân có nguy cơ chảy máu cao.
2.2. Phương pháp dược lý
Nhiều dược lý hiện có sẵn để ngăn ngừa huyết khối. Các tác nhân làm chậm hoặc ức chế quá trình này thuộc nhóm thuốc chống đông máu nói chung. Các tác nhân ngăn chặn sự phát triển hoặc hình thành huyết khối được gọi đúng là thuốc chống huyết khối và bao gồm thuốc chống đông máu và thuốc chống kết tập tiểu cầu, trong khi các loại thuốc làm tan huyết khối ngăn chặn huyết khối hiện có. Có một số bằng chứng cho thấy statin có khả năng làm giảm các biến cố tái phát ở bệnh nhân VTE.
Thuốc chống kết tập tiểu cầu:
- Thuốc chống kết tập tiểu cầu như aspirin hoặc chất ức chế cyclooxygenase (COX) -1 đã được sử dụng để ngăn ngừa huyết khối. Aspirin có hiệu quả như một chất ức chế tiểu cầu ở liều lượng rất thấp (50-100 mg/ ngày). Liều lượng này ít hơn đáng kể so với mức cần thiết để tạo ra tác dụng chống viêm. Tuy nhiên loại thuốc này chưa được FDA công nhận.
- Clopidogrel (Plavix®): Áp dụng với bệnh nhân nhồi máu cơ tim gần đây, đột quỵ gần đây hoặc bệnh động mạch ngoại vi đã hình thành; hội chứng mạch vành cấp.
- Ticlopidine (Ticlid®): Giảm nguy cơ đột quỵ do huyết khối ở những bệnh nhân đã trải qua tiền căn đột quỵ và ở những bệnh nhân đã hoàn thành đột quỵ do huyết khối.
Thuốc đối kháng Vitamin K:
- Coumarins là một nhóm thuốc chống đông máu đường uống, hoạt động như chất đối kháng với vitamin K. Cơ chế hoạt động là can thiệp vào sự tương tác giữa vitamin K và các yếu tố đông máu II, VII, IX và X. Vitamin K hoạt động như một đồng yếu tố tại các các cấp độ. Coumarins tạo ra tác dụng chống đông máu bằng cách ức chế quá trình cacboxyl hóa cần thiết cho hoạt động sinh học.
- Warfarin là hỗn hợp của hai đồng phân, dạng R và S, với tỷ lệ gần bằng nhau. Tác nhân này được hấp thu nhanh chóng qua đường tiêu hóa (GI) và liên kết với protein huyết tương. Mặc dù có sinh khả dụng cao, warfarin cần 36-72 giờ để đạt được liều tải ổn định. Phản ứng với liều lượng ở những bệnh nhân dùng warfarin có thể thay đổi và nó bị ảnh hưởng bởi các yếu tố di truyền và môi trường khác nhau. Hiệu quả của warfarin chống đông máu được đo bằng cách xác định thời gian prothrombin (PT) hoặc thời gian so với đối chứng tiêu chuẩn. Việc sử dụng tỷ lệ chuẩn hóa quốc tế (INR) đã thay thế máy PTTM cho bệnh viện. Nếu sử dụng warfarin liều điều chỉnh thì bắt đầu vào đêm trước khi phẫu thuật và tiếp tục sau phẫu thuật trong thời gian xuất viện. Mức mục tiêu INR thường không đạt được cho đến ngày thứ 3 sau phẫu thuật.
Sử dụng Heparins:
- Liệu pháp chống đông máu trong dự phòng và điều trị huyết khối tĩnh mạch và phần mở rộng của nó.
- Chế độ liều thấp để phòng ngừa huyết khối tĩnh mạch sâu sau phẫu thuật và thuyên tắc phổi ở những bệnh nhân trải qua phẫu thuật lớn ngoài lồng ngực hoặc những người có nguy cơ phát triển bệnh huyết khối tắc mạch.
- Dự phòng và điều trị thuyên tắc phổi; rung nhĩ với thuyên tắc.
- Chẩn đoán, điều trị các bệnh lý đông máu cấp tính và mãn tính (đông máu lan tỏa nội mạch).
- Phòng ngừa đông máu trong phẫu thuật động mạch và tim.
- Dự phòng và điều trị thuyên tắc động mạch ngoại vi.
- Chất chống đông máu trong truyền máu, tuần hoàn ngoài cơ thể và các thủ tục lọc máu cũng như trong các mẫu máu cho mục đích phòng thí nghiệm.

Heparin trọng lượng phân tử thấp (LMWHs):
- Enoxaparin - Liều 30 mg SC mỗi 12 giờ, bắt đầu từ 12-24 giờ sau phẫu thuật; liều lượng có thể cần điều chỉnh ở bệnh nhân béo phì nhập viện. Dự phòng huyết khối tĩnh mạch sâu trong phẫu thuật ổ bụng, phẫu thuật thay khớp háng, phẫu thuật thay khớp gối hoặc bệnh nhân nội khoa bị hạn chế vận động nghiêm trọng trong giai đoạn bệnh cấp tính; điều trị nội trú huyết khối tĩnh mạch sâu cấp tính có hoặc không có thuyên tắc phổi; điều trị ngoại trú huyết khối tĩnh mạch sâu cấp tính không thuyên tắc phổi; dự phòng thiếu máu cục bộ biến chứng đau thắt ngực không ổn định và nhồi máu cơ tim không sóng Q; điều trị nhồi máu cơ tim cấp tính đoạn ST chênh lên được quản lý bằng y tế hoặc với can thiệp mạch vành qua da tiếp theo.
- Dalteparin - Liều 5000 IU SC mỗi ngày, bắt đầu từ 12-24 giờ sau phẫu thuật. Dự phòng thiếu máu cục bộ biến chứng đau thắt ngực không ổn định và nhồi máu cơ tim không sóng Q; dự phòng huyết khối tĩnh mạch sâu trong phẫu thuật ổ bụng, phẫu thuật thay khớp háng hoặc bệnh nhân nội khoa bị hạn chế vận động nghiêm trọng trong giai đoạn bệnh cấp tính; điều trị mở rộng huyết khối tĩnh mạch có triệu chứng để giảm sự tái phát ở bệnh nhân ung thư.
- Danaparoid - Liều 750 U SC cứ 12 giờ một lần, bắt đầu từ 12-24 giờ sau phẫu thuật.
- Nadroparin - Liều 38 U / kg SC qd, bắt đầu từ 12-24 giờ sau phẫu thuật.
- Tinzaparin - Liều 75 U / kg / ngày SC, bắt đầu từ 12-24 giờ sau phẫu thuật. Điều trị huyết khối tĩnh mạch sâu có triệu chứng cấp tính có hoặc không có thuyên tắc phổi khi dùng kết hợp với warfarin natri.
- Ardeparin - Phẫu thuật đầu gối, liều 50 IU / kg SC mỗi 12 giờ, bắt đầu từ 12-24 giờ sau phẫu thuật.
Thuốc ức chế Thrombin trực tiếp:
- Argatroban (Argatroban®): Dự phòng hoặc điều trị huyết khối ở bệnh nhân giảm tiểu cầu do heparin; chống đông máu ở bệnh nhân có hoặc có nguy cơ giảm tiểu cầu do heparin đang can thiệp mạch vành qua da.
- Bivalirudin (Angiomax®): Thuốc chống đông máu ở bệnh nhân đau thắt ngực không ổn định được nong mạch vành qua da; chống đông máu ở bệnh nhân được can thiệp mạch vành qua da; cho bệnh nhân hoặc có nguy cơ bị giảm tiểu cầu do heparin/ giảm tiểu cầu do heparin và hội chứng huyết khối đang được can thiệp mạch vành qua da.
- Desirudin (Iprivask®): Dự phòng huyết khối tĩnh mạch sâu, có thể dẫn đến thuyên tắc phổi, ở những bệnh nhân đang phẫu thuật thay khớp háng tự chọn.
- Lepirudin (Refludan®): Chống đông máu ở bệnh nhân giảm tiểu cầu do heparin và bệnh huyết khối tắc mạch liên quan để ngăn ngừa các biến chứng huyết khối tắc mạch tiếp theo.
Chất ức chế Factor Xa:
- Fondaparinux (Arixtra®): Dự phòng huyết khối tĩnh mạch sâu ở bệnh nhân phẫu thuật gãy xương hông (bao gồm cả điều trị dự phòng kéo dài), phẫu thuật thay khớp háng, phẫu thuật thay khớp gối hoặc phẫu thuật ổ bụng; điều trị huyết khối tĩnh mạch sâu hoặc thuyên tắc phổi cấp tính khi dùng kết hợp với warfarin.
3. Dự phòng huyết khối tĩnh mạch sâu dựa trên phân tầng nguy cơ
Các yếu tố nguy cơ được nhóm lại theo mức độ nghiêm trọng và được thêm vào để tạo ra điểm yếu tố nguy cơ tổng thể, tương ứng với mức thấp cho đến tiềm năng phát triển DVT rất cao.
Trong đánh giá yếu tố rủi ro, 1 điểm được chỉ định cho nhóm đối tượng sau:
- Tuổi từ 41-60
- Tiền sử phẫu thuật lớn trong vòng 1 tháng
- Mang thai hoặc sau sinh trong vòng 1 tháng
- Suy tĩnh mạch
- Bệnh viêm ruột
- Sưng chân
- Béo phì (chỉ số khối cơ thể [BMI]> 25 kg / m 2 )
- Uống thuốc tránh thai, miếng dán hoặc liệu pháp thay thế hormone
Mỗi yếu tố rủi ro sau đây được gán 2 điểm:
- Tuổi trên 60 tuổi
- Bệnh ác tính hoặc hóa trị hoặc xạ trị hiện tại
- Đại phẫu (> 45 phút)
- Phẫu thuật nội soi (> 45 phút)
- Nằm trên giường lâu hơn 72 giờ
- Băng bó cố định dưới 1 tháng
- Tiếp cận tĩnh mạch trung tâm dưới 1 tháng
- Thời gian garô dài hơn 45 phút
Các yếu tố rủi ro sau đây được chỉ định 3 điểm, mỗi yếu tố:
- Tuổi trên 75 tuổi
- Lịch sử của DVT hoặc PE
- Tiền sử gia đình bị huyết khối
- Bệnh nhân y tế có các yếu tố nguy cơ của nhồi máu cơ tim, suy tim sung huyết hoặc bệnh phổi tắc nghẽn mãn tính
- Tăng huyết khối bẩm sinh hoặc mắc phải
5 điểm được gán cho mỗi yếu tố rủi ro sau:
- Tạo hình khớp chi dưới chính, tự chọn, TKR, THR
- Gãy xương hông, xương chậu hoặc chân trong vòng 1 tháng
- Đột quỵ trong vòng 1 tháng
- Đa chấn thương trong vòng 1 tháng
- Tổn thương tủy sống cấp tính với liệt trong vòng 1 tháng
Những yếu tố này bao gồm những yếu tố làm giảm lưu lượng hoặc trở lại tĩnh mạch, tăng độ nhớt hoặc thay đổi tính di động. Tuổi tác là một trong những yếu tố dễ xác định nhất.
Bằng cách sử dụng các tiêu chí rủi ro được liệt kê ở trên, bệnh nhân phẫu thuật chỉnh hình có thể được phân loại thành bốn nhóm nguy cơ, từ thấp đến rất cao theo bảng sau:
| Điểm yếu tố rủi ro | 0 - 1 | 2 | 3 - 4 | 5 + |
| Tỷ lệ DVT | 2% | 10 – 20 % | 20 – 40 % | 40 – 80 % |
| Mức độ rủi ro | Thấp | Vừa phải | Cao | Rất cao |
Những bệnh nhân có nguy cơ thấp có điểm từ 1 trở xuống. Đây là những người dưới 40 tuổi đang trải qua một thủ thuật tiểu phẫu và không có thêm các yếu tố nguy cơ. Nguy cơ bị huyết khối tĩnh mạch sâu ở nhóm này ước tính là 2-5% nếu không điều trị dự phòng, nguy cơ huyết khối phổi lâm sàng là 0,2%. Không cần điều trị dự phòng đặc hiệu ở nhóm này ngoài vận động sớm và tích cực.
Những bệnh nhân có nguy cơ trung bình có số điểm từ 2 trở xuống. Họ là những cá nhân trong nhóm trên có các yếu tố nguy cơ bổ sung hoặc từ 40-60 tuổi đang phẫu thuật không điều trị và không có thêm yếu tố nguy cơ nào. Các yếu tố nguy cơ khác là phẫu thuật cần garô (ví dụ như nội soi khớp), gãy xương chi dưới, bó bột bất động hoặc phẫu thuật cột sống.
Phẫu thuật lớn ở bệnh nhân dưới 40 tuổi có nguy cơ huyết khối tĩnh mạch sâu trung bình, ước tính khoảng 10 - 20%. Nguy cơ PE lâm sàng ở nhóm này là 1-2%.
Những bệnh nhân có nguy cơ cao có điểm 3 hoặc 4 và bao gồm những người trên 60 tuổi, cũng như những bệnh nhân từ 40-60 tuổi có thêm các yếu tố nguy cơ, chẳng hạn như VTE trước đó, bệnh lý ác tính hoặc tăng đông máu. Nguy cơ mắc huyết khối tĩnh mạch sâu được ước tính là 20-40% trong nhóm này, với thuyên tắc phổi lâm sàng xảy ra trong 2-4%.
Những bệnh nhân có nguy cơ cao nhất có điểm từ 5 trở lên; họ trên 40 tuổi có các yếu tố nguy cơ khác, đang trải qua phẫu thuật thay khớp háng hoặc đầu gối, hoặc đã bị gãy xương hông, gãy xương hở cẳng chân, đa chấn thương hoặc chấn thương tủy sống. Bệnh nhân gãy xương hông có nguy cơ tử vong cao nhất do PE gây tử vong. Các yếu tố nguy cơ bổ sung có thể bao gồm tiền sử VTE, bệnh lý ác tính hoặc tình trạng tăng đông máu. Các yếu tố này làm tăng nguy cơ huyết khối tĩnh mạch sâu ước tính là 40-80% nếu không được điều trị dự phòng, với PE lâm sàng xảy ra ở 4-10% và PE tử vong là 0,2-5%.

4. Khuyến nghị của Châu u về dự phòng VTE sau phẫu thuật ở bệnh nhân cao tuổi
Vào tháng 9 năm 2017, Hiệp hội Gây mê Châu Âu đã ban hành các hướng dẫn sau đây về dự phòng VTE ở bệnh nhân cao tuổi trải qua phẫu thuật:
- Nguy cơ VTE sau phẫu thuật tăng lên ở những bệnh nhân trên 70 tuổi và ở những bệnh nhân cao tuổi có các bệnh kèm theo, chẳng hạn như rối loạn tim mạch, bệnh ác tính hoặc suy thận; do đó, phân tầng nguy cơ, điều chỉnh các rủi ro có thể thay đổi được và điều trị dự phòng huyết khối bền vững sau phẫu thuật là điều cần thiết ở nhóm bệnh nhân này.
- Thời gian và liều lượng thuốc dự phòng có thể được áp dụng từ dân số trẻ.
- Thuốc chống đông máu đường uống trực tiếp có hiệu quả và dung nạp tốt ở người cao tuổi; statin có thể không thay thế thuốc dự phòng huyết khối.
- Cần khai thác sớm việc huy động và sử dụng các phương tiện dự phòng huyết khối không dùng thuốc.
- Ở bệnh nhân cao tuổi, đề nghị xác định các bệnh đi kèm làm tăng nguy cơ VTE (ví dụ như suy tim sung huyết, rối loạn tuần hoàn phổi, suy thận, ung thư hạch, ung thư di căn, béo phì, viêm khớp, liệu pháp estrogen sau mãn kinh) và điều chỉnh nếu có.
- Đề nghị không thay khớp gối hai bên ở bệnh nhân già yếu.
- Đề xuất thời gian và liều lượng điều trị dự phòng VTE bằng thuốc ở nhóm dân số trẻ.
- Ở những bệnh nhân cao tuổi bị suy thận, có thể dùng UFH liều thấp hoặc dùng LMWH theo liều điều chỉnh theo cân nặng.
- Ở người cao tuổi, khuyến cáo kê đơn cẩn thận về dự phòng VTE sau phẫu thuật và vận động sớm sau phẫu thuật.
- Khuyến nghị các can thiệp đa diện để dự phòng VTE ở bệnh nhân già yếu, bao gồm dụng cụ nén khí nén, LMWH và/ hoặc thuốc chống đông đường uống trực tiếp sau khi thay khớp gối hoặc khớp háng.
Tóm lại, hiện có nhiều chiến lược phòng ngừa huyết khối tĩnh mạch và với việc áp dụng thường quy, tỷ lệ huyết khối tĩnh mạch có triệu chứng ở bệnh nhân trong vòng 3 tháng sau phẫu thuật là 1,3-10%.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.