Bài viết bởi Thạc sĩ, Bác sĩ Mai Viễn Phương - Khoa Khám bệnh & Nội khoa - Bệnh viện Đa khoa Quốc tế Vinmec Central Park
Bệnh nhân bị bệnh viêm ruột (IBD) có thể bị các biến chứng từ chính căn bệnh này và cả do các liệu pháp ức chế miễn dịch được sử dụng để điều trị. Để tối ưu hóa việc chăm sóc bệnh nhân IBD, các bác sĩ lâm sàng cần xem xét việc phòng ngừa sơ cấp, cấp hai và cấp ba. Phòng ngừa chính được sử dụng để ngăn ngừa bệnh hoặc biến chứng phát triển, chẳng hạn như chủng ngừa. Đánh giá này nêu bật các phương pháp phòng ngừa có thể được sử dụng ở bệnh nhân IBD thông qua sự hợp tác giữa nhà cung cấp dịch vụ chăm sóc sức khỏe ban đầu và khoa tiêu hóa.
1. Tổng quan về bệnh viêm ruột
Bệnh viêm ruột (IBD), bao gồm cả bệnh Crohn (CD) và viêm loét đại tràng (UC), gây viêm và loét đường tiêu hóa. Tình trạng viêm này dẫn đến bệnh tật đáng kể cho bệnh nhân, bao gồm các triệu chứng như tiêu chảy, đau bụng, chảy máu trực tràng và sụt cân. Tỷ lệ IBD đang gia tăng ở Hoa Kỳ (US) và trên toàn thế giới. Người ta ước tính rằng 2,2 triệu người Mỹ sẽ sống với IBD vào năm 2025. Với dân số ngày càng tăng, nhu cầu ngày càng tăng về các liệu pháp hiệu quả và an toàn để kiểm soát tình trạng viêm nhiễm.
Hiện nay, có một số lượng lớn các loại thuốc điều trị IBD, với các mối quan hệ khác nhau giữa tính an toàn và hiệu quả. Các tác nhân ức chế miễn dịch được sử dụng trong điều trị IBD bao gồm corticosteroid, tác nhân sinh học yếu tố chống hoại tử khối u alpha (anti-TNF), liệu pháp kháng khối u, chất ức chế kháng IL-12/23, chất ức chế janus kinase (JAK) và chất điều hòa miễn dịch như thiopurine methotrexate. Vì các tác giả nhắm đến mục tiêu chữa lành niêm mạc trong dân số IBD của mình bằng cách sử dụng các chất ức chế miễn dịch, nên họ cũng phải sử dụng cách tiếp cận lấy bệnh nhân làm trung tâm để ngăn ngừa các biến chứng sau, của chính IBD hoặc của các liệu pháp được sử dụng để điều trị IBD. Để làm như vậy, cần phải có sự hợp tác giữa bác sĩ khoa tiêu hóa và các bác sĩ chuyên khoa khác để nhắm mục tiêu phòng ngừa sơ cấp, thứ cấp và thứ ba cho bệnh nhân.
2. Phòng ngừa chính
Phòng ngừa sơ cấp được định nghĩa là ngăn ngừa sự phát triển của bệnh. Ví dụ về các nỗ lực phòng ngừa ban đầu bao gồm chủng ngừa các bệnh truyền nhiễm hoặc các biện pháp can thiệp giáo dục về tập thể dục thường xuyên.
Các nỗ lực phòng ngừa ban đầu có thể xảy ra ở cấp độ cá nhân hoặc cấp độ quần thể. Một ví dụ về nỗ lực phòng ngừa ban đầu ở cấp độ dân số là fluor hóa nguồn cung cấp nước để ngăn ngừa sâu răng. So với dân số chung theo độ tuổi, bệnh nhân IBD có nhiều nguy cơ mắc các bệnh có thể phòng ngừa bằng vắc-xin, chẳng hạn như cúm, viêm phổi do phế cầu khuẩn, và bệnh zona. Vắc xin bất hoạt an toàn để sử dụng cho bệnh nhân IBD, bất kể tình trạng ức chế miễn dịch.
Do đó, tuân thủ các hướng dẫn tiêm chủng của vắc xin bất hoạt có thể làm giảm các biến chứng nhiễm trùng này. Chủng ngừa cúm hàng năm được chỉ định ở tất cả bệnh nhân IBD, chủng ngừa phế cầu được chỉ định ở tất cả bệnh nhân ức chế miễn dịch với IBD và chủng ngừa herpes zoster được chỉ định ở tất cả bệnh nhân IBD ≥ 50 tuổi.
Do nguy cơ mắc bệnh zona ở dân số IBD trẻ hơn, Có thể cân nhắc tiêm chủng sớm hơn khi đang điều trị một số nguy cơ cao. Đặc biệt, tofacitinib có liên quan đến việc tăng nguy cơ mắc bệnh zona, đặc biệt là ở liều cao hơn. Tuy nhiên, cần có thêm dữ liệu về tính an toàn, hiệu quả và độ bền ở các nhóm dân số trẻ hơn trước khi đưa ra khuyến nghị chính thức.
Thuốc chủng ngừa humanpapillomavirus (HPV) đã được chứng minh là có khả năng bảo vệ chống lại các type huyết thanh cụ thể của HPV có liên quan đến chứng loạn sản cổ tử cung và mụn cóc sinh dục. Vắc xin này đã được nghiên cứu đặc biệt trong các quần thể IBD. Thuốc chủng ngừa HPV đã chứng minh cả hiệu quả và độ an toàn.
3. Ngừa ung thư da ở bệnh nhân IBD
Một phương pháp phòng ngừa chính khác ở bệnh nhân IBD là sử dụng kem chống nắng để ngăn ngừa ung thư da. Bệnh nhân IBD tăng nguy cơ mắc cả ung thư da không hắc tố (NMSC) và ung thư da hắc tố. Bằng chứng đã chứng minh rằng thiopurines đặc biệt làm tăng nguy cơ mắc NMSC và cơ chế hoạt động có liên quan đến sự nhạy cảm ánh sáng với tia cực tím-A. Do đó, đây là một biến chứng có thể phòng ngừa được của liệu pháp thông qua việc sử dụng kem chống nắng phổ rộng. Cuối cùng, tập thể dục chịu trọng lượng và bổ sung canxi / vitamin D, khi thích hợp, có thể ngăn ngừa gãy xương do loãng xương hạ lưu ở những bệnh nhân này, những người có thể yêu cầu các đợt điều trị corticosteroid tái phát trong suốt thời gian họ mắc IBD.
Nên tiêm chủng tất cả các loại vắc-xin phù hợp với lứa tuổi
Ngoài những điều được nêu bật, những người bị IBD nên tiêm chủng tất cả các loại vắc-xin phù hợp với lứa tuổi, ngoại trừ vắc-xin sống cần tránh ở những bệnh nhân đang điều trị ức chế miễn dịch.
Ức chế miễn dịch được định nghĩa là sử dụng corticosteroid liên tục, tác nhân sinh học (yếu tố chống hoại tử khối u alpha, chống tích phân, kháng IL 12/23), thuốc điều hòa miễn dịch (azathioprine hoặc methotrexate) hoặc các phân tử nhỏ (tofacitinib)
4. Phòng ngừa thứ cấp
Phòng ngừa thứ cấp được định nghĩa là phát hiện bệnh sớm để ngăn ngừa tàn tật; chẳng hạn như thông qua các chương trình sàng lọc. Do đó, có một số cơ hội quan trọng để phòng ngừa thứ phát ở bệnh nhân IBD. Ví dụ, những bệnh nhân bị IBD được biết là có nguy cơ tăng khối u ác tính, bất kể liệu pháp ức chế miễn dịch. Các cá nhân sử dụng thuốc chống yếu tố hoại tử khối u alpha (anti-TNF) có nguy cơ phát triển khối u ác tính tăng gần gấp hai lần. Vì vậy, một chương trình khám da liễu được khuyến khích ở tất cả bệnh nhân bị IBD. Các nghiên cứu trước đây đã gợi ý tăng nguy cơ làm phết tế bào cổ tử cung bất thường và / hoặc loạn sản cổ tử cung ở bệnh nhân IBD do ức chế miễn dịch.
Tầm soát ung thư cổ tử cung ở bệnh nhân nữ mắc IBD
Vì vậy, việc tầm soát ung thư cổ tử cung hàng năm được khuyến cáo ở những bệnh nhân IBD do ức chế miễn dịch. Bệnh nhân IBD bị viêm ruột kết lâu năm (kéo dài> 10 năm) có nguy cơ cao bị loạn sản đại trực tràng và ung thư. Vì vậy, những bệnh nhân bị viêm đại tràng lâu năm nên nội soi đại tràng định kỳ bắt đầu từ 8-10 năm thời gian mắc bệnh đại tràng, các khoảng thời gian nội soi tiếp theo dựa trên kết quả (thường là 1-3 năm một lần).
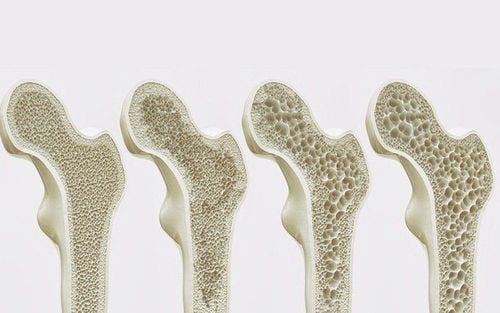
Đánh giá nguy cơ loãng xương
Từ góc độ sức khỏe của xương, tất cả các cá nhân (không phân biệt giới tính) có thời gian sử dụng corticosteroid ≥ 3 tháng đều có nguy cơ bị loãng xương hoặc loãng xương. Do đó, nên sàng lọc bằng quét DEXA cho những người này và ở phụ nữ trên 65 tuổi. Việc sàng lọc DEXA tiếp theo có thể được xác định dựa trên kết quả ban đầu. Cuối cùng, trầm cảm và lo lắng thường gặp ở bệnh nhân IBD. Nhận biết sớm hơn và điều trị chứng trầm cảm và lo âu có thể cải thiện chất lượng cuộc sống ở bệnh nhân IBD. Nên tầm soát trầm cảm và lo âu ở tất cả bệnh nhân IBD.
5. Phòng ngừa bậc ba
Phòng ngừa cấp ba đề cập đến việc sử dụng các biện pháp để giảm tác động của bệnh tật và tàn tật lâu dài. Trong bệnh Crohn, tình trạng viêm liên tục có thể dẫn đến sự phát triển của các khe hẹp, có thể gây tắc nghẽn và cần phải phẫu thuật cắt bỏ ruột. Ngoài ra, tình trạng viêm có thể tiến triển thành bệnh rò rỉ, bao gồm các kết nối bất thường giữa ruột và các cơ quan khác. Những lỗ rò này có thể dẫn đến áp xe và các biến chứng khác thường phải phẫu thuật.
Trong viêm loét đại tràng, tình trạng viêm liên tục có thể làm tăng nguy cơ ung thư ruột kết và chứng loạn sản. Ngoài ra, bệnh có thể mở rộng từ chỉ liên quan đến mặt trái sang liên quan đến đại tràng theo thời gian. Do đó, bằng cách can thiệp sớm và điều trị viêm, với mục tiêu làm lành niêm mạc, chúng ta có thể ngăn ngừa các biến chứng bệnh tật và có thể đe dọa tính mạng của IBD. Mô hình quản lý IBD đã chuyển sang một trong những cách tiếp cận “đối xử với mục tiêu ”.
6. Đánh giá lại sau điều trị bệnh viêm ruột
Sau khi bắt đầu liệu pháp y tế để điều trị IBD, các hướng dẫn khuyến nghị đánh giá lại sau đó để đảm bảo rằng cả các triệu chứng và tình trạng viêm niêm mạc đều được cải thiện. Phương pháp đánh giá lại kép này rất quan trọng, vì các triệu chứng không phải lúc nào cũng tương quan với tình trạng viêm đang diễn ra. Tiêu chuẩn đánh giá lại liệu pháp hiện tại này cũng rất quan trọng trong CD hậu phẫu, nơi đánh giá sớm bằng nội soi trong 6-12 tháng đầu sau khi cắt bỏ, với sự thay đổi các liệu pháp y tế dựa trên điều này, đã được chứng minh là cải thiện nội soi lâu dài. kết quả Do đó, bằng cách tối ưu hóa các liệu pháp để cải thiện việc chữa lành niêm mạc, chúng tôi có thể tác động đến tình trạng tàn tật lâu dài liên quan đến tổn thương ruột không thể phục hồi trong IBD.
Kết luận
Việc quản lý bệnh nhân IBD có thể khó khăn. Bản thân IBD có thể liên quan đến một số biến chứng cho bệnh nhân, bao gồm các triệu chứng ruột mãn tính đang diễn ra và tổn thương cấu trúc ruột, cũng như các biểu hiện ngoài ruột của IBD. Những biểu hiện ngoài ruột này có thể bao gồm các triệu chứng nghiêm trọng về khớp, biểu hiện ngoài da, thiếu máu và sỏi thận. Trong khi có một số phương pháp điều trị hiệu quả để điều trị IBD và các biến chứng ngoài ruột này, nhiều liệu pháp trong số này tự ức chế miễn dịch. Do đó, bản thân thuốc có thể gây ra các biến chứng liên quan đến điều trị. Chúng có thể bao gồm các biến chứng nhiễm trùng, ác tính hoặc vô căn. Khi bệnh nhân có thể trình bày với nhà cung cấp dịch vụ chăm sóc chính hoặc bác sĩ chuyên khoa tiêu hóa để đánh giá các triệu chứng hoặc biến chứng, điều này trở nên rất quan trọng đối với toàn bộ nhóm chăm sóc để cộng tác trong các kế hoạch chẩn đoán và quản lý cho từng bệnh nhân bị IBD. Mỗi bệnh nhân IBD nên được đánh giá thường xuyên với cả bác sĩ chăm sóc chính và bác sĩ tiêu hóa. Thông qua sự hợp tác này, một kế hoạch cá nhân về y tế dự phòng có thể được phát triển cho từng bệnh nhân mắc IBD. Cách tiếp cận chủ động này nhằm giải quyết phòng ngừa ban đầu, thứ cấp và thứ ba ở bệnh nhân IBD cuối cùng có thể giúp giảm lây nhiễm.
Hiện nay, Bệnh viện Đa khoa Quốc tế Vinmec là địa chỉ uy tín được nhiều bệnh nhân tin cậy trong thực hiện kỹ thuật chẩn đoán các bệnh lý tiêu hóa,viêm ruột, hội chứng ruột ngắn, bệnh lý gây tiêu chảy mạn tính, bệnh Crohn, niêm mạc dạ dày lạc chỗ ở thực quản...
Bệnh viện Vinmec với cơ sở vật chất và trang thiết bị hiện đại cùng đội ngũ chuyên gia giàu kinh nghiệm, luôn tận tâm tận lực trong khám chữa bệnh, khách hàng có thể yên tâm với dịch vụ nội soi dạ dày, thực quản tại Bệnh viện Đa khoa Quốc tế Vinmec.
Tài liệu tham khảo
- Kaplan GG. The global burden of IBD: from 2015 to 2025. Nat Rev Gastroenterol Hepatol 2015;12:720-7.
- Kaplan GG, Ng SC. Understanding and Preventing the Global Increase of Inflammatory Bowel Disease. Gastroenterology 2017;152:313-321.e2.
- Farraye FA, Melmed GY, Lichtenstein GR, et al. ACG Clinical Guideline: Preventive Care in Inflammatory Bowel Disease. Am J Gastroenterol 2017;112:241-258.
4. Uma Mahadevan MD, Prevention in Inflammatory Bowel Disease: An Updated Review, Practice Enterology
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.





