Bất thường nhiễm sắc thể là những biến đổi về số lượng hoặc cấu trúc của các nhiễm sắc thể, đơn vị mang vật chất di truyền trong tế bào. Các đột biến nhiễm sắc thể thường dẫn đến những hậu quả nghiêm trọng, gây ra các hội chứng di truyền như Down, Turner, Klinefelter hoặc các dị tật bẩm sinh khác.
Bài viết này được viết dưới sự hướng dẫn chuyên môn của các bác sỹ thuộc Trung tâm Công nghệ cao Vinmec.
1. Nhiễm sắc thể
Các cặp NST đầu tiên (22 cặp) được gọi là NST thường và có cấu trúc tương đồng ở cả nam và nữ. Cặp NST thứ 23 là NST giới tính (X và Y). Nữ giới sở hữu hai NST X, một NST từ cha và một từ mẹ. Nam giới thì có một NST X từ mẹ và một NST Y từ cha. Mẹ luôn truyền NST X cho con, bất kể giới tính, còn người cha sẽ truyền NST X hoặc Y, từ đó quyết định giới tính của con.

2. Bất thường nhiễm sắc thể
Bất thường nhiễm sắc thể có hai loại chính: bất thường nhiễm sắc thể về số lượng và bất thường nhiễm sắc thể về cấu trúc. Đa số những bất thường nhiễm sắc thể này phát sinh trong tế bào sinh dục của bố hoặc mẹ nhưng cũng có trường hợp các đột biến nhiễm sắc thể này được di truyền từ thế hệ trước.
2.1 Bất thường nhiễm sắc thể về số lượng
Thể lệch bội phát sinh do sự không phân ly nhiễm sắc thể trong quá trình phân chia tế bào, làm cho cặp nhiễm sắc thể tương đồng cùng di chuyển vào một tế bào con. Điều này khiến cho trứng sau khi thụ tinh có thể chứa một hoặc ba bản sao của nhiễm sắc thể, thay vì hai bản như bình thường.
Vì tác động đến nhiều gen gây mất cân bằng trong hệ gen bình thường, nên hầu hết các bất thường nhiễm sắc thể về số lượng dẫn đến chết phôi, đặc biệt là khi nhiễm sắc thể bị mất. Các bất thường nhiễm sắc thể về số lượng không dẫn đến tử vong thường gây vô sinh vì các nhiễm sắc thể này cản trở sự phân chia tế bào bình thường.
Hội chứng Down (trisomy 21) là dạng bất thường nhiễm sắc thể về số lượng được biết đến và gặp nhiều nhất. Bên cạnh đó, cũng có những bất thường nhiễm sắc thể về số lượng khác như trisomy 13, trisomy 18, hội chứng Klinefelter và hội chứng Turner.
2.1.1 Bệnh lý liên quan đến đột biến nhiễm sắc thể thường
Hội chứng Down (3 NST 21 hay trisomy 21) là bất thường nhiễm sắc thể thường gặp nhất ở trẻ sơ sinh, với tỷ lệ xuất hiện khoảng 1/660 ca sinh. Nguy cơ trẻ mắc dạng đột biến nhiễm sắc thể này tăng theo tuổi của người mẹ, vì thế phụ nữ trên 35 tuổi nên thực hiện đầy đủ các xét nghiệm đặc biệt trong thời kỳ mang thai.

Những dấu hiệu phổ biến bao gồm:
- Chậm phát triển và khuyết tật trí tuệ ở mức nhẹ hoặc trung bình.
- Khuôn mặt có các đặc điểm đặc trưng như đầu nhỏ, khuôn mặt dẹt, lưỡi thè ra, mắt xếch, mũi tẹt và cổ ngắn.
- Dị tật về cấu trúc tim, hẹp tá tràng và phình giãn đại tràng.
- Trương lực cơ yếu và có thể sống đến tuổi trưởng thành.
Hội chứng Down không thể chữa trị, nhưng có thể được phát hiện từ sớm. Các bệnh lý liên quan đến đột biến nhiễm sắc thể về số lượng đi kèm theo như tim bẩm sinh có thể được chữa trị bằng các biện pháp phẫu thuật. Việc hiểu rõ về dạng đột biến nhiễm sắc thể này và can thiệp sớm sẽ góp phần cải thiện cuộc sống của người mắc phải.
Hội chứng Edward (3 NST 18 hay trisomy 18) một bất thường nhiễm sắc thể hiếm, xuất hiện ở khoảng 1 trên 3.333 trẻ sơ sinh sống. Trẻ em mắc loại đột biến nhiễm sắc thể này thường không sống quá một năm. Một số đặc điểm thường gặp là khuôn mặt tròn, đầu nhỏ, cằm bé, dị tật ở tim, thận và các cơ quan khác, tăng trương lực cơ, các dị thường ở tay và/hoặc chân, chậm phát triển thể chất và trí tuệ nghiêm trọng.
Hội chứng Patau hay còn gọi là trisomy 13 (3 nhiễm sắc thể 13), là tình trạng đột biến nhiễm sắc thể với tỷ lệ xuất hiện vào khoảng 1/5000 trẻ sơ sinh sống. Trẻ mắc đột biến nhiễm sắc thể này thường không sống quá 1 tuổi. Các triệu chứng phổ biến bao gồm khe hở môi hàm, mắt nhỏ, thừa ngón út, cùng với các dị tật ở tim, não và thận. Trẻ mắc bất thường nhiễm sắc thể này cũng thường bị suy giảm phát triển và khả năng trí tuệ nghiêm trọng.
2.1.2 Bệnh lý liên quan đến đột biến nhiễm sắc thể giới tính
- Hội chứng Turner (monosomy X hay mất một nhiễm sắc thể X) xảy ra với tỷ lệ khoảng 1 trên 2000 trẻ sơ sinh sống. Hội chứng Turner thường dẫn đến sảy thai tự nhiên ở giai đoạn đầu của thai kỳ, với tỷ lệ lên đến hơn 90%. Những bé gái sống sót và mang đột biến nhiễm sắc thể này thường có những đặc điểm hình thái đặc trưng như cổ ngắn, lõm và tai thấp. Các đặc điểm nổi bật khác bao gồm chiều cao lùn cân đối, các dị tật tim và rối loạn chức năng buồng trứng, dẫn đến mất kinh và vô sinh.
- Hội chứng Triple X (3 NST X) là tình trạng đột biến nhiễm sắc thể xuất hiện với tỷ lệ khoảng 1 trên 1000 trẻ sơ sinh nữ còn sống. Nhiều phụ nữ mắc bất thường nhiễm sắc thể này không biểu hiện đặc điểm ra ngoài. Các dấu hiệu phổ biến bao gồm: chiều cao vượt trội so với mức trung bình, gặp khó khăn trong học tập, chậm phát triển ngôn ngữ, kém phát triển kỹ năng vận động, gặp khó khăn về hành vi và cảm xúc, nhưng vẫn có khả năng phát triển giới tính và sinh sản như bình thường.
- Hội chứng Klinefelter (47,XXY) là dạng đột biến nhiễm sắc thể xuất hiện với tỷ lệ khoảng 1 trong số 1000 bé trai sinh ra còn sống. Những đặc điểm thường thấy bao gồm chiều cao vượt trội so với mức trung bình, tay chân dài nhưng không tương xứng với cơ thể, tinh hoàn phát triển kém gây vô sinh và trẻ có thể gặp khó khăn trong học tập, đặc biệt là phát triển ngôn ngữ chậm.
- Hội chứng Jacobs (47,XYY) có tỷ lệ khoảng 1 trong 1000 bé trai sơ sinh còn sống. Người mắc thường gặp khó khăn trong việc học, chậm phát triển ngôn ngữ, dễ gặp các vấn đề như rối loạn tăng động giảm chú ý và rối loạn phổ tự kỷ, khả năng sinh sản vẫn bình thường.
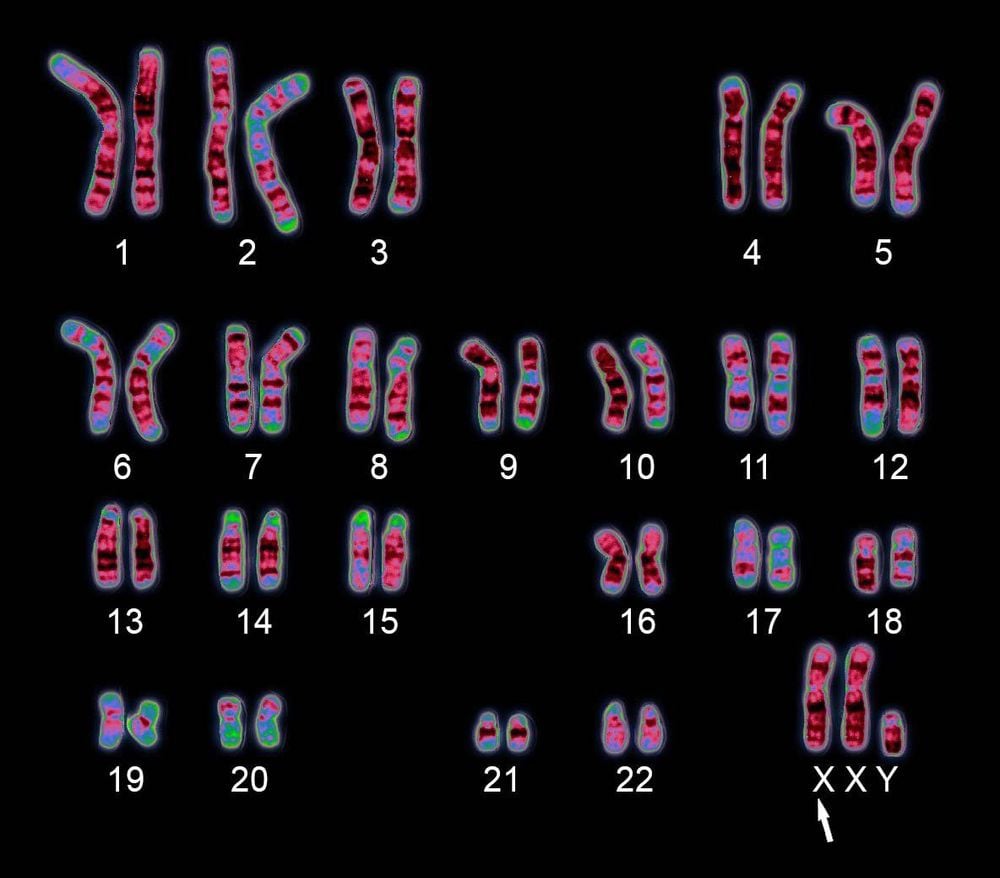
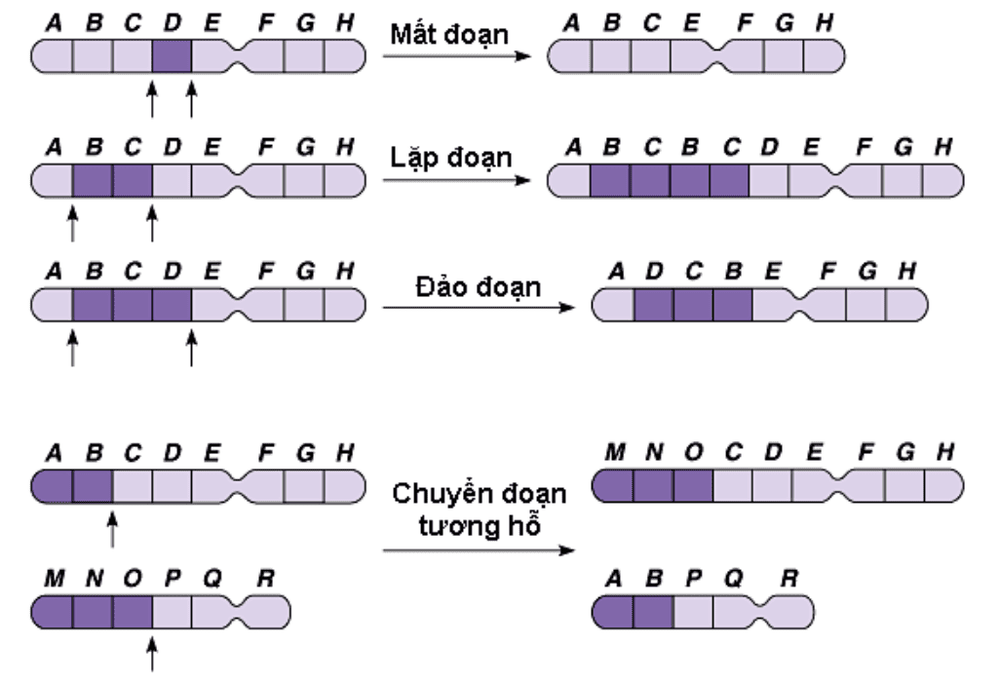
2.2 Bất thường nhiễm sắc thể về cấu trúc
Khi các đoạn nhiễm sắc thể bị đứt và nối lại sai lệch, rối loạn cấu trúc nhiễm sắc thể sẽ xảy ra. Những bất thường nhiễm sắc thể này có thể dẫn đến các bệnh lý.
Các cặp vợ chồng gặp phải tình trạng sảy thai liên tiếp thường có tỷ lệ cao gặp bất thường về cấu trúc nhiễm sắc thể. Các loại bất thường nhiễm sắc thể này bao gồm mất đoạn, đảo đoạn, chuyển đoạn và nhân đoạn nhiễm sắc thể.
Trong đó, đảo đoạn và chuyển đoạn nhiễm sắc thể được xem là những bất thường nhiễm sắc thể phổ biến nhất. Nghiên cứu cho thấy, khoảng 3-11% các cặp vợ chồng có tiền sử sảy thai liên tiếp sẽ có ít nhất một người mang đột biến nhiễm sắc thể về cấu trúc.
2.2.1 Mất đoạn NST
Mất đoạn là tình trạng một đoạn của nhiễm sắc thể (NST) bị thiếu hoặc mất hẳn. Mất đoạn có thể xảy ra ở bất kỳ nơi nào trên các NST. Những đoạn mất đi ở mức độ nhỏ gọi là vi mất đoạn. Cả mất đoạn lẫn vi mất đoạn có thể gây khuyết tật về trí tuệ, chậm phát triển và những dị tật bẩm sinh. Sau đây là một số bệnh lý phổ biến liên quan đến mất đoạn:
- Hội chứng Cri du Chat hay còn gọi là hội chứng mèo kêu, là một căn bệnh di truyền hiếm gặp, xảy ra do mất một đoạn của cánh ngắn nhiễm sắc thể số 5. Tỷ lệ mắc bệnh dao động từ 1/15000 đến 1/50000 trẻ em. Trẻ mắc đột biến nhiễm sắc thể này thường có đầu nhỏ, nhẹ cân, nhược cơ, phát triển trí tuệ chậm, gặp khó khăn khi ăn uống và thở. Đặc biệt, tiếng khóc của các bé giống như tiếng mèo kêu.
- Hội chứng Wolf-Hirschhorn (còn gọi là hội chứng 4p) xuất hiện do sự mất đoạn 1p36 trên nhiễm sắc thể 4. Tỷ lệ mắc bệnh ước tính là 1/50.000 trẻ em. Triệu chứng của bệnh bao gồm sự chậm phát triển thể chất, giảm cơ lực, các đặc điểm bất thường ở khuôn mặt, khuyết tật trí tuệ, xuất hiện các vấn đề về tim và não. Tuổi thọ trung bình của người bệnh có sự thay đổi tùy thuộc vào mức độ nghiêm trọng của các triệu chứng.
- Hội chứng DiGeorge hay còn gọi là hội chứng mất đoạn 22q11.2, là một tình trạng do sự thiếu hụt đoạn gen ở cánh dài nhiễm sắc thể 22. Tỉ lệ mắc phải đột biến nhiễm sắc thể này là từ 1 trên 4000 đến 1 trên 6000 trẻ sơ sinh. Hội chứng DiGeorge có thể dẫn đến nhiều vấn đề về sức khỏe, ảnh hưởng đến các cơ quan và bộ phận khác nhau trong cơ thể. Các triệu chứng phổ biến của bất thường nhiễm sắc thể này gồm: dị tật tim bẩm sinh, những đặc điểm khuôn mặt đặc trưng như tai thấp, mắt rộng, hàm nhỏ, rãnh môi trên hẹp. Ngoài ra, người mắc hội chứng này còn có đặc điểm hở hàm ếch, nồng độ canxi huyết thấp dẫn đến co giật vì tuyến cận giáp phát triển kém và tăng khả năng nhiễm trùng do hệ miễn dịch yếu hoặc gặp bệnh tự miễn như Basedow, viêm khớp mãn tính.
- Hội chứng Prader-Willi, còn gọi là hội chứng mất đoạn 15q11-q13, là một bệnh lý di truyền do mất đoạn trên cánh dài của nhiễm sắc thể 15, với tỷ lệ mắc khoảng 1 trên 10.000 đến 25.000 trẻ. Đột biến nhiễm sắc thể này tác động đến thể chất, tinh thần, ngôn ngữ và hành vi của người bệnh. Đặc biệt, đột biến nhiễm sắc thể này gây ra rối loạn trong việc điều chỉnh cảm giác no, khiến trẻ cảm thấy luôn đói. Vì thế, các biến chứng phổ biến là béo phì và các bệnh lý nguy hiểm như tiểu đường loại 2, bệnh tim mạch, đột quỵ, viêm khớp, ngừng thở khi ngủ, suy giảm chức năng sinh dục, vô sinh hoặc loãng xương. Mặc dù tuổi thọ trung bình của bệnh nhân không thay đổi quá nhiều nhưng có thể giảm nếu các triệu chứng trở nên nghiêm trọng.

2.2.2 Lặp đoạn NST
Lặp đoạn hay còn gọi là trisomy một phần, là tình trạng đột biến nhiễm sắc thể khi một đoạn nhiễm sắc thể có thêm một bản sao. Tương tự như mất đoạn, lặp đoạn có thể xuất hiện ở bất kỳ vị trí nào trên nhiễm sắc thể. Sự lặp đoạn này có thể gây ra các vấn đề về trí tuệ và các dị tật bẩm sinh.
Hội chứng Pallister Killian xuất hiện do hiện tượng nhân đôi phần cánh ngắn của nhiễm sắc thể số 12. Bệnh chủ yếu xảy ra dưới dạng khảm, khi trong cơ thể bệnh nhân có hai loại tế bào: một loài có thêm một phần cánh ngắn của nhiễm sắc thể 12 và loại kia là tế bào bình thường (46 nhiễm sắc thể, không có thêm vật liệu di truyền).
Triệu chứng thường gặp gồm thiểu năng trí tuệ nặng nghiêm trọng, trương lực cơ yếu, khuôn mặt thô, vầng trán cao, môi trên mỏng, môi dưới dày hơn và mũi ngắn. Bệnh nhân còn có thể gặp các vấn đề sức khỏe như cứng khớp, đục thủy tinh thể khi về già, suy giảm thính lực và dị tật tim mạch. Những người bị hội chứng Pallister Killian có tuổi thọ không cao nhưng vẫn có thể sống tới 40 tuổi.
2.2.3 Chuyển đoạn NST
Chuyển đoạn nhiễm sắc thể là quá trình trao đổi một đoạn giữa hai nhiễm sắc thể, bao gồm hai dạng là chuyển đoạn tương hỗ và chuyển đoạn hòa hợp tâm.
Chuyển đoạn tương hỗ là hiện tượng đột biến nhiễm sắc thể, trong đó mỗi nhiễm sắc thể (NST) bị cắt một đoạn và trao đổi đoạn bị cắt với NST khác. Quá trình này tạo ra hai NST mới và nếu đoạn trao đổi khác nhau về kích thước, cả hai NST mới sẽ có sự thay đổi về hình dạng. Người mang NST chuyển đoạn tương hỗ không mất đi thông tin di truyền và vẫn có kiểu hình bình thường, vì vậy trường hợp này được gọi là chuyển đoạn cân bằng. Tỷ lệ xuất hiện của hiện tượng này là 1/500.
Bệnh lý chuyển đoạn hay gặp nhất của dạng bất thường nhiễm sắc thể này là bệnh bạch cầu tủy xương mãn tính (CML), một dạng ung thư máu khá phổ biến. Quá trình chuyển đoạn xảy ra khi một đoạn nhiễm sắc thể 9 kết hợp với một đoạn nhiễm sắc thể 22, tạo thành nhiễm sắc thể Philadelphia. Khoảng 90% bệnh nhân mắc bạch cầu tủy xương mãn tính có sự hiện diện của nhiễm sắc thể Philadelphia trong tế bào máu của họ.
Chuyển đoạn hòa hợp tâm (chuyển đoạn Robertson) là quá trình chuyển đoạn tương hỗ chỉ xảy ra với các nhiễm sắc thể tâm đầu. Trong đó, hai nhiễm sắc thể bị đứt ở vùng gần tâm, các đoạn bị đứt trao đổi cho nhau, tạo thành một bất thường nhiễm sắc thể với nhánh dài của hai nhiễm sắc thể tâm đầu đã chuyển đoạn, cùng với một nhiễm sắc thể rất nhỏ chứa nhánh ngắn của hai nhiễm sắc thể, sau đó nhiễm sắc thể nhỏ này sẽ bị tiêu biến. Tỷ lệ xuất hiện chuyển đoạn hòa hợp tâm trong quần thể là 1/1000 người.
Những người mang chuyển đoạn tương hỗ cân bằng và chuyển đoạn hòa hợp tâm thường không có dấu hiệu lâm sàng rõ rệt, nhưng có thể đối diện với các nguy cơ như vô sinh, sảy thai nhiều lần, sinh con bị dị tật bẩm sinh hoặc các khuyết tật về trí tuệ và phát triển.

2.2.4 Đảo đoạn NST
Đảo đoạn xảy ra khi một nhiễm sắc thể (NST) bị đứt ở hai điểm và đoạn ADN sau đó được xoay ngược lại rồi tái chèn vào NST. Mặc dù việc này có thể gây ra những vấn đề về khả năng sinh sản do sự không cân đối của các NST trong dị hợp tử khi có sự giao thoa ở vùng đảo đoạn, nhưng với một số trường hợp, đảo đoạn không làm tăng nguy cơ sảy thai hay gây rối loạn phân ly NST trong quá trình phân bào.
Mặc dù phần lớn đảo đoạn không gây hại nhưng cũng có trường hợp bệnh lý được phát hiện do đảo đoạn. Điều này chủ yếu liên quan đến sự gián đoạn của một gen hoặc sự thay đổi trong cách thức biểu hiện gen.
Những đột biến nhiễm sắc thể này có thể xuất hiện ở bệnh nhân hoặc đôi khi chỉ là đột biến di truyền giới hạn trong một số gia đình nhất định, vì vậy các đột biến nhiễm sắc thể không phản ánh các biến thể đa hình phân tách trong một quần thể người. Tuy nhiên, các đột biến nhiễm sắc thể này có ý nghĩa quan trọng trong lâm sàng và có thể giúp xác định các gen liên quan đến một số bệnh lý hiếm.
2.2.5 Nhiễm sắc thể vòng
Nhiễm sắc thể vòng được hình thành khi hai đầu của cùng một nhiễm sắc thể (NST) bị đứt và sau đó nối lại với nhau, tạo thành một cấu trúc vòng. Sự mất đoạn ở đầu của cả hai nhánh nhiễm sắc thể sẽ dẫn đến sự thiếu hụt ADN, có thể gây ra các rối loạn liên quan đến nhiễm sắc thể. Một ví dụ điển hình của bất thường nhiễm sắc thể này là hội chứng nhiễm sắc thể vòng 14.
Hội chứng NST vòng 14 là một tình trạng di truyền đặc trưng bởi sự xuất hiện của động kinh và thiểu năng trí tuệ. Ngoài ra, người mắc đột biến nhiễm sắc thể này có thể gặp phải các vấn đề như tăng trưởng chậm, chiều cao thấp, đầu nhỏ (microcephaly) và sưng tay chân do tích tụ dịch (phù bạch huyết), kèm theo một số đặc điểm khuôn mặt khó quan sát.
3. Xét nghiệm bệnh lý NST
Trong một số trường hợp, chúng ta có thể nghi ngờ về bất thường nhiễm sắc thể:
- Trước khi sinh: Các bà mẹ mang thai có thể được chỉ định thực hiện chọc ối hoặc sinh thiết gai nhau để phân tích nhiễm sắc thể (NST) của thai nhi trong những trường hợp đặc biệt như khi mẹ trên 35 tuổi, có tiền sử sảy thai, thai chết lưu, đã từng sinh con mắc dị tật, siêu âm thai có dấu hiệu bất thường nhiễm sắc thể, kết quả sàng lọc huyết thanh (Double test, Triple test) chỉ ra nguy cơ cao, hoặc khi có một trong hai vợ chồng mang đột biến nhiễm sắc thể di truyền.
- Trẻ sơ sinh có thể gặp các vấn đề như dị tật bẩm sinh, chậm phát triển tâm lý và khả năng vận động mà chưa rõ nguyên nhân. Nếu gia đình có tiền sử đột biến nhiễm sắc thể, vô sinh nguyên phát hoặc thứ phát, vô kinh nguyên phát hoặc thứ phát, đã từng bị sảy thai nhiều lần, thai chết lưu hoặc có người mắc ung thư máu, thì những nguy cơ này càng cao.
Các xét nghiệm di truyền sau đây có thể chỉ ra các bất thường nhiễm sắc thể:
- Karyotyping (Phân tích công thức nhiễm sắc thể).
- FISH (Kỹ thuật lai huỳnh quang tại chỗ).
- Array-CGH (Xét nghiệm lai so sánh hệ gen).
3.1 Karyotyping (Công thức nhiễm sắc thể)
Karyotyping là một phương pháp phân tích bộ nhiễm sắc thể người, tập trung vào việc kiểm tra số lượng và cấu trúc việc nuôi cấy tế bào. Kết quả xét nghiệm cung cấp một bản karyotype (kiểu nhân), với các nhiễm sắc thể được phân loại và đánh số theo kích thước giảm dần.
Kỹ thuật nhuộm băng G có độ phân giải của nhiễm sắc thể (NST) thường dao động trong khoảng từ 350 đến 850 băng trên bộ NST đơn bội. Kích thước mỗi băng ở độ phân giải thông thường là từ 5 đến 10Mb, còn ở độ phân giải cao, mỗi băng có kích thước từ 3 đến 5Mb. Do đó, phương pháp này chỉ có thể phát hiện các bất thường với kích thước lớn hơn 3Mb. Những bất thường NST có kích thước nhỏ hơn mức này sẽ không được nhận diện.
3.2 FISH (Lai huỳnh quang tại chỗ)
Kỹ thuật FISH (Fluorescent insitu hybridization) là một phương pháp trung gian giữa di truyền tế bào và di truyền phân tử, sử dụng một đoạn mồi đặc hiệu được gắn tín hiệu huỳnh quang để xác định sự có mặt hoặc không có của một đoạn gen nào đó trên nhiễm sắc thể. Kỹ thuật này có ưu thế về tốc độ, tính đặc hiệu và độ chính xác cao.

FISH có thể phát hiện những đoạn mất nhỏ mà các công thức nhiễm sắc thể thông thường khó nhận biết. Một số chuyển đoạn đặc trưng như giữa NST 9 và 22 (Ph1), NST 4 và 11, NST 8 và 21... có giá trị trong việc phân loại và tiên lượng điều trị ung thư hoặc hỗ trợ trong chẩn đoán trước sinh các bất thường về số lượng nhiễm sắc thể.
3.3 Array-CGH (Lai so sánh hệ gen)
Kỹ thuật Array CGH sử dụng để so sánh giữa mẫu ADN cần phân tích và mẫu ADN chuẩn, giúp phát hiện các bất thường trên nhiễm sắc thể với độ phân giải từ 100kb đến 1Mb. Vì lý do này, Array-CGH thường được xem như một dạng Karyotyping ở cấp độ phân tử.

Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.