Bài viết bởi Tiến sĩ, Bác sĩ Hoàng Minh Đức - Viện nghiên cứu Tế bào gốc và Công nghệ gen Vinmec
Bệnh phổi tắc nghẽn mạn tính (gọi tắt là BPTNMT) là một bệnh phổ biến, có đặc điểm là giới hạn lưu lượng thở dai dẳng, bệnh tiến triển và thường kết hợp với đáp ứng viêm mạn tính ở đường thở và nhu mô phổi do các hạt và khí độc hại. Các đợt cấp và bệnh lý đi kèm góp phần làm bệnh nặng lên ở từng cá thể.
Theo báo cáo đánh giá gánh nặng bệnh tật toàn cầu, ước tính số ca mắc BPTNMT năm 2015 là 174.5 triệu ca, tăng 44.2% so với năm 1990. Số ca tử vong do bệnh phổi tắc nghẽn mạn tính khoảng 3.2 triệu trên toàn thế giới, đứng thứ 4 trong số 10 nguyên nhân tử vong trên thế giới trong năm 2015.
Theo tổ chức Y tế thế giới, có hơn 90% các ca tử vong do BPTNMT là ở các nước thu nhập thấp và trung bình. Với việc gia tăng tỷ lệ hút thuốc ở các nước đang phát triển và tình trạng già hóa ở các nước phát triển, tỷ lệ mắc BPTNMT được dự đoán tiếp tục tăng trong 30 năm tới và đến năm 2030 dự kiến có khoảng 4.5 triệu người chết do BPTNMT và các bệnh lý liên quan. Tỷ lệ mắc hiện cao nhất ở Châu Mỹ (13.3% trong năm 1990 và 15.2% trong năm 2010) và thấp nhất ở Đông Nam Á (7.9% trong năm 1990 và 9.7% trong năm 2010).
Tại Việt Nam, hiện chưa có con số chính thức về tỷ lệ mắc BPTNMT. Theo nghiên cứu dịch tễ học về BPTNMT năm 2009 cho thấy tỷ lệ mắc ở người lớn trên 40 tuổi chiếm 4.2%. Một số thống kê ở khu vực lâm sàng cho thấy tại Bệnh viện Bạch Mai từ năm 1996 – 2000, tỷ lệ các bệnh nhân mắc BPTNMT vào điều trị là 25.1%, đứng đầu bệnh lý về phổi. Trong 2 năm từ 2001-2002, có 438 bệnh nhân BPTNMT điều trị tại khoa Hô hấp bệnh viện Bạch Mai. Trong đó, BPTNMT giai đoạn nặng (FEV1: 50-30%): 27,1% và giai đoạn rất nặng (FEV1< 30%): 36,3%[8]. Theo GOLD-2019 (Global Initiative for Chronic Obstructive Lung Disease – Chiến lược toàn cầu về BPTNMT), việc chẩn đoán bệnh phổi tắc nghẽn mạn tính dựa vào 3 tiêu chuẩn:

- Triệu chứng: Khó thở, ho mạn tính, có đờm
- Phơi nhiễm với các yếu tố nguy cơ: Thuốc lá, nghề nghiệp, ô nhiễm trong và ngoài nhà.
- Đo chức năng phổi: FEV1/FVC< 70% sau test phục hồi phế quản âm tính.
Đánh giá mức độ nặng của BPTNMT theo GOLD – 2019, chia làm 4 nhóm như sau:
- BPTNMT nhóm A - Nguy cơ thấp, ít triệu chứng: Có 0 - 1 đợt cấp trong vòng 12 tháng qua (đợt cấp không nhập viện và không phải sử dụng kháng sinh, corticosteroid) và mMRC 0 - 1 hoặc CAT < 10.
- BPTNMT nhóm B - Nguy cơ thấp, nhiều triệu chứng: Có 0 - 1 đợt cấp trong vòng 12 tháng qua (đợt cấp không nhập viện, không phải sử dụng kháng sinh, corticosteroid) và mMRC ≥ 2 hoặc điểm CAT ≥ 10.
- BPTNMT nhóm C - Nguy cơ cao, ít triệu chứng: Có ≥ 2 đợt cấp trong vòng 12 tháng qua (hoặc 1 đợt cấp nặng phải nhập viện hoặc phải đặt nội khí quản) và mMRC 0 - 1 hoặc điểm CAT <10.
- BPTNMT nhóm D - Nguy cơ cao, nhiều triệu chứng: Có ≥ 2 đợt cấp trong vòng 12 tháng qua hoặc 1 đợt cấp phải nhập viện và mMRC ≥ 2 hoặc điểm CAT ≥ 10.
Cơ chế gây bệnh phổi tắc nghẽn mạn tính:
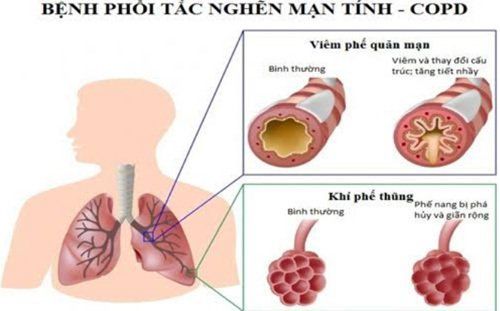
Tăng đáp ứng viêm của đường thở: Đặc điểm nổi bật của BPTNMT là tình trạng viêm nhiễm thường xuyên, biểu hiện quá mức ở toàn bộ đường dẫn khí và nhu mô phổi. Các chất trung gian gây viêm liên quan đến BPTNMT gồm có: leukotriene B4 (LB4), interleukin 8 (IL-8), IL-1β, IL-6, yếu tố hoại tử u (TNF-α). Các chất này làm khuếch đại tiến trình viêm và góp phần gây ảnh hưởng toàn thân của BPTNMT. Một số các chất trung gian hóa học khác như TGF (transforming growth factor) hay EGF (epidermal growth factor) biểu hiện bằng sự tăng trưởng của các tế bào biểu mô và các tế bào tiết nhầy. Những hậu quả của tổn thương nhu mô phổi và tăng bài tiết nhầy, hẹp, xơ đường thở, phá huỷ nhu mô phổi và những thay đổi ở nền mao mạch phổi sẽ dẫn đến giảm lưu lượng thở và các thay đổi bệnh lý đặc trưng cho BPTNMT.
Mất cân bằng Proteinase - kháng Proteinase: Là cơ chế bệnh sinh làm phát triển khí thũng phổi và mất độ đàn hồi phổi. Trong BPTNMT, sự cân bằng bị nghiêng về hướng tăng ly giải protein do tăng protease. Tăng protease bao gồm: các protease serine, Elastase bạch cầu đa nhân, Cathepsin G, Proteinase 3, các proteinase cysteine, Cathepsin B, K, L, S; Metalloproteinases gian bào (MMPs). Giảm antiprotease gồm: alpha-1 antitrypsin, alpha-1 antichymotrypsin, Elafin ức chế tiết leukoprotease, Cystatins.
Cơ chế mất cân bằng oxy hóa - không oxy hóa: Những dấu ấn của kích hoạt oxy hóa được tìm thấy trong dịch phế quản, trong hơi thở và trong nước tiểu của người hút thuốc lá và bệnh nhân mắc BPTNMT. Kích hoạt tình trạng oxy hóa không những làm tổn thương tổ chức phổi mà còn tham gia làm mất cân bằng protease - không protease. Các chất oxy hóa còn hỗ trợ cho quá trình viêm như thúc đẩy hoạt động của các gen sản xuất các chất trung gian hóa học gây viêm như IL-8, TNF-α và gây hẹp đường thở. Trên thực nghiệm thấy H2O2, tiền chất F2α - III làm co thắt cơ trơn đường thở.
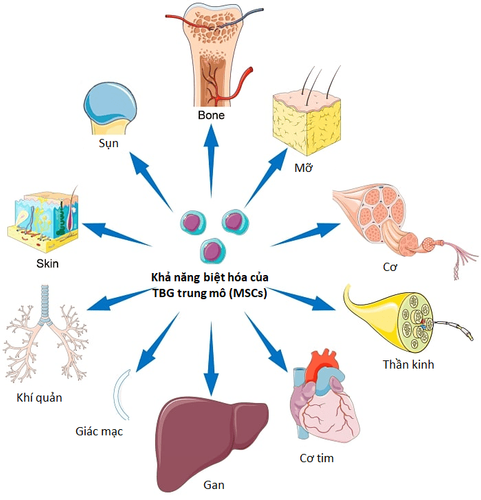
2. Ứng dụng Tế bào gốc trong bệnh phổi tắc nghẽn mạn tính

Nhiều nghiên cứu tiền lâm sàng đã báo cáo tế bào gốc trung mô (TBGTM) giúp sửa chữa cấu trúc và phục hồi chức năng phổi bị tổn thương trong các mô hình chuột bị BPTNMT. Những nghiên cứu này đã ứng dụng TBGTM tự thân từ tủy xương hoặc TBGTM từ mô mỡ điều trị cho các mô hình động vật bị BPTNMT khác nhau. Mặc dù liều lượng tế bào, tần suất và phương pháp truyền là khác nhau giữa các nghiên cứu nhưng các nghiên cứu đều cho kết quả tích cực như giảm viêm và cải thiện chức năng hô hấp sau ghép tế bào gốc vài tuần hoặc vài tháng.
Năm 2013, Weiss đã tiến hành đánh giá tính an toàn và khả thi của ghép TBGTM từ tủy xương lấy từ người cho khỏe mạnh điều trị BPTNMT giai đoạn II hoặc III. Tổng số có 62 bệnh nhân được phân bổ ngẫu nhiên vào 2 nhóm bệnh và chứng và được theo dõi trong 2 năm. Tế bào gốc được đưa vào cơ thể qua đường tĩnh mạch, truyền 4 lần trong 4 tháng liên tiếp, quan sát trong 2 năm đầu tiên thấy không có bất kỳ tai biến/biến chứng liên quan đến việc ghép tế bào gốc. Không có sự khác biệt rõ ràng giữa số lượng biến cố (AE), tần suất các đợt cấp BPTNMT ở bệnh nhân truyền TBG. Tuy nhiên, nhóm truyền TBG quan sát thấy chỉ số CRP giảm sau ghép TBG.
Ribeiro-Paes và cộng sự năm 2011 đã tiến hành nghiên cứu đánh giá tính an toàn và hiệu quả của liệu pháp truyền TBG đơn nhân tự thân từ tủy xương trong việc điều trị cho 4 bệnh nhân BPTNMT giai đoạn IV với độ tuổi trung bình là 65.8 và cả 4 ca đều là nam giới. Tế bào gốc đơn nhân tự thân được truyền qua đường tĩnh mạch ngoại vi. Kết quả sau 1 năm theo dõi cho thấy không thấy các biến cố bất lợi nào được quan sát thấy, chất lượng cuộc sống cũng như tình trạng lâm sàng của 4 bệnh nhân cũng được cải thiện rõ rệt. Tuy nhiên, sau 30 ngày đến 90 ngày, các chỉ số về chức năng phổi có xu hướng giảm, mặc dù không phải thấp hơn các giá trị cơ bản trước khi điều trị, cho thấy rằng liệu pháp tế bào truyền tế bào gốc đơn nhân tự thân có thể có lợi cho kích thích sự tái tạo phổi dài hạn.
Năm 2013, Stessuk sử dụng tế bào gốc đơn nhân tự thân từ tủy xương điều trị cho 4 bệnh nhân BPTNMT mức độ III hoặc IV và theo dõi khí dung trong vòng 3 năm sau truyền. Kết quả cho thấy liệu pháp an toàn, không xảy ra biến cố. Có sự cải thiện tại các lần đo khí dung, chất lượng cuộc sống và làm chậm quá trình phát triển của bệnh sau ghép TBG.
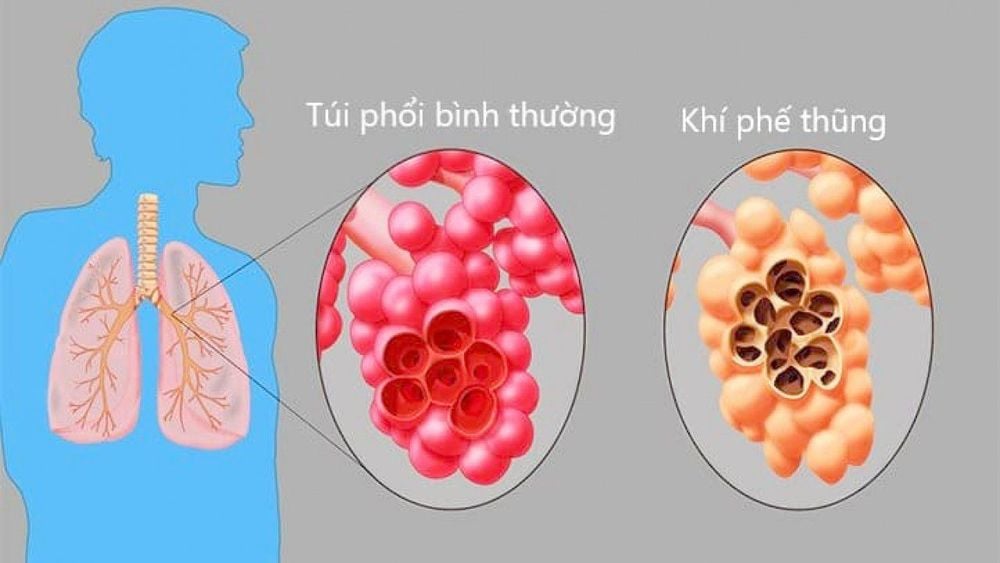
Tháng 7 năm 2015, Shroff báo cáo kết quả điều trị 1 trường hợp BPTNMT có tình trạng khí phế thũng bằng phương pháp ghép tế bào gốc phôi người qua đường tiêm bắp, tĩnh mạch và khí dung. Tác giả tiến hành 3 đợt điều trị. Mỗi đợt cách nhau 4-6 tháng bao gồm: liều 0,25ml hESCs tiêm bắp 2 lần mỗi ngày x 7 ngày; 1ml hESCs truyền tĩnh mạch 2 lần mỗi ngày trong 7 ngày; khí dung hESCs pha trong nước muối sinh lý. Kết quả cho thấy bệnh nhân có cải thiện về triệu chứng như giảm ho khạc đờm, cải thiện khả năng gắng sức và chẩn đoán hình ảnh cho thấy mức độ khí phế thũng giảm.
Năm 2016, 8 bệnh nhân BPTNMT có độ tuổi trên 40 được Stolk sử dụng TBGTM tự thân từ tủy xương với liều truyền trung bình 1.5x 106 triệu tế bào/kg cân nặng, truyền 2 lần mỗi lần cách nhau 1 tuần. Kết quả theo dõi cho thấy không có tác dụng phụ liên quan đến truyền TBG xảy ra và mô phổi cho thấy không có phản ứng xơ hóa.
Năm 2018, Zhongwei đã thực hiện một đánh giá về thực trạng các nghiên cứu tiền lâm sàng và thử nghiệm lâm sàng trên BPTNMT. Nhiều nghiên cứu tiền lâm sàng cho thấy TBGTM ngoại sinh cho thấy có khả năng sửa chữa cấu trúc và cải thiện chức năng hệ thống hô hấp trên mô hình bệnh phổi tắc nghẽn mạn tính. Axit retinoic đã được chứng minh là có thể tái tạo và sửa chữa các cấu trúc phổi bị hư hỏng trong các mô hình chuột BPTNMT. Cả ba nghiên cứu sử dụng TBGTM tự thân từ tủy xương đều cho thấy tính an toàn và hiệu quả trên bệnh nhân BPTNMT mức độ nặng và rất nặng. Tuy nhiên, do không có nhóm chứng nên không thể kết luận liệu việc thay đổi FEV1, cân nặng, mật độ phổi và biểu hiện của CD31 bị ảnh hưởng bởi LVRS và TBGTM tự thân từ tủy xương.
Tại Việt Nam, Bệnh viện Vạn Hạnh bước đầu nghiên cứu đánh giá vai trò của tế bào gốc từ dây rốn trong điều trị BPTNMT từ năm 2015. Thiết kế nghiên cứu là thử nghiệm lâm sàng, giai đoạn II, có đối chứng, ngẫu nhiên, bắt cặp tương đồng. Nghiên cứu tiến hành trên 2 nhóm với một nhóm 10 bệnh nhân được truyền hỗn hợp tế bào gốc tự thân từ mô mỡ + huyết tương giàu tiểu cầu và 1 nhóm chứng 10 bệnh nhân. Các bệnh nhân này đều được theo dõi trong 6 tháng và sau 6 tháng, nhóm can thiệp được truyền lần 2 hỗn hợp tế bào gốc tự thân từ mô mỡ + huyết tương giàu tiểu cầu. Hai nhóm tiếp tục được theo dõi tiếp đến 12 tháng về lâm sàng và biến cố bất lợi. Kết quả nghiên cứu còn trong quá trình nghiệm thu. Tuy nhiên, bước đầu chưa thấy có biến cố bất lợi nào liên quan đến truyền tế bào gốc tự thân từ mô mỡ.
Bệnh viện Bạch Mai phối hợp với Viện Nghiên cứu khoa học Y Dược lâm sàng 108 cũng đang thực hiện đề tài cấp Nhà nước nghiên cứu sử dụng tế bào gốc tự thân từ mô mỡ và tủy xương trong điều trị bệnh phổi tắc nghẽn mạn tính. Nghiên cứu được tiến hành trên trên 90 bệnh nhân chia đều làm 3 nhóm: 30 bệnh nhân BPTNMT được điều trị bằng TBG tự thân từ mô mỡ, 30 bệnh nhân BPTNMT được điều trị bằng TBG tự thân từ tủy xương, 30 bệnh nhân BPTNMT không có can thiệp làm nhóm chứng. Các bệnh nhân đều được theo dõi trong vòng 12 tháng. Hiện nghiên cứu đang trong quá trình triển khai và sẽ dự kiến kết thúc vào tháng 10 năm 2019.
Xem thêm: Hướng dẫn chẩn đoán bệnh phổi tắc nghẽn mãn tính
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.