Bài viết bởi Thạc sĩ, Bác sĩ Đào Đức Dũng - Bác sĩ chuyên khoa Ngoại Tiêu hóa - Gan mật tụy - Khoa Ngoại tổng hợp - Bệnh viện Đa khoa Quốc tế Vinmec Times City
Teo đường mật bẩm sinh là nguyên nhân thường gặp nhất gây tắc mật ở trẻ còn bú. Tỷ lệ bệnh khoảng 1/10.000 trẻ sơ sinh sống (1/8.000 đến 1/14.000). Tỷ lệ nữ/nam = 1:0,64. Vấn đề chẩn đoán và điều trị rất phức tạp, nếu không được phẫu thuật bệnh nhân sẽ tử vong trước 2 tuổi do suy gan và các biến chứng của xơ gan.
1. Nguyên nhân và cơ chế bệnh sinh
Teo đường mật được xem như là hậu quả của quá trình phát triển tạo ống của đường mật trong thời kỳ bào thai. Cho đến nay, mặc dù có nhiều có chế đã được đưa ra để giải thích nguyên nhân của teo đường mật nhưng các cơ chế này đều chỉ là giả thuyết:
- Quá trình thông nòng trở lại của đường mật không xảy ra.
- Teo đường mật liên quan với hiện tượng sinh quái thai trong quá trình phát triển bào thai vì có từ 10-20% các trường hợp teo đường mật có kết hợp với một phức hợp dị dạng được coi là hội chứng đa lách. Ngoài đa lách, hội chứng này còn có thêm một hoặc nhiều các dị tật sau: không có tĩnh mạch chủ dưới, đảo lộn vị trí các tạng trong ổ bụng, dị dạng quay của ruột, mỗi bên phổi chỉ có hai thùy và các dị tật của tim.
- Teo đường mật do nhiễm virus trong thời kỳ gần sinh gây tắc đường mật tiến triển sau khi viêm. Nhiều loại virus như virus viêm gan B, virus Rubella, virus CMV (Cytomegalo virus), EBV (Epstein Bar virus), Renovirus.
Ngoài ra, teo đường mật có thể là hậu quả của một tổn thương nào đó (độc chất hoặc virus) làm cho biểu mô đường mật bị hư biến và trở thành khánh nguyên trên bề mặt của các tế bào đường mật. Các kháng nguyên này được tế bào T lưu thông trong máu nhận biết và khi có một phản ứng miễn dịch qua trung gian tế bào được phát động, đường mật bị xơ hóa và cuối cùng bị teo.
2. Giải phẫu bệnh
Nhiều nghiên cứu về mô bệnh học cho thấy có hình ảnh viêm lan toả, dẫn đến xơ và biến mất cấu trúc ống của đường mật.
Tuy nhiên, tình trạng xơ đường mật này thay đổi theo từng bệnh nhân cụ thể. Đây chính là yếu tố để giải thích cho sự thành công của phẫu thuật Kasai ở chỉ một số bệnh nhân.
Ứ mật, vặn xoắn bè gan, hoại tử tế bào gan dạng ổ và xơ hoá trung tâm là những hình ảnh đặc trưng của teo mật bẩm sinh.
3. Phân loại
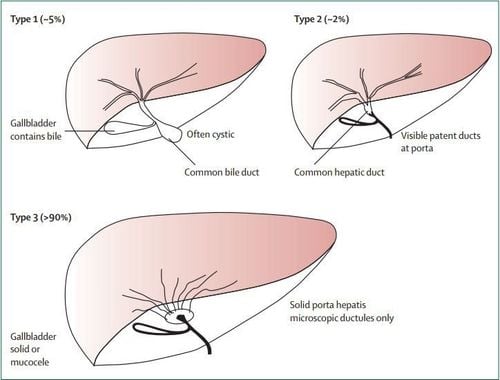
Có nhiều cách phân thể teo đường mật bẩm sinh. Về mặt đại thể và chụp đường mật cản quang, có thể phân thành 3 thể chính:
- Type I: Teo ống mật chủ (5%)
- Type II: Teo lên đến ống gan chung (2%).
- Type III: Teo toàn bộ đường mật ngoài gan (>90%).
4. Triệu chứng teo đường mật bẩm sinh
Các triệu chứng teo đường mật bẩm sinh cụ thể như sau:
4.1. Lâm sàng
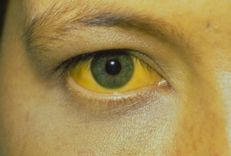
Lâm sàng chủ yếu biểu hiện bởi tam chứng kinh điển là vàng da, phân bạc màu và gan to. Vàng da có thể xuất hiện ngay từ thời kỳ sau sinh, tiếp liền sau giai đoạn vàng da sinh lý. Tuy nhiên ở một số trẻ, vàng da xuất hiện muộn hơn về sau. Khi trẻ vàng da trên 2 tuần thì không nên coi là vàng da sinh lý mà phải nhanh chóng làm các xét nghiệm thăm dò để chẩn đoán nguyên nhân, trong đó teo đường mật là nguyên nhân hay gặp nhất. Vàng da thường kèm theo nước tiểu sẫm màu.
Triệu chứng phân bạc màu xuất hiện muộn. Ở phần lớn trẻ, phân su có màu sắc bình thường. Người ta nhận thấy, ở hơn một nửa số bệnh nhi, phân su có màu vàng hay vàng nhạt. Phân bạc màu nói đúng hơn là phân trắng sau khi ra phân su bình thường là dấu hiệu rất có giá trị để phân biệt teo đường mật với viêm gan.
Gan to là do hiện tượng ứ mật, tình trạng này hơi chắc gặp trong giai đoạn sớm. Gan to chắc kèm theo lách to, có dịch trong ổ bụng, tuần hoàn bàng hệ gặp trong giai đoạn cuối.
Một điểm đáng lưu ý nữa là phần lớn trẻ bị teo đường mật bẩm sinh có sự phát triển cân nặng và thể chất hoàn toàn bình thường trong những tháng đầu, thậm chí cho đến lúc phẫu thuật. Tuy nhiên, vẫn có một số ít trẻ có tình trạng suy dinh dưỡng, thiếu máu hay chậm phát triển.
Triệu chứng kèm theo như chảy máu nội sọ, xuất huyết dưới da... là biểu hiện của giảm tỷ lệ prothrombin do tình trạng kém hấp thu vitamin K.
XEM THÊM: Phân biệt teo đường mật bẩm sinh với vàng da sinh lý, thiếu máu, viêm gan
4.2. Cận lâm sàng
Các xét nghiệm đánh giá tình trạng tắc mật và chức năng gan:
- Bilirubin máu tăng, chủ yếu là bilirubin trực tiếp.
- Photphatase kiềm (ALP) tăng cao.
- Prothrombin giảm.
- Transaminase tăng cao.
Các xét nghiệm có giá trị chẩn đoán:
Siêu âm
Cho đến nay, siêu âm gan mật vẫn được xem là phương tiện chẩn đoán hình ảnh được sử dụng đầu tiên ở một bệnh nhi được nghi ngờ teo đường mật bẩm sinh. Trên siêu âm gan mật, đầu tiên người ta tìm kiếm hình ảnh hiện hữu của túi mật.
Siêu âm cần được làm ở hai thời điểm, lúc trẻ đói và sau khi trẻ bú. Mục đích của siêu âm ở hai thời điểm là nếu có túi mật và không teo đường mật thì sau khi trẻ bú, túi mật sẽ tăng co bóp theo đáp ứng sinh lý bình thường. Ngoài ra, một điểm quan trọng trong chẩn đoán teo đường mật thể có kèm theo tạo nang ở rốn gan thì siêu âm rất hữu ích trong việc phát hiện nang.
Ngoài ra, gần đây theo một số tác giả, có một hình ảnh rất đặc trưng cho teo đường mật bẩm sinh ngoài gan. Đó là hình ảnh được gọi là dấu hiệu thừng hình tam giác (triangular cord sign). Với dấu chứng này, siêu âm cho phép chẩn đoán teo đường mật bẩm sinh với độ nhạy là 84% và độ đặc hiệu là 98%.
Tuy nhiên, siêu âm chỉ cho phép nghi ngờ chứ không thể khẳng định chẩn đoán. Độ nhạy cũng như độ đặc hiệu của siêu âm trong chẩn đoán teo đường mật bẩm sinh không cao, theo phần lớn nghiên cứu chỉ trong khoảng 80-85%. Ngoài ra, trong những trường hợp thấy có túi mật, cũng không thể phân biệt được giữa một bệnh nhi teo đoạn cuối ống mật chủ và viêm gan sơ sinh.
Chụp gan mật bằng chất đồng vị phóng xạ (Technetium-99m)
Sử dụng đồng vị phóng xạ Tc-99 được sử dụng rộng rãi ở các nước châu Âu. Sự có mặt của đồng vị phóng xạ ở ruột non sau khi sử dụng thuốc cho phép loại trừ được bệnh teo đường mật bẩm sinh. Bình thường chất phóng xạ này được tế bào gan hấp thu và đào thải qua đường mật xuống ruột. Trong teo đường mật, chất đồng vị phóng xạ được hấp thu ở gan nhưng không được bài tiết xuống ruột.
Tuy nhiên, trong những trường hợp hội chứng mật đặc hay trong trường hợp thiểu sản đường mật, xét nghiệm hình ảnh này ít giúp được chẩn đoán phân biệt.
Theo một số báo cáo, chụp đồng vị phóng xạ để chẩn đoán teo mật có độ nhạy 100%, độ đặc hiệu 87.5% và độ chính xác 90.5%.
Chụp mật-tụy ngược dòng qua đường nội soi (ERCP)
Với sự ra đời của các dụng cụ nội soi kích thước phù hợp với độ tuổi trẻ sơ sinh, qua đường nội soi ngược dòng, người ta có thể bơm thuốc cản quang lên đường mật để chẩn đoán có teo đường mật hay không? Theo nhiều nghiên cứu, với sự ra đời của các phương tiện hiện đại với kích thước phù hợp hiện nay, ERCP cho phép chẩn đoán chính xác trong 86% trường hợp.
Vai trò của nội soi ổ bụng trong chẩn đoán teo đường mật bẩm sinh
Ngày nay, với sự phát triển ngày càng nhanh của nội soi ổ bụng, nhiều nghiên cứu đã bắt đầu áp dụng nội soi ổ bụng trong chẩn đoán teo đường mật ngoài gan, tuy nhiên mới chỉ trên một số lượng bệnh nhi còn hạn chế. Nội soi nhằm mục đích xác định có túi mật hay không và phối hợp với chụp đường mật trong mổ, cho phép chẩn đoán teo đường mật bẩm sinh ngoài gan trong đến hơn 90% trường hợp.
Sinh thiết
Sinh thiết vẫn được xem là yếu tố quyết định trong chẩn đoán những trường hợp teo đường mật bẩm sinh khó. Sinh thiết thường được chỉ định trong những trường hợp bệnh nhi có túi mật. Việc sinh thiết được tiến hành qua đường mổ thường, qua đường nội soi ổ bụng hay thậm chí qua da.
Các đặc điểm giải phẫu bệnh của teo đường mật bẩm sinh bao gồm:
- Về đại thể: gan ứ mật xanh thẫm, bề mặt sần sùi, thô ráp.
- Về vi thể: hình ảnh ứ mật, xơ hóa quanh khoảng cửa, vặn xoắn các bè gan.
5. Chẩn đoán teo đường mật bẩm sinh
Các phương pháp chẩn đoán teo đường mật bẩm sinh như sau:
5.1. Chẩn đoán xác định
- Lâm sàng: Vàng da sơ sinh kéo dài + phân bạc màu + gan to.
- Sinh hoá: Tăng nồng độ bilirubin máu, GGT và ALP máu.
- Hình ảnh: Siêu âm, chụp gan mật bằng chất đồng vị phóng xạ, nội soi ổ bụng kết hợp chụp đường mật trong mổ.
- Sinh thiết gan: Hình ảnh ứ mật, xơ hóa quanh khoảng cửa.
5.2. Chẩn đoán phân biệt
- Vàng da sinh lý.
- Viêm gan sơ sinh.
- Hội chứng mật đặc hay thiểu sản đường mật bẩm sinh.
- Các nguyên nhân gây vàng da nội khoa khác.
Nói chung cần phải tiến hành chẩn đoán càng sớm càng tốt, bởi vì thời gian 8 tuần được coi là một mốc vàng trong điều trị teo đường mật. Bệnh nhân được mổ trước 8 tuần có tiên lượng tốt hơn nhiều so với bệnh nhân mổ sau 8 tuần. Vì vậy, để có thể phẫu thuật được bệnh nhân sớm, trong các trường hợp chẩn đoán khó khăn, các tác giả Nhật Bản chủ trương sử dụng mổ thăm dò.
XEM THÊM: Teo đường mật bẩm sinh: Bệnh khó chữa

6. Điều trị teo đường mật bẩm sinh
Phương pháp để điều trị bệnh teo đường mật bẩm sinh là bắt buộc phải phẫu thuật. Đây là phương pháp duy nhất và đầu tiên cho trẻ nhỏ mắc căn bệnh này.
6.1. Chuẩn bị bệnh nhi trước mổ
Vitamin K được cho qua đường toàn thân với liều 1-2mg/kg/ngày trong những ngày đầu chờ mổ.
Nhịn ăn 24 giờ trước mổ và điều chỉnh các rối loạn về dinh dưỡng và xét nghiệm.
6.2. Phẫu thuật
Chỉ định: Trước đây, phần lớn tác giả cho rằng phẫu thuật chỉ có thể thành công ở những bệnh nhi được phẫu thuật trước tháng thứ 4, có nghĩa là mổ trước 90 ngày tuổi. Tuy nhiên, gần đây, một số nghiên cứu lại cho thấy tỷ lệ thành công vẫn còn cao ở những bệnh nhi được phẫu thuật muộn hơn, thậm chí cho đến 120 ngày tuổi. Chính vì vậy, phẫu thuật vẫn được chỉ định ở những bệnh nhi được chẩn đoán muộn, đặc biệt là ở những bệnh nhi được chẩn đoán trong khoảng từ 90-120 ngày tuổi.
- Phẫu thuật nối ống gan chung - hỗng tràng: Được áp dụng cho những thể được gọi là có thể chữa được. Phẫu tích vào rốn gan có thể tìm thấy một cấu trúc dạng nang mà khi cắt ngang cho thấy có chảy mật ra ngoài. Nang này không được cắt bỏ mà phải được sử dụng để nối với ruột.
- Phẫu thuật Kasai: Còn gọi là phương pháp nối rốn gan - hỗng tràng (porto-jejunostomy), được Morio Kasai (một bác sĩ phẫu thuật người Nhật Bản) thực hiện từ năm 1955 và sau đó trở thành phẫu thuật tiêu chuẩn để điều trị các trường hợp teo toàn bộ đường mật ngoài gan hoặc teo ống gan chung - những thể được gọi là không thể chữa khỏi được của teo đường mật bẩm sinh.
Nguyên lý của phẫu thuật theo phương pháp Kasai là cắt bỏ thành một khối toàn bộ di tích đường mật ngoài gan, theo sau bởi tạo sự thông thương mật - tiêu hoá bằng cách sử dụng một quai ruột non đến nối với rốn gan. Trong đó sự thông thương này được đảm bảo bởi sự tồn tại của các cấu trúc đường mật ở dạng vi thể được tìm thấy ở diện cắt của rốn gan.
6.3. Biến chứng và chăm sóc sau mổ
Chăm sóc và theo dõi biến chứng sau mổ teo đường mật bẩm sinh như sau:
Chăm sóc sau mổ:
- Kháng sinh: dùng kháng sinh phổ rộng có tác dụng tốt đối với các vi khuẩn Gram âm.
- Corticoid: Nhằm mục đích hạn chế phản ứng viêm cũng như làm tăng lưu lượng dòng chảy dịch mật, tuy nhiên quan điểm vẫn chưa hoàn toàn thống nhất giữa các tác giả.
- Thuốc lợi mật (UDCA – ursodeoxycholic acid): Cũng như việc sử dụng corticoid, quan điểm vẫn còn chưa được thống nhất. Nhiều tác giả sử dụng UDCA với mục đích vừa có tác dụng lợi mật, vừa có tác dụng bảo vệ tế bào gan.
Ngoài các phương pháp chăm sóc trên, các bậc cha mẹ cũng cần chú ý đến chế độ dinh dưỡng sau điều trị teo đường mật bẩm sinh để trẻ phục hồi sức khỏe nhanh nhất.
Biến chứng sau mổ:
- Biến chứng sớm: Diễn biến sau mổ teo đường mật thường phức tạp và nặng nề. Ngoài vấn đề rò bục miệng nối là biến chứng có thể gặp thì hai vấn đề khác cũng có thể xảy ra là: Chảy dịch ổ bụng và Rối loạn điện giải (chủ yếu là hạ Natri máu).
- Viêm và nhiễm trùng đường mật: Tỷ lệ thay đổi tuỳ theo nghiên cứu và dao động trong khoảng 40-60%. Nguồn gốc có thể từ nhiễm trùng ngược dòng sau phẫu thuật nối mật-ruột. Lâm sàng biểu hiện dưới dạng bệnh nhi sốt, giảm lưu lượng mật chảy ra và nồng độ bilirubin trong máu tăng. Những bệnh nhi này phải được điều trị với dịch truyền và kháng sinh. Thông thường, sau 6-9 tháng sau mổ, khi mà tình trạng dòng chảy cũng như lưu lượng mật tiết ra đã đạt mức bình thường, nhiễm trùng cũng như viêm đường mật sẽ giảm.
- Tăng áp lực tĩnh mạch cửa (ALTMC): Vào thời điểm phẫu thuật, dù ít hay nhiều, tất cả bệnh nhi đều có xơ gan với một mức độ nào đó. Tăng ALTMC xuất hiện sau mổ với tần suất khoảng 34-76%. Xuất huyết tiêu hóa do vỡ giãn tĩnh mạch thực quản có thể gặp trong 20-60% bệnh nhi sau mổ. Theo đó, nên điều trị bằng phương pháp bảo tồn bởi vì xu hướng chảy máu do vỡ tĩnh mạch giảm xuống cùng với tuổi. Nếu các phương pháp điều trị bảo tồn thất bại, cần phải mổ để dẫn lưu cửa - chủ hoặc ghép gan.
Các biến chứng khác có thể gặp sau mổ như: Rối loạn chuyển hoá, giảm chức năng gan, suy dưỡng, nang trong gan (nang đường mật), hội chứng gan phổi, bệnh gan ác tính.
XEM THÊM: Bệnh teo đường mật bẩm sinh có thể điều trị ghép tế bào gốc không?

7. Vấn đề ghép gan
Trẻ sơ sinh không hết vàng da sau phẫu thuật Kasai và những trẻ tiến triển biến chứng hoặc bệnh gan mạn tính giai đoạn cuối mặc dù đã phẫu thuật Kasai thành công ban đầu đều là các trường hợp cần phải ghép gan. Teo đường mật bẩm sinh là chỉ định phổ biến nhất trong ghép gan ở trẻ em. Hầu hết các trường hợp này đều phải ghép gan trong vài năm đầu của cuộc sống.
Thời điểm chỉ định ghép gan phụ thuộc vào chức năng gan, tình trạng dinh dưỡng, các triệu chứng và sự xuất hiện của các biến chứng. Tăng áp động mạch gan thông qua chỉ số kháng trở (RI - resistance index) đo được trên siêu âm Doppler là một dấu hiệu đáng ngại và một chỉ định cho thấy cần ghép gan cấp. Tuy nhiên, vẫn có tới 20% bệnh nhân sau phẫu thuật Kasai sẽ có kết quả chức năng gan tốt và sống đến tuổi trưởng thành mà không cần ghép gan.
Tỷ lệ sống 5 năm sau khi ghép gan đối với teo đường mật là khoảng 90%, tỷ lệ sống sau 10 năm đã được báo cáo là khoảng 81% và hiện tại kỹ thuật sẽ cải thiện kết quả này. Vấn đề lớn hiện nay là thiếu nguồn tạng ghép và chi phí ghép gan còn cao. Để giải quyết vấn đề thiếu nguồn tạng ghép thì việc phát triển các kỹ thuật ghép gan như: Kỹ thuật chia gan để ghép (với người hiến chết não) và ghép gan từ người cho sống cùng huyết thống (hay nói một cách dễ hiểu là ghép gan cho trẻ bằng cách lấy một phần gan của bố/mẹ hay người thân thuộc để ghép cho trẻ) đã giảm rõ rệt tỷ lệ tử vong trong danh sách chờ ghép. Sự kết hợp của phẫu thuật Kasai và ghép gan đã giúp thay đổi một căn bệnh gần như chắc chắn gây tử vong trong những năm 1960 thành một bệnh có tỷ lệ sống sau 5 năm khoảng 90%. Hơn nữa, các nghiên cứu dài hạn đã cho thấy có mối liên hệ giữa cải thiện rõ rệt chất lượng cuộc sống ở những người bệnh sau phẫu thuật Kasai đơn thuần và sau ghép gan.
Cùng với sự phát triển của Y học hiện đại, chẩn đoán sớm teo đường mật và các phẫu thuật xâm lấn tối thiểu giúp tăng tỷ lệ thành công của phẫu thuật Kasai. Phẫu thuật Kasai giúp trì hoãn hoặc giảm nhu cầu ghép gan. Sự phát triển các trung tâm ghép gan với ứng dụng các kỹ thuật ghép gan hiện đại, chất lượng chăm sóc sau ghép và sự phát triển các thuốc ức chế miễn dịch mới giúp ngày càng tăng tỷ lệ sống cũng như chất lượng cuộc sống sau ghép.
Teo đường mật bẩm sinh là bệnh lý nguy hiểm nhưng rất dễ nhầm lẫn với nhiều bệnh lý bẩm sinh khác. Vì thế, để chẩn đoán sớm căn bệnh này, khi cha mẹ thấy trẻ có dấu hiệu vàng da bệnh lý kéo dài thì cần sớm đưa trẻ đến cơ sở y tế chuyên khoa để thăm khám, xác định và điều trị bệnh sớm.
Bệnh viện Đa khoa Quốc tế Vinmec là địa chỉ đã thực hiện điều trị teo đường mật bẩm sinh bằng phương pháp ghép gan và ghép tế bào gốc thành công. Với "bàn tay vàng trong phẫu thuật Nhi khoa" của Giáo sư, Tiến sĩ Nguyễn Thanh Liêm - người đầu tiên đưa kỹ thuật ghép tế bào gốc tạo máu điều trị bệnh vào đất nước ta đã giúp cho nhiều trẻ mắc bệnh teo đường mật bẩm sinh có tiên lượng sống tốt về sau. Do đó, nếu trẻ có dấu hiệu bệnh teo đường mật bẩm sinh, vàng da, gan to, lách to và có những dấu hiệu bất thường thì cha mẹ có thể đưa trẻ đến Bệnh viện Đa khoa Quốc tế Vinmec để thăm khám và nhận được sự hỗ trợ, tư vấn tốt nhất từ các bác sĩ và các chuyên gia sức khỏe.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.