Bài viết của Thạc sĩ, Bác sĩ Mai Viễn Phương - Bác sĩ nội soi tiêu hóa - Khoa Khám bệnh & Nội khoa - Bệnh viện Đa khoa Quốc tế Vinmec Central Park.
Ung thư đại trực tràng là một vấn đề sức khỏe lớn, đại diện cho bệnh ung thư được chẩn đoán phổ biến thứ hai ở phụ nữ và thứ ba ở nam giới. Ngày nay, nội soi đại tràng là công cụ được sử dụng nhiều nhất để phát hiện sớm khối u đại trực tràng cũng như cắt bỏ các tổn thương tiền ung thư nhằm ngăn ngừa ung thư giai đoạn cuối và tiến triển.
Trên thực tế, ai cũng biết rằng hơn 95% ung thư đại trực tràng phát sinh từ u tuyến (khối u của biểu mô tân sinh lành tính có khả năng ác tính thay đổi) và mục đích của việc theo dõi nội soi đại tràng là để làm gián đoạn “chuỗi ung thư biểu mô tuyến”.
1. Bác sĩ nội soi ngày càng quan tâm đến các tổn thương dạng polyp không cuống
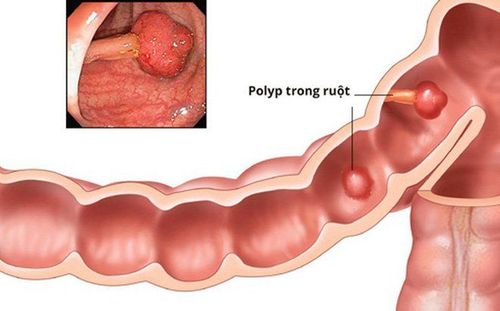
Trong những năm gần đây, mối quan tâm ngày càng tăng về khối u đại trực tràng không phải polyp (polyp không cuống) và đặc biệt là khối u lan sang bên (LST). LST là một tổn thương tân sinh phẳng lớn có xu hướng phát triển theo chiều dọc bề mặt của ruột. Theo định nghĩa, LST cho thấy đường kính vượt quá 10 mm. LST và polyp lớn không cuống có tần suất loạn sản cấp độ cao (HGD) và xâm lấn cục bộ nhiều hơn so với các tổn thương có nốt sần có cùng kích thước và thường là một thách thức kỹ thuật đối với bác sĩ nội soi cả về chẩn đoán cũng như cắt bỏ. Đó là lý do tại sao thuật ngữ “tân sinh niêm mạc tiên tiến” (u tân sinh không cuống) đã được đề xuất gần đây cho hai loại tổn thương này.
2. Nghiên cứu và phân loại khối u đại trực tràng
Hình thái tổn thương đại tràng phụ thuộc vào chiều hướng tăng sinh của khối u. Sau đó, có thể nhận ra hai loại vĩ mô chính: Tổn thương bề mặt (loại 0) và ung thư tiến triển (loại 1-5).
Theo phân loại Paris, các tổn thương có biểu hiện bề ngoài (loại 0) được phân biệt ở: Loại polyp [cao hơn 2,5 mm so với lớp niêm mạc có cuống (0-1p), không cuống (0-1s) hoặc hỗn hợp (0-1sp)]; dạng polyp phẳng [hơi cao dưới 2,5 mm (0-IIa), phẳng (0-IIb) hoặc hơi lõm (0-IIc)] và các loại hỗn hợp.
Phân loại Paris về tổn thương bề mặt polyp đại trực tràng:
- Dạng Polyp: Có cuống (0-1p), Không cuống (0-1 giây), Hỗn hợp (0-1sp)
- Dạng phẳng: Hơi nhô cao (0-IIa), Phẳng (0-IIb), Hơi lõm (0-IIc
- Hỗn hợp các loại: Nhô cao và lõm (0-IIa + IIc), Lõm và nhô cao (0-IIc + IIa)
Ngưỡng 2,5 mm, tương ứng với chiều cao của kẹp sinh thiết khi khép kín khá tùy tiện và không thực sự đáng tin cậy vì nhiều tổn thương phẳng không đồng nhất trên toàn bộ bề mặt của chúng.

3. Đặc điểm các tổn thương polyp không cuống
Các tổn thương không phải polyp có cuống thường phẳng hoặc hơi cao và có xu hướng lan ra bên trong khi tổn thương lõm xuống, sự tăng sinh tế bào tiến triển lâu trong thành đại tràng, do đó làm tăng nguy cơ xâm lấn dưới niêm mạc (xâm lấn dưới niêm mạc) ngay cả đối với các tổn thương nhỏ hơn. Ở đại tràng và trực tràng, polyp không cuống hơi cao và phẳng thường được phân loại cùng nhau, vì chúng không dễ phân biệt và khối phẳng thực sự (0-IIb) hiếm khi được tìm thấy trong đường ruột này. Trong số các khối u dạng polyp không cuống, loại 0-IIa (hơi cao) cho đến nay là thường gặp nhất.
Polyp không cuống (phẳng hoặc lõm) có thể được tìm thấy khắp đại tràng, không giống như ung thư polyp có cuống thường gặp hơn ở phần bên trái.
Không phải lúc nào cũng dễ dàng nắm bắt được sự phân biệt giữa các loại phụ khác nhau, do đó chuyên gia nội soi và bác sĩ giải phẫu bệnh tại địa phương đóng một vai trò quan trọng trong thuật toán chẩn đoán.
Như đã nói ở trên, các khối u đại trực tràng phẳng có kích thước bằng hoặc lớn hơn 10mm được gọi là LST.
4. Phân loại polyp lan sang bên
Các LST được chia thành loại có hạt (LST-G) và không có hạt (LST-NG) dựa trên hình ảnh nội soi chi tiết của chúng trong quá trình nội soi nhuộm màu với phun thuốc nhuộm màu chàm carmine. Loại LST-G bao gồm các kết tụ của các nốt tạo thành một khối phẳng trên bề mặt rộng (do đó có thuật ngữ "dạng hạt") trong khi đặc tính này lại thiếu trong nhóm sau (LST-NG).
Polyp không cuống có nguy cơ xâm lấn tại chỗ cao hơn các polyp có cuống, bất kể kích thước. Mặc dù tổn thương dạng polyp càng lớn thì nguy cơ mắc bệnh xâm lấn dưới niêm mạc càng cao, nhưng không phải tất cả các polyp không cuống đều cho thấy mối tương quan chặt chẽ giữa kích thước và độ xâm lấn tại chỗ.

LST-Gs có bề mặt đồng nhất có nguy cơ mắc bệnh xâm lấn dưới niêm mạc thấp (<2%), cho dù kích thước của chúng là bao nhiêu, trong khi LST-Gs với các nốt kích thước hỗn hợp có nguy cơ mắc bệnh xâm lấn dưới niêm mạc cao hơn (7,1% đối với tổn thương <20mm và 38% đối với những> 30mm). Nguy cơ xâm lấn dưới niêm mạc đối với LST-NGs còn cao hơn, đặc biệt ở những polyp có trung tâm mỏng hơn (LST-NGs có giả lõm) 12,5% đối với kích thước <20 mm và 83,3% đối với đường kính> 30 mm.
Tổn thương lõm hiếm gặp (1% -6% tổng số polyp không cuống) nhưng có nguy cơ cao nhất về xâm lấn dưới niêm mạc là 27% -35,9% .

5. Chẩn đoán qua nội soi
Việc phát hiện tổn thương trên bề mặt niêm mạc ở những bệnh nhân không có triệu chứng được nội soi toàn bộ đại tràng là một sự kiện thường xuyên, dao động từ 10% đến 60%.
Trong một loạt của Nhật Bản, tỷ lệ polyp đại tràng không cuống là 42% (10,948 trong số 25,862 tổn thương ung thư bề mặt được xác định). Tỷ lệ này thấp hơn, mặc dù vẫn đáng kể, trong một loạt nghiên cứu khác của Nhật Bản (27%: 2711/12811). Ở Hoa Kỳ và các nước phương Tây, tỷ lệ polyp không cuống rất thay đổi, từ 9,35% đến 31,4%.
Polyp không cuống có thể thường bị bỏ sót bởi các bác sĩ nội soi thiếu kinh nghiệm, do đó cần phải đào tạo cẩn thận và đánh giá chính xác tất cả các vùng niêm mạc nghi ngờ.
Nội soi nhuộm màu hoặc kỹ thuật nội soi hình ảnh dải hẹp (NBI) nên được xem xét để ước tính nguy cơ polyp không cuống của xâm lấn dưới niêm mạc. Kỹ thuật NBI, bằng cách sử dụng bộ lọc ánh sáng để thu hẹp băng thông ánh sáng của ống nội soi nhằm đánh giá chọn lọc vùng quan tâm, có thể nhận biết và xác định rõ hơn mô hình mạch máu và mô hố, cả hai là dấu hiệu của bệnh ác tính. Ví dụ, mạch máu không đều, thưa thớt và mất các mào biểu mô có liên quan đến tổn thương tiến triển.
Kudo và cộng sự đã mô tả rộng rãi vi kiến trúc của các hố, mào biểu mô hoặc gờ (còn gọi là “mô hình hố - pits”): Ba loại chính của các mẫu hố được mô tả: Không dẻo (I và II); U tuyến tân sinh (III và IV); Ung thư khối u (V).
Các dạng hố bề mặt polyp được phân loại thành các dạng sau:
- Không u tân sinh: I - Niêm mạc bình thường, II-Các hố mở rộng đều đặn
- U tân sinh, u tuyến: IIIL - Các hố dạng dải dài, IIIS - Các hố tròn và không đều thu hẹp, IV-Các hố dạng phân nhánh.
- U tân sinh, ung thư: Vi- Bề mặt không đều, VN-Bề mặt vô định hình.
Liên quan đến quá trình tuần hoàn mạch máu, các vi mạch nhiều nhánh không đều xen kẽ vào các vùng vô mạch là yếu tố dự báo nguy cơ mắc bệnh xâm lấn dưới niêm mạc cao hơn .
Các loại mô hình mạch máu trên bề mặt của niêm mạc đại tràng:
- Không phải u tân sinh: Bình thường thì các mao mạch được phân định rõ ràng xung quanh lỗ mở; Mờ nhạt thì khả năng hiển thị kém của các mao mạch xung quanh các hố mở rộng.
- U tân sinh, u tuyến: Mạng lưới có các mạch máu được sắp xếp trong một mạng lưới đều đặn; Đậm đặc - các mạch máu mở rộng có kích thước đều đặn.
- U tân sinh, ung thư: Không thường xuyên có các mạch máu lớn có đường kính không đều và các hướng phân chia; Thưa thớt phân bố kém các mạch không đều với các hướng phân kỳ.
Ngay cả khi không có đặc điểm đơn lẻ nào là đặc hiệu tuyệt đối cho xâm lấn dưới niêm mạc, sự hiện diện của nhiều hơn 1 đặc điểm nguy cơ cao tương quan với các tổn thương xâm lấn nhiều hơn.
LST-Gs chiếm 60% -80% trường hợp so với 20% -40% LST-NGs, trong khi polyp không cuống dạng lõm (những người có nguy cơ mắc xâm lấn dưới niêm mạc cao hơn) chiếm 1% đến 6% tổng số tổn thương đại trực tràng bề ngoài. Hầu hết các nghiên cứu báo cáo phần lớn polyp không cuống ở đại tràng phải (55,7% -80%), khác với hai loạt nghiên cứu của Trung Quốc, trong đó 65% -75% các tổn thương không phải polyp có cuống nằm ở đại tràng trái.
6. Kết luận
Các polyp không cuống (NPT) được phân biệt ở dạng hơi cao (0-IIa, nhô cao dưới 2,5 mm), phẳng (0-IIb) hoặc hơi lõm (0-IIc). Polyp không cuống thường bằng phẳng hoặc hơi cao, trong khi các tổn thương lõm xuống cho thấy nguy cơ xâm lấn dưới niêm mạc (SMI) tăng lên. Nội soi nhuộm màu hoặc kỹ thuật hình ảnh dải hẹp nên được xem xét để ước tính nguy cơ polyp không cuống của xâm lấn dưới niêm mạc và mô tả đặc điểm của mô hình hố cũng như mạch máu để dự đoán nguy cơ của xâm lấn. Cắt bỏ niêm mạc qua nội soi vẫn là liệu pháp đầu tay đối với polyp không cuống, trong khi phẫu thuật hoặc bóc tách dưới niêm mạc qua nội soi nên được xem xét đối với những khối u lớn hơn có biểu hiện xâm lấn dưới niêm mạc.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.