Bài viết được viết bởi Bác sĩ chuyên khoa II Tô Văn Thái - Bác sĩ Hồi sức cấp cứu, Khoa Hồi sức cấp cứu - Bệnh viện Đa khoa Quốc tế Vinmec Hải Phòng.
Suy hô hấp cấp được định nghĩa là giảm cấp tính chức năng thông khí của bộ máy hô hấp hoặc/và chức năng trao đổi khí của phổi.
1. Hội chứng suy hô hấp cấp nguy kịch
Suy hô hấp cấp được phân thành ba nhóm:
+ Suy hô hấp do giảm oxy máu khi PaO2 dưới 60mmHg khi thở khí phòng
+ Suy hô hấp do tăng CO2 máu khi PaCO2 trên 50mmHg
+ Suy hô hấp thể hỗn hợp khi có cả giảm PaO2 và tăng PaCO2
Suy hô hấp cấp nguy kịch: Là tình trạng suy hô hấp cấp tính trầm trọng ảnh hưởng đến nhiều cơ quan, đe dọa tính mạng người bệnh. Nếu không được cấp cứu kịp thời, đúng kỹ thuật thì người bệnh sẽ tử vong.
Nguyên nhân gây hội chứng suy hô hấp cấp nguy kịch: Các nguyên nhân gây suy hô hấp cấp đều có thể dẫn tới hội chứng suy hô hấp cấp nguy kịch, như:
- Nguyên nhân từ thần kinh trung ương
- Nguyên nhân từ hệ thống thần kinh cơ: Bệnh lý thần kinh cơ, thuốc và ngộ độc, chấn thương cột sống, rối loạn điện giải, các nguyên nhân khác: liệt chu kỳ, ...
- Nguyên nhân từ thành ngực và cơ hoành: Mảng sườn di động, gãy nhiều xương sườn
- Nguyên nhân từ màng phổi: Tràn khí, dịch màng phổi
- Nguyên nhân từ tổn thương nhu mô phổi: Viêm phổi, chấn thương phổi do cơ học hoặc do sóng nổ, bỏng đường hô hấp
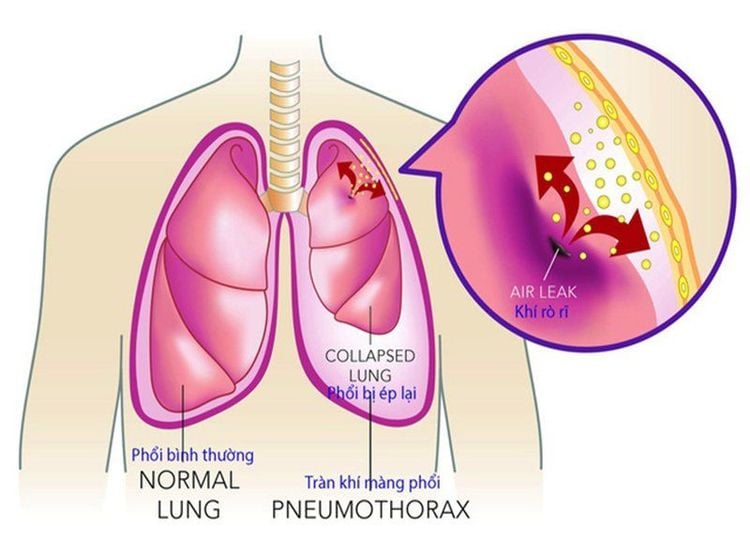
- Nguyên nhân từ đường dẫn khí: Dị vật, hen phế quản, phù hoặc co thắt thanh môn do phản vệ, đợt cấp bệnh phổi tắc nghẽn mạn tính (COPD)
- Nguyên nhân từ bệnh lý mạch phổi: Tắc động mạch phổi do huyết khối, khí, nước ối,...
- Nguyên nhân từ các bệnh lý khác: Phù phổi cấp do suy tim, cường giáp, co giật, ...
Đánh giá độ nặng của suy hô hấp cấp nguy kịch
2. Điều trị nguyên nhân gây ra hội chứng suy hô hấp cấp nguy kịch
2.1. Thuốc giãn phế quản (kích thích beta 2- adrenergic; thuốc kháng cholinergic)
- Chỉ định với suy hô hấp do có co thắt phế quản (COPD, hen phế quản)
- Nên ưu tiên dùng đường khí dung trước, nếu không đáp ứng thì chuyển sang truyền tĩnh mạch.
2.2. Corticoid
Chỉ định cho các đợt cấp của hen phế quản, COPD.
2.3. Kháng sinh
Khi có dấu hiệu của nhiễm trùng (viêm phổi, đợt cấp COPD có bằng chứng nhiễm khuẩn).

2.4. Lợi tiểu
Suy tim ứ huyết, phù phổi cấp huyết động, quá tải thể tích.
2.5. Điều trị các nguyên nhân ngoại khoa
- Chọc dẫn lưu dịch và khí khi có tràn dịch và khí màng phổi.
- Mảng sườn di động: cố định xương sườn bằng thở máy hoặc treo cố định.
- Chèn ép tủy cổ: phẫu thuật giải chèn ép.
2.6. Thay huyết tương để loại bỏ kháng thể trong các bệnh tự miễn gây liệt hô hấp như nhược cơ, hội chứng Guillain-Barre
2.7. Một số nguyên nhân không hồi phục
Xơ cứng cột bên teo cơ, ...
3. Điều trị triệu chứng hội chứng suy hô hấp cấp nguy kịch
3.1. Nguyên tắc xử trí
Điều trị suy hô hấp cấp kết hợp điều trị nguyên nhân gây suy hô hấp.
3.2. Xử trí ban đầu và vận chuyển cấp cứu
Nhanh chóng xác định chẩn đoán suy hô hấp cấp.
- Đánh giá nhanh các nguyên nhân suy hô hấp cấp cần can thiệp ngay:
+ Dị vật đường thở: Làm thủ thuật Heimlich để lấy dị vật ra ngoài.
+ Tràn khí màng phổi áp lực: Ngay lập tức chọc kim lớn vào khoang liên sườn hai đường giữa đòn. Sau đó vận chuyển đến bệnh viện để dẫn lưu màng phổi và hút dẫn lưu khí màng phổi.
+ Ngừng thở, liệt hô hấp: Bóp bóng ambu và vận chuyển đến bệnh viện để đặt ống nội khí quản thông khí nhân tạo.
- Xử trí ban đầu suy hô hấp cấp:
+ Khai thông đường thở: lấy dị vật, hút đờm dãi.
+ Cổ ưỡn bằng các nghiệm pháp: đẩy trán nâng cằm, nâng hàm.
+ Canuyn Grudel hoặc Mayo chống tụt lưỡi.
+ Tư thế nằm nghiêng an toàn nếu có nguy cơ sặc.
+ Bóp bóng mặt nạ có oxy để đảm bảo thông khí.
+ Đặt nội khí quản bóp bóng có oxy (nếu được).
- Đặt đường truyền tĩnh mạch ngoại biên.
- Vận chuyển bệnh nhân đến trung tâm cấp cứu và hồi sức.
3.3. Xử trí tại bệnh viện
3.3.1. Xử trí cấp cứu
- Nội soi phế quản lấy dị vật đường thở.
- Mở màng phổi bằng ống lớn để hút dẫn lưu khí màng phổi áp lực âm.
- Chỉ định đặt nội khí quản:
+ Tắc nghẽn đường hô hấp trên.
+ Mất phản xạ bảo vệ đường thở.
+ Khả năng khạc đờm giảm nhiều hoặc mất.
+ Thiếu oxy máu nặng không đáp ứng thở oxy.
+ Cần thông khí nhân tạo xâm nhập.
- Kiểm soát thông khí: Các trường hợp cần hỗ trợ thông khí
+ Giảm thông khí:
Toan hô hấp với pH < 7,25.
Có nguy cơ giảm thông khí hoặc giảm thông khí sẽ tiến triển nặng thêm: PaCO2 tăng dần; liệt hoặc mệt cơ hoành.
+ Thiếu oxy máu nặng kém đáp ứng với thở oxy.
3.3.2. Oxy liệu pháp
a) Nguyên tắc: Phải đảm bảo oxy máu (SpO2> 90%)
b) Các dụng cụ thở:
- Canuyn mũi: là dụng cụ có dòng ô xy thấp 1 – 5 l/phút. Nồng độ ôxy dao động từ 24%-48%. Thích hợp cho các bệnh nhân có mức độ suy hô hấp trung bình, bệnh nhân COPD hoặc các nguyên nhân suy hô hấp không có shunt hoặc shunt trong phổi thấp.
- Mặt nạ oxy: là dụng cụ tạo dòng thấp 5-10 l/phút. Nồng độ ôxy dao động 35%- 60%. Thích hợp cho các bệnh nhân suy hô hấp mức độ trung bình do tổn thương màng phế nang mao mạch (ALI, ARDS). Thận trọng khi dùng cho bệnh nhân nôn do tăng nguy cơ hít chất nôn vào phổi.
- Mặt nạ không thở lại: là dụng cụ tạo dòng oxy thấp 8-15 l/phút. Nồng độ oxy cao dao động ở mức cao 60%-100% tùy thuộc vào nhu cầu dòng của bệnh nhân và độ kín của mặt nạ. Thích hợp cho bệnh nhân suy hô hấp mức độ nặng do tổn thương màng phế nang mao mạch (phù phổi, ALI/ARDS). Thận trọng khi dùng cho bệnh nhân nôn do tăng nguy cơ hít chất nôn vào phổi.
- Mặt nạ venturi: là dụng cụ tạo oxy dòng cao, có thể đáp ứng được nhu cầu dòng của bệnh nhân. Nồng độ oxy từ 24%- 50%. Ưu điểm là dùng cho những bệnh nhân cần nồng độ oxy chính xác
3.3.3. Thông khí nhân tạo (TKNT)
a) Thông khí nhân tạo không xâm nhập áp lực dương: hỗ trợ thông khí cho bệnh nhân qua mặt nạ (mũi, mũi miệng)
- Chỉ định:
+ Suy hô hấp do phù phổi cấp huyết động, đợt cấp của COPD và hen phế quản.
+ Suy hô hấp nặng có dấu hiệu mệt cơ: gắng sức và tần số thở trên 30/ph.
+ Toan hô hấp cấp (pH < 7,25-7,30).
+ Tình trạng oxy hoá máu tồi đi (tỷ lệ PaO2/FiO2 < 200).
- Chống chỉ định:
+ Ngừng thở.
+ Tình trạng huyết động không ổn định (tụt huyết áp hay nhồi máu cơ tim không kiểm soát được).
+ Mất khả năng bảo vệ đường thở.
+ Đờm dãi quá nhiều.
+ Vật vã hay không hợp tác.
+ Tình trạng bệnh nhân không cho phép đặt mặt nạ hay không bảo đảm tình trạng kín khít của mặt nạ.
b) Thông khí nhân tạo xâm nhập: khi TKNT không xâm nhập có chống chỉ định hoặc thất bại.
3.3.4. Điều trị nguyên nhân
a) Thuốc giãn phế quản (kích thích beta 2- adrenergic; thuốc kháng cholinergic)
- Chỉ định với suy hô hấp do có co thắt phế quản (COPD, hen phế quản)
- Nên ưu tiên dùng đường khí dung trước, nếu không đáp ứng thì chuyển sang truyền tĩnh mạch.
b) Corticoid: chỉ định cho các đợt cấp của hen phế quản, COPD.
c) Kháng sinh: khi có dấu hiệu của nhiễm trùng (viêm phổi, đợt cấp COPD có bằng chứng nhiễm khuẩn).
d) Lợi tiểu: suy tim ứ huyết, phù phổi cấp huyết động, quá tải thể tích.
e) Chọc dẫn lưu dịch và khí khi có tràn dịch và khí màng phổi.
f) Thay huyết tương để loại bỏ kháng thể trong các bệnh tự miễn gây liệt hô hấp như nhược cơ, hội chứng Guillain-Barre.
g) Điều trị các nguyên nhân ngoại khoa:
- Mảng sườn di động: cố định xương sườn bằng thở máy hoặc treo cố định.
- Chèn ép tủy cổ: phẫu thuật giải chèn ép.
h) Một số nguyên nhân không hồi phục: xơ cứng cột bên teo cơ, ...
4. Các điều trị khác
- Bù dịch nếu chưa đủ dịch
- Vận mạch khi đã đủ dịch
- Điều trị rối loạn nhịp tim
- Cân bằng điện giải
- Điều trị toan máu: Toan hô hấp và toan chuyển hóa
- An thần khi thở máy
- Tư thế thở máy
Bệnh viện Đa khoa Quốc tế Vinmec là một trong những bệnh viện không những đảm bảo chất lượng chuyên môn với đội ngũ y bác sĩ giàu kinh nghiệm, hệ thống trang thiết bị công nghệ hiện đại mà còn nổi bật với dịch vụ khám, tư vấn và chữa bệnh toàn diện, chuyên nghiệp; không gian khám chữa bệnh văn minh, lịch sự, an toàn và tiệt trùng tối đa. Khách hàng khi chọn thực hiện các xét nghiệm tại đây có thể hoàn toàn yên tâm về độ chính xác của kết quả xét nghiệm.
Nếu nhận thấy các vấn đề bất thường về sức khỏe bạn nên thăm khám và tư vấn với các bác sĩ chuyên khoa.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.