Tổn thương niêm mạc tiền ung thư ống tiêu hóa tồn tại dưới nhiều dạng khác nhau như viêm, polyp, loét, loạn sản, v.v. Tùy thuộc vào mức độ nghiêm trọng và loại tổn thương mà xác định nguy cơ tiến triển thành ung thư.
1. Các tổn thương niêm mạc tiền ung thư thường gặp
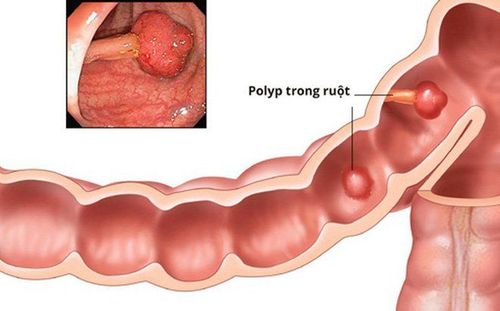
Tổn thương niêm mạc tiền ung thư có thể tìm thấy trên toàn bộ ống tiêu hóa, từ miệng đến trực tràng.
Tổn thương niêm mạc cảnh báo tiền ung thư ống tiêu hóa trên thường gặp là Barrett thực quản, viêm dạ dày mãn tính có hoặc không có HP, viêm teo dạ dày, chuyển sản ruột của niêm mạc dạ dày, biểu mô loạn sản và polyp.
Trong khi đó, các tổn thương niêm mạc cảnh báo tiền ung thư ống tiêu hóa dưới thường gặp là u tuyến (hình ống, tubulovillous và nhung mao), bệnh viêm đường ruột (bao gồm bệnh Crohn và loét viêm đại tràng), nhiễm trùng mãn tính và bệnh tổn thương đại tràng không polyp di truyền.
2. Nhận định các tổn thương tiền ung thư sớm muộn sẽ trở thành ung thư liệu có đúng?
Tổn thương niêm mạc tiền ung thư là giai đoạn chuyển tiếp từ một cơ quan bình thường thành ung thư. Những người được chẩn đoán tiền ung thư thường có tâm lý lo lắng, ám ảnh bởi cảm giác như đang bị trói trong quả bom chờ được kích hoạt.
Tuy nhiên, những thống kê dưới đây có thể làm giảm phần nào nỗi lo. Tại Việt Nam, tỷ lệ người bị teo niêm mạc dạ dày chuyển thành ung thư dạ dày chỉ khoảng 0,1%, chuyển sản ruột 0,25 %, nghịch sản nhẹ 0,6% và nghịch sản nặng 6%.
Sau 40 năm, cứ 100 người bệnh bị chuyển sản ruột thì chỉ có 10 người bị ung thư dạ dày. Và trong 10 người bị ung thư dạ dày thì nếu được phát hiện sớm thì đều có thể chữa lành hoàn toàn.
Nguy cơ chuyển từ tiền ung thư thành ung thư phụ thuộc rất nhiều vào mức độ nặng và lan rộng của vùng bị tổn thương. Các trường hợp nghịch sản cần được theo dõi chặt chẽ hơn teo niêm mạc và chuyển sản ruột do có nguy cơ tiến triển thành ung thư cao hơn.
Thêm vào đó, sự phát triển của các kỹ thuật nội soi kết hợp với thủ thuật đã giúp nhiều người bệnh được điều trị triệt để ngay từ giai đoạn tiền ung thư, trong đó điển hình là kỹ thuật cắt lớp dưới niêm mạc ống tiêu hóa qua nội soi ESD.
Nhiều người cho rằng nhiễm vi khuẩn HP thì sớm muộn cũng sẽ bị ung thư dạ dày. Tuy nhiên, kết quả của một nghiên cứu toàn cầu đã khẳng định cứ 100 người thì có 50 người nhiễm HP, nhưng chỉ có 1% tiến triển thành ung thư.
XEM THÊM: Chuyên gia hàng đầu Viện Ung thư Nhật Bản đào tạo điều trị ung thư dạ dày tại Vinmec Times City

3. Các biện pháp ngăn ngừa tiền ung thư tiến triển thành ung thư ống tiêu hóa
- Kiểm tra sàng lọc ung thư định kỳ: Việc kiểm tra sàng lọc giúp người bệnh nắm được tình trạng ống tiêu hóa và giải quyết nhanh nếu có bệnh lý xảy ra như polyp đại tràng, loét dạ dày, viêm ruột, v.v. Ngoài ra, với các tình trạng nhẹ, chưa cần phẫu thuật, bạn sẽ được bác sĩ tư vấn hoặc kê đơn thuốc để kiểm soát bệnh tốt hơn.
- Duy trì thói quen ăn uống lành mạnh: Hạn chế ăn các loại thịt đỏ, ăn ở mức 160g/ngày và nhiều hơn 5 lần/tuần làm tăng nguy cơ mắc ung thư đại tràng cao gấp 3 lần người bình thường. Hạn chế thức ăn chiên, nướng, xông khói, và thực phẩm chế biến sẵn, đồ uống có cồn, thuốc lá. Tăng cường các loại thực phẩm giàu chất xơ như rau củ quả, và trái cây vì chúng giúp gia tăng tiêu thụ acid folic, giảm pH trong lòng đại tràng và tăng sản xuất các acid béo chuỗi ngắn và yếu tố vi lượng chống hiện tượng oxy hóa.
- Vận động cơ thể: Các hoạt động thể lực, vận động hay luyện tập thể dục sẽ làm giảm nguy cơ mắc ung thư ống tiêu hóa.
Tổn thương niêm mạc tiền ung thư ống tiêu hóa tồn tại dưới nhiều dạng khác nhau. Tùy thuộc vào mức độ nghiêm trọng và loại tổn thương mà xác định nguy cơ tiến triển thành ung thư.
Theo đó, tùy theo tính chất tổn thương, bệnh nhân sẽ được chỉ định cắt theo phương pháp cắt niêm mạc (EMR) hoặc cắt bóc tách dưới niêm mạc (ESD) qua nội soi ống mềm mà không phải trải qua phẫu thuật.
EMR
Nguyên tắc của cắt niêm mạc qua nội soi (Endoscopic Mucosal Resection: EMR) là nâng tổn thương lên khỏi lớp cơ bên dưới để sau đó có thể cắt tổn thương an toàn, phương pháp này rất hữu ích trong điều trị các tổn thương ung thư giai đoạn sớm, các polyp không cuống và các u loạn sản.
Phương pháp này được Nhật Bản tiến hành từ 1980s cụ thể:
- 2 kỹ thuật chính là hút - cắt, hoặc nâng – cắt có tiêm nhắc dưới NM.
- Tiêu chuẩn lịch sử EMR (JPCA): thể lồi ≤2cm, thể phẳng hoặc lõm ≤ 1cm; ung thư giới hạn ở lớp niêm mạc
- Hạn chế: Giới hạn ở kích thước và vị trí, cắt không hết, tái phát cao
ESD
Phương pháp này được áp dụng tại Nhật Bản từ những năm 1990 và hiện nay đã được áp dụng rộng rãi trên thế giới
Nguyên tắc kỹ thuật là đánh dấu tổn thương; tiêm dưới niêm mạc, cắt quanh tổn thương và cắt tách dưới niêm mạc tổn thương.
Ưu điểm của phương pháp này là:
- Cắt bỏ tổn thương ung thư sớm ở mọi vị trí, không giới hạn kích thước.
- Cắt enbloc (cả mảng) đánh giá diện cắt đáy và bên; đưa ra tiên lượng và phương án điều trị tiếp theo
- Đây là can thiệp tối thiểu, nâng cao chất lượng sống cho người bệnh. Thời gian sống không khác biệt với phương pháp phẫu thuật
- Kỹ thuật mở rộng có thể điều trị các u dưới niêm mạc đường tiêu hóa (u cơ trơn, u carcinoid, mỡ...) người bệnh không phải phẫu thuật
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.