Bài viết của Thạc sĩ, Bác sĩ Phan Trúc - Bác sĩ Nội Ung bướu - Huyết học - Trung tâm Ung bướu - Xạ trị - Bệnh viện Đa khoa Quốc tế Vinmec Times City
Biểu hiện lâm sàng và cận lâm sàng của bệnh bạch cầu cấp dòng Lympho có rất nhiều thay đổi. Đôi khi triệu chứng có thể xuất hiện một cách thầm lặng hoặc cấp tính. Vì thế, khi thấy có các dấu hiệu bất thường, người bệnh cần đến các cơ sở y tế để thăm khám và điều trị.
1. Đặc điểm lâm sàng bệnh bạch cầu cấp dòng Lympho
1.1. Triệu chứng
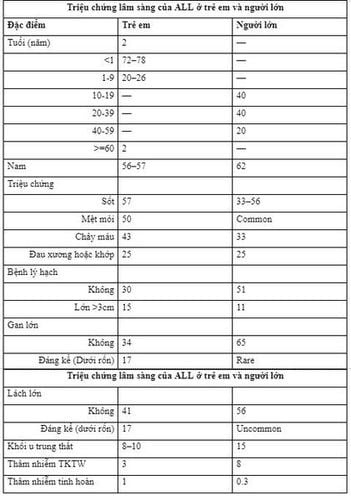
Biểu hiện lâm sàng của ALL rất thay đổi. Triệu chứng có thể xuất hiện một cách thầm lặng hoặc cấp tính. Triệu chứng hiện diện nhìn chung phản ánh mức độ suy tủy và mức độ lan rộng ngoài tủy. Gần một nửa bệnh nhân xuất hiện với triệu chứng sốt, mà nguyên nhân có thể là do nhiễm trùng trong bối cảnh giảm bạch cầu hạt hoặc có thể là do sự phóng thích cytokine trong leukemia (IL-1, IL-6, TNF) tiết ra từ các tế bào ác tính. Ở những bệnh nhân này, sốt sẽ tự giải quyết trong vòng 72 giờ sau khi khởi đầu liệu pháp điều trị leukemia.
Mệt mỏi và li bì là những biểu hiện phổ biến của thiếu máu ở bệnh nhân ALL. Ở những bệnh nhân già hơn, triệu chứng đau đầu nhẹ và khó thở liên quan đến thiếu máu là những biểu hiện chủ yếu. Hơn 25% bệnh nhân, đặc biệt là trẻ em, có cảm giác khập khiễng do đau xương hoặc khớp, hoặc cảm giác miễn cưỡng khi đi lại do sự thâm nhiễm tế bào ác tính vào màng xương, xương hoặc khớp hoặc do sự mở rộng khoang tủy do hoạt động của tế bào ác tính. Trẻ em với biểu hiện đau xương là nổi bật thì thường có công thức máu gần như bình thường, nên dẫn đến bị trì hoãn chẩn đoán. Một tỉ lệ nhỏ bệnh nhân, hoại tử tủy xương dẫn đến đau nhức nhiều, sốt, tăng cảm giác và LDH tăng cao. Đau xương và đau khớp thường ít nặng ở người lớn. Các biểu hiện ít gặp hơn là đau đầu, nôn, thay đổi tâm thần, thiểu niệu, vô niệu. Thỉnh thoảng, bệnh nhân đến khám với những biểu hiện nhiễm trùng hoặc chảy máu đe dọa tính mạng (như hematoma nội sọ). Xuất huyết nội sọ xảy ra chủ yếu ở bệnh nhân với lượng bạch cầu >400G/L. Rất hiếm khi ALL hiện diện với không triệu chứng và được phát hiện qua khám thường quy.
1.2. Thăm khám
Những dấu hiệu phổ biến là nhợt nhạt, chấm xuất huyết và mảng bầm máu ở da, niêm mạc, dấu hiệu đau nhức xương là hậu quả của thâm nhiễm tế bào ác tính vào màng xương hoặc xuất huyết làm căng màng xương. Gan, lách, hạch là những vị trí ngoài tủy bị ảnh hưởng phổ biến nhất và mức độ lớn của các cơ quan bị thâm nhiễm nổi bật ở trẻ em hơn người lớn. Khối u trung thất trước (tuyến ức) hiện diện ở 8-10% trẻ em và 15% người lớn. Khối u trung thất trước lớn có thể chèn ép các mạch máu lớn, khí quản và có thể chèn ép tĩnh mạch chủ trên. Bệnh nhân với hội chứng này có thể biểu hiện ho, khó thở, khó thở khi nằm, thở rít, xanh tím, khó nuốt, phù mặt, tăng áp lực nội sọ, đôi khi ngất. Bìu lớn, không đau có thể là dấu hiệu của sự thâm nhiễm tinh hoàn của tế bào ác tính hoặc phù tinh hoàn (hậu quả của tắc bạch mạch). Cả hai tình trạng trên đều có thể chẩn đoán được bằng siêu âm. Một số triệu chứng không phổ biến khác bao gồm các triệu chứng liên quan đến mắt (thâm nhiễm tế bào ác tính ở ổ mắt, dây thần kinh thị, võng mạc, giác mạc hoặc kết mạc), nốt dưới da (leukemia cutis), lớn tuyến nước bọt (hội chứng Mikulicz), liệt dây thần kinh sọ và cương dương (do hậu quả của tình trạng tăng bạch cầu gây tắc mạch hoặc liên quan đến dây thần kinh cùng). Chèn ép tủy ngoài màng cứng tại thời điểm chẩn đoán là triệu chứng ít gặp nhưng nghiêm trọng, cần điều trị ngay để dự phòng liệt 2 chi vĩnh viễn. Ở một số trẻ em, thâm nhiễm lưỡi, sùi vòm họng, ruột thừa hoặc hạch mạc treo ruột dẫn đến can thiệp phẫu thuật, trước khi được chẩn đoán leukemia.
2. Biểu hiện cận lâm sàng bệnh bạch cầu cấp dòng Lympho
Thiếu máu, giảm bạch cầu hạt, giảm tiểu cầu là phổ biến ở bệnh nhân ALL mới chẩn đoán. Độ nặng phản ánh mức độ tủy bị thay thế bởi tế bào lymphoblasts ác tính. Trị số bạch cầu dao động trong một khoảng rộng từ 0,1 đến 1500G/L (trung bình: 10-12 G/L). Tăng bạch cầu cấp cứu (>100G/L) xảy ra ở 11-13% ở trẻ em da trắng, nhưng tới 23% trẻ em da đen và 16% ở người lớn và thường là T-ALL. Giảm bạch cầu hạt nghiêm trọng (<0,5G/L) gặp ở 20-40% bệnh nhân, làm tăng nguy cơ nhiễm trùng. Gần 90% bệnh nhân có blast ác tính lưu hành trong tuần hoàn tại thời điểm chẩn đoán. Tăng eosinophil phản ứng là dấu hiệu thường gặp trước chẩn đoán ALL nhiều tháng. Một số bệnh nhân ALL, hầu hết là nam, với bất thường NST t(5;14)(q31;q32) và hội chứng tăng eosinophil (thâm nhiễm phổi, tim to và suy tim ứ huyết). Những bệnh nhân đó thường không có blast ác tính lưu hành trong máu hoặc giảm các dòng tế bào máu khác đồng thời có tỷ lệ blast thấp trong tủy. Sự hoạt hóa gene IL-3 ở NST số 5 bởi enhancer element của immunoglobulin heavy-chain gene ở NST số 14 được cho là yếu tố dẫn đến tăng sinh bạch cầu và liên kết với tăng eosinophil trong những trường hợp này. Ở bệnh nhân thiếu máu, mức hemoglobin thấp hơn ở nhóm trẻ em. Thỉnh thoảng, một đứa trẻ ALL có mức Hb < 1g/dL.
Giảm tiểu cầu là phổ biến tại thời điểm chẩn đoán (trung bình 48-52G/L). Chảy máu nặng là không phổ biến, thậm chí khi tiểu cầu <20G/L với điều kiện là không có nhiễm trùng và sốt. Một số bệnh nhân (chủ yếu là nam) hiện diện triệu chứng tăng tiểu cầu (>400G/L). Giảm 3 dòng tế bào máu theo sau đó là một khoảng thời gian tự phục hồi tủy, có thể đi trước chẩn đoán ALL trong một số trường hợp hiếm. Rối loạn đông máu thường nhẹ, có thể gặp từ 3 đến 5% bệnh nhân, hầu hết là T-ALL và hiếm khi chảy máu trên lâm sàng. Mức LDH tăng ở hầu hết bệnh nhân ALL, phản ánh tải trọng u. Tăng acid uric phổ biến ở bệnh nhân ALL tải trọng u cao, phản ánh tỷ lệ thoái giáng purin cao. Thâm nhiễm tế bào leukemia vào thận có thể gây tăng mức creatinine, BUN, acid uric và phosphorus. Hiếm hơn, bệnh nhân tăng canxi máu do sự tiết protein giống PTH (hormone cận giáp) từ tế bào lymphoblast và sự thâm nhiễm vào xương. Tổ hợp gene E2A-HLF từ chuyển vị t(17;19)(q22;p13.3) tìm thấy ở 0,5% B-ALL hay gặp ở nhóm thanh thiếu niên, rối loạn đông máu lan tỏa, tăng canxi máu và tiên lượng thê thảm. Suy chức năng gan là hậu quả của thâm nhiễm xảy ra ở 10-20% bệnh nhân và thường nhẹ. Tuy nhiên, việc nhận ra người mang virus HBV là rất quan trọng, vì sẽ thúc đẩy sử dụng liệu pháp lamivudine, có thể dự phòng tái hoạt virus trong quá trình điều trị ức chế miễn dịch.
X-quang ngực cần thiết để xác định độ lớn tuyến ức hoặc hạch trung thất và tràn dịch màng phổi. Mặc dù bất thường xương (hủy xương, tiêu xương, loãng xương,...) gặp ở 50% bệnh nhân, đặc biệt ở trẻ em có mức bạch cầu thấp lúc chẩn đoán, phim xương không cần cho việc kiểm soát. MRI cần thiết cho bệnh nhân nghi ngờ xẹp đốt sống hoặc liên quan đến màng não, rễ thần kinh.
Kiểm tra dịch não tủy là một thủ thuật chẩn đoán cần thiết, khoảng 1/3 trẻ em và 5% người lớn có leukemia blast trong dịch não tủy vào thời điểm chẩn đoán, hầu hết không có triệu chứng thần kinh. Theo kinh nghiệm, leukemia thâm nhiễm thần kinh trung ương được xác định khi có ít nhất 5 bạch cầu/μL (với vẻ ngoài là tế bào blast) hoặc có liệt dây thần kinh sọ. Tuy nhiên, vì sự bỏ qua xạ trị sọ não dự phòng trong nhiều phác đồ, nên sự hiện diện của bất kỳ tế bào blast nào trong dịch não tủy đều liên kết với nguy cơ cao tái phát hệ thần kinh trung ương và là chỉ định cho tiêm hóa chất nội tủy tăng cường. Tồn tại nhiều ý kiến về thời điểm chọc dò dịch não tủy đầu tiên. Hầu hết các phác đồ đều yêu cầu thực hiện vào thời điểm chẩn đoán và tại đợt tiêm hóa chất nội tủy đầu tiên. Sự rò rỉ tế bào leukemia vào dịch não tủy do quá trình tổn thương khi chọc dịch não tủy liên kết với kết cục xấu cho ALL ở trẻ em. Nguy cơ này có thể giảm xuống bằng việc truyền tiểu cầu trước thủ thuật với bệnh nhân giảm tiểu cầu, và việc thực hiện được làm bởi người có kinh nghiệm.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.