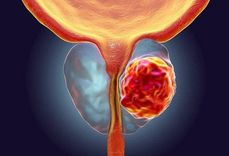
Ung thư đại tràng giai đoạn sớm là giai đoạn vàng để điều trị. Khi khối u còn nhỏ và chưa xâm lấn sâu vào các mô xung quanh, khả năng chữa khỏi hoàn toàn là rất cao. Các triệu chứng ban đầu thường không đặc hiệu và dễ bị nhầm lẫn với các bệnh lý đường tiêu hóa khác như táo bón, tiêu chảy hoặc đau bụng.
Bài viết này được viết dưới sự hướng dẫn chuyên môn của Bác sĩ Nội ung bướu - Khoa Nội ung bướu - Bệnh viện Đa khoa Quốc tế Vinmec Times City
1. Triệu chứng bệnh
Các triệu chứng ung thư đại tràng giai đoạn đầu thường rất mơ hồ và dễ bị nhầm lẫn với các bệnh đường tiêu hóa thông thường khác như hội chứng ruột kích thích hay bệnh trĩ. Do đó, nhiều bệnh nhân ung thư đại tràng giai đoạn sớm không có triệu chứng rõ ràng hoặc chỉ xuất hiện những dấu hiệu không đặc hiệu.
Tuy nhiên, khi bệnh tiến triển, một số triệu chứng điển hình có thể xuất hiện như:
- Thay đổi thói quen đại tiện (táo bón xen kẽ tiêu chảy).
- Phân có máu tươi hoặc máu đen.
- Cảm giác đại tiện không hết.
- Đau bụng âm ỉ.
- Sụt cân không rõ nguyên nhân.
- Mệt mỏi.
- Đặc biệt, phân có hình dạng bất thường, chẳng hạn như phân dẹt, có thể là dấu hiệu ung thư đại tràng giai đoạn sớm.

Việc phát hiện sớm ung thư đại tràng là vô cùng quan trọng, vì ở giai đoạn này, khả năng điều trị thành công để kéo dài thời gian sống là rất cao. Do đó, các chuyên gia khuyến cáo mọi người nên thực hiện các xét nghiệm sàng lọc định kỳ, đặc biệt đối với những người có yếu tố nguy cơ. Các xét nghiệm này giúp phát hiện các polyp đại tràng - tiền thân của ung thư - và loại bỏ chúng trước khi chúng phát triển thành ung thư.
2. Các giai đoạn ung thư đại tràng
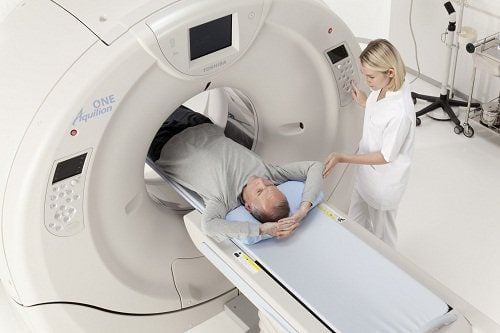
Khi bệnh nhân được chẩn đoán ung thư đại tràng, bác sĩ cần tiến hành khám lâm sàng, xét nghiệm máu và tầm soát để xác định hoặc loại trừ khả năng ung thư đã di căn. Siêu âm bụng và gan có thể cung cấp nhiều thông tin hữu ích. Tuy nhiên, CT-scan thường được ưu tiên hơn để phát hiện ung thư di căn xa ở gan hoặc các biến chứng do khối u gây ra.
Đối với các khối u tiến triển tại chỗ, MRI có thể là một công cụ hữu ích và thường được chọn là phương pháp hàng đầu trong việc đánh giá ung thư di căn gan ở những bệnh nhân chưa qua điều trị.
Kiểm tra chỉ số CEA trước phẫu thuật là một phương pháp hữu ích để theo dõi tiến triển sau mổ ung thư đại trực tràng. Giai đoạn bệnh được xác định qua phẫu thuật bao gồm các yếu tố như:
- Di căn gan hay chưa?
- Có xâm lấn vào hạch bạch huyết hay chưa?
- Mức độ phát triển của khối u qua thành ruột.
- Ảnh hưởng đến cơ quan lân cận như thế nào?
Việc báo cáo giai đoạn bệnh học phải dựa trên hệ thống TNM do AJCC/UICC (ấn bản thứ 8) công bố.
Hóa trị hỗ trợ thường được áp dụng cho bệnh nhân có nguy cơ cao mắc ung thư đại tràng giai đoạn III và ung thư đại tràng giai đoạn II. Các đặc điểm lâm sàng xác định nguy cơ cao mắc bệnh giai đoạn II bao gồm:
- Lấy mẫu dưới 12 hạch.
- Khối u biệt hóa kém.
- Xâm nhập vào mạch lympho, mạch máu hoặc thần kinh.
- Thủng hoặc tắc ruột do khối u.
- Phân loại bệnh ở giai đoạn pT4.
3. Yếu tố nguy cơ và tầm soát
Nguyên nhân ung thư đại tràng thường bắt nguồn từ lối sống và hành vi không lành mạnh, chẳng hạn như thói quen hút thuốc, tiêu thụ nhiều thịt đỏ, thừa cân, ít vận động, cũng như các yếu tố di truyền.
Các đối tượng sau đây được xem là có nguy cơ cao mắc ung thư đại tràng giai đoạn sớm và cần chủ động tầm soát:
- Những người từng bị bướu tuyến, ung thư đại tràng hoặc mắc bệnh viêm ruột như bệnh Crohn hoặc viêm loét đại tràng.
- Những trường hợp có tiền sử gia đình mắc ung thư đại trực tràng hoặc polyp.
- Những người mang các hội chứng di truyền như: hội chứng đa polyp tuyến đại tràng gia đình và biến thể, hội chứng Lynch, Turcot, Peutz-Jeghers hoặc hội chứng đa polyp liên quan đến MUTYH.
Tầm soát nhằm mục đích nhận diện các tổn thương tiền ung thư và ung thư ở giai đoạn sớm, giúp điều trị dứt điểm.

4. Chẩn đoán ung thư đại tràng giai đoạn sớm
Nội soi được xem là một trong những cách nhận biết ung thư đại tràng, trong đó việc soi toàn bộ khung đại tràng thường được ưu tiên. Kết quả giải phẫu bệnh lý tiêu chuẩn cần nêu rõ:
- Hình thái mẫu bệnh phẩm.
- Phương pháp phẫu thuật sử dụng.
- Vị trí và kích thước khối u bướu.
- Có thùng bướu đại thể hay không.
- Loại và độ mô học, phạm vi khối bướu xâm lấn vào thành ruột hoặc các cơ quan lân cận (giai đoạn T).
- Khoảng cách giữa khối bướu và các diện cắt (gần, xa, bên).
- Có gieo rắc bướu hay không
- Xâm nhập vào mạch lympho hay thần kinh.
- Sự xuất hiện của chồi bướu.
- Vị trí và số lượng hạch vùng được lấy.
- Nguy cơ các hạch bị tế bào ung thư xâm lấn (giai đoạn N).
- Sự xâm lấn đến các cơ quan khác như gan nếu cắt hoặc sinh thiết (giai đoạn M).
5. Bệnh ung thư đại tràng có chữa được không?
Bệnh ung thư đại tràng có chữa được không? Câu trả lời là có. Tỷ lệ chữa khỏi ung thư đại tràng có thể đạt được rất cao nếu bệnh được phát hiện và điều trị ở giai đoạn sớm.
Ung thư đại tràng, khi mới hình thành, thường khu trú trong lớp niêm mạc của đại tràng (giai đoạn 0). Tuy nhiên, nếu không được phát hiện kịp thời, bệnh có thể tiến triển, xâm lấn các mô lân cận và di căn đến các cơ quan xa (giai đoạn 4). Với các phương pháp điều trị hiện đại, người bệnh ung thư đại tràng giai đoạn sớm hoàn toàn có thể sống sót và có chất lượng cuộc sống tốt.
6. Điều trị ung thư đại tràng
6.1 Polyp ác tính
Bác sĩ nên tiến hành cắt polyp hoàn toàn qua nội soi nếu điều kiện cho phép.
- Khi phát hiện polyp tân sinh có yếu tố carcinôm xâm lấn, quyết định phẫu thuật cần dựa trên sự cân nhắc giữa các yếu tố tiên lượng xấu và nguy cơ từ phẫu thuật.
- Những đặc điểm mô học bất lợi bao gồm sự xâm nhập vào mạch máu, mạch lympho, phân loại biệt hóa grad 3, xâm lấn độ 4 hoặc diện cắt dương tính.
- Nếu bệnh nhân có yếu tố mô học bất lợi và thuộc nhóm nguy cơ phẫu thuật trung bình, phẫu thuật cắt bỏ polyp được khuyến cáo.
- Với polyp có cuống, carcinôm chỉ xâm lấn khu trú ở đầu và không có yếu tố nguy cơ khác, cắt polyp qua nội soi và theo dõi sau điều trị là phương pháp phù hợp.
- Trường hợp xâm lấn đến thân polyp nhưng diện cắt âm tính và yếu tố mô học thuận lợi, nội soi cắt bỏ polyp cũng là một lựa chọn khả thi.
- Phẫu thuật cắt bỏ tiêu chuẩn thường được áp dụng cho các bệnh nhân nguy cơ trung bình với polyp không cuống chứa carcinôm xâm lấn.
6.2 Bệnh khu trú
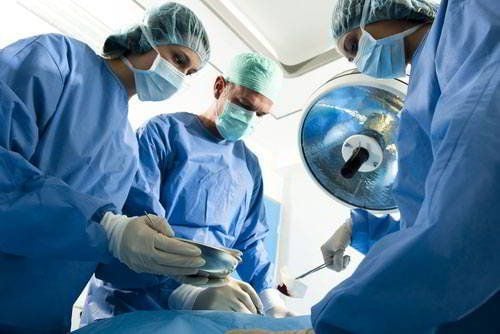
- Mục tiêu phẫu thuật là loại bỏ triệt để đoạn ruột bị ung thư cùng toàn bộ các cấu trúc dẫn lưu bạch huyết liên quan.
- Cắt đại tràng bằng phương pháp nội soi ổ bụng là lựa chọn an toàn để điều trị ung thư đại tràng, đặc biệt là ung thư ở đại tràng trái.
- Phương pháp nội soi chỉ nên áp dụng trong trường hợp được thực hiện bởi bác sĩ có chuyên môn cao, bệnh nhân không có tình trạng dính ổ bụng nghiêm trọng từ phẫu thuật trước, không xuất hiện dấu hiệu ung thư tiến triển, thủng ruột hoặc tắc nghẽn cấp.
- Trường hợp ung thư đại trực tràng gây tắc ruột có thể được điều trị bằng phương pháp phẫu thuật một thì hoặc hai thì.
6.3 Điều trị theo giai đoạn bệnh
Giai đoạn 0 (Tis, N0, M0):
- Ung thư đại tràng giai đoạn sớm có thể được điều trị bằng cách cắt tại chỗ hoặc chỉ cần loại bỏ polyp.
- Đối với những tổn thương lớn hơn không thể cắt tại chỗ, bác sĩ cần tiến hành cắt đoạn ruột theo khối.
Giai đoạn I (T1-2, N0, M0) (giai đoạn cũ: Dukes A hoặc MAC A và B1):
- Điều trị chủ yếu là phẫu thuật cắt rộng và khâu nối.
- Không áp dụng hóa trị hỗ trợ.
Giai đoạn IIA C (T3, N0, M0; T4a-b, N0, M0):
- Điều trị chủ yếu là phẫu thuật cắt rộng và khâu nối.
- Việc sử dụng hóa trị hỗ trợ không phải là một phương pháp điều trị thông thường cho các bệnh nhân không có yếu tố nguy cơ cao. Nhưng đối với những bệnh nhân có ít nhất một yếu tố nguy cơ cao, hóa trị hỗ trợ có thể được cân nhắc.
Giai đoạn III (T bất kỳ, N1-N2, M0):
- Tiến hành phẫu thuật cắt rộng và nối lại.
- Phác đồ điều trị hỗ trợ tiêu chuẩn bao gồm hóa trị kết hợp giữa oxaliplatin và fluoropyrimidine trong 6 tháng (ưu tiên FOLFOX hoặc XELOX). Đối với các bệnh nhân có nguy cơ rất thấp (như N1), liệu trình điều trị 3 tháng có thể được xem xét.
6.4 Y học cá thể hóa
Cần thực hiện thêm nhiều nghiên cứu để tìm ra những chất đánh dấu phân tử, từ đó hỗ trợ phát triển trong y học cá thể hoá.
7. Theo dõi và điều trị lâu dài
Việc theo dõi kỹ lưỡng có mối liên hệ chặt chẽ với cải thiện tỷ lệ sống sót toàn bộ (OS), vì vậy, đây được coi là phương pháp tiếp cận tiêu chuẩn cho bệnh nhân ung thư đại tràng.
Đề nghị theo dõi như sau:
- Khám bệnh, hỏi bệnh sử và kiểm tra nồng độ CEA mỗi 3-6 tháng trong 3 năm đầu, sau đó mỗi 6-12 tháng trong năm thứ 4 và thứ 5 sau phẫu thuật.
- Thực hiện nội soi đại tràng trong năm đầu tiên và sau mỗi 3-5 năm một lần.
- Thực hiện CT-scan vùng ngực và bụng mỗi 6-12 tháng trong 3 năm đầu đối với bệnh nhân có nguy cơ tái phát cao (siêu âm có tăng cường chất tương phản (CEUS) có thể thay thế CT-scan bụng).
- Các xét nghiệm và phương pháp hình ảnh khác chỉ nên được thực hiện đối với những bệnh nhân nghi ngờ có triệu chứng bệnh.
Ung thư đại-trực tràng là loại ung thư có tỷ lệ sống sót lâu dài đứng thứ ba ở các quốc gia phương Tây, việc phát triển kế hoạch chăm sóc cho bệnh nhân sống sót đang nhận được sự chú ý ngày càng lớn. Các yếu tố quan trọng trong kế hoạch chăm sóc này bao gồm:
- Ngăn chặn sự tái phát và sự xuất hiện của các loại ung thư mới (kết quả truyền thống của việc theo dõi bệnh nhân).
- Can thiệp, hỗ trợ các di chứng từ ung thư và quá trình điều trị (phục hồi chức năng).
- Đánh giá các tác động lâu dài về mặt y học và tâm lý (kết quả hiện đại trong việc theo dõi sức khỏe sau điều trị).
- Thúc đẩy và nâng cao sức khỏe toàn diện (khuyến khích thay đổi lối sống, phòng ngừa bệnh tật, v.v.).
Để nâng cao khả năng điều trị và giảm thiểu nguy cơ tử vong do ung thư, mỗi người cần tích cực tầm soát và kiểm tra sức khỏe định kỳ nhằm phát hiện các loại ung thư nói chung và ung thư đại tràng giai đoạn sớm.
Bệnh viện ĐKQT Vinmec sở hữu đội ngũ y bác sĩ giàu kinh nghiệm trong việc chẩn đoán và điều trị ung thư đại trực tràng, đồng thời được trang bị hệ thống công nghệ tiên tiến và đầy đủ các thiết bị chuyên dụng. Nhờ vào các phương pháp như nội soi, CT scan, PET-CT, MRI, chụp X-quang tuyến vú, xét nghiệm mô bệnh học, xét nghiệm gen-tế bào... bệnh viện có khả năng phát hiện ung thư đại tràng giai đoạn sớm, thậm chí khi chưa có dấu hiệu rõ rệt.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.