Bài viết được viết bởi Tiến sĩ, Bác sĩ Phạm Thị Việt Hương - Bác sĩ Huyết học – Ung thư - Đơn nguyên Huyết học và Trị liệu tế bào - Bệnh viện đa khoa quốc tế Vinmec Times City.
Tràn dịch dưỡng trấp màng phổi là biến chứng hiếm gặp cả do chấn thương và không do chấn thương, với tỷ lệ khoảng 2% trong các trường hợp tràn dịch màng phổi của người lớn. Mỗi ngày ước tính có khoảng 2,4 lít dưỡng trấp vận chuyển qua hệ thống bạch huyết. Tổn thương hoặc đứt vỡ ống ngực có thể gây tăng tích tụ số lượng lớn và rất nhanh dịch dưỡng trấp trong khoang màng phổi.
1. Tràn dịch dưỡng trấp màng phổi ở ca lâm sàng u lympho không Hodgkin tế bào B lớn
Đầu tiên, tăng áp lực trong ống lồng ngực có thể gây ra dòng chảy ngược dòng dịch dưỡng trấp qua bạch huyết của lá thành màng phổi vào khoang màng phổi. Một cơ chế khác nữa là sự xâm lấn u lympho vào ống ngực khiến ống ngực dễ bị đứt gãy. Bạch huyết đổ vào khoang màng phổi, gây ra các biến chứng về dinh dưỡng, chuyển hóa, miễn dịch và hô hấp. Nguyên nhân không phải do chấn thương hay gặp nhất là bệnh ác tính, đặc biệt là u lympho. Tràn dịch dưỡng trấp màng phổi là biến chứng hiếm gặp cả trong u lympho Hodgkin và u lympho không Hodgkin (ULAKH). Tràn dịch màng phổi trong u lympho khác với tràn dịch màng phổi do các ung thư khác và có các đặc điểm cả dịch thấm và dịch tiết. Tình trạng này có thể nguy hiểm và gây tử vong, với ước tính trung bình 10% tử vong và bệnh tật. Tràn dịch dưỡng trấp màng phổi thì không phổ biến và ít được mô tả trong ULAKH của bất kỳ thể mô bệnh học nào hoặc độ ác tính nào. Mặc dù người bệnh thường có u lympho lan tràn nhưng tổn thương trên hoành thì lại không phải là luôn luôn có. Biến chứng lâm sàng nghiêm trọng này có thể không rõ ràng tại thời điểm chẩn đoán. Nó thường là một biến chứng mạn tính, và tiến trình của nó không phản ánh điều trị thành công bệnh u lympho. Xác định chẩn đoán dựa vào định lượng cholesterol và triglyceride trong dịch màng phổi. Điều trị có thể hoặc là bảo tồn hoặc là can thiệp tích cực tùy thuộc bối cảnh lâm sàng.
Điều trị tràn dịch dưỡng trấp màng phổi thường lâu và phụ thuộc vào từng thể, vào thời gian của nó, vào mức độ mất dưỡng trấp và tình trạng sức khỏe chung của người bệnh. Nói chung các giải pháp quan trọng điều trị tràn dưỡng trấp màng phổi bao gồm liệu pháp điều trị ung thư hiệu quả và các can thiệp bổ sung như dinh dưỡng ngoài đường tiêu hóa, điều trị nhiễm trùng đồng thời cũng như là phục hồi chức năng. Tràn dịch dưỡng trấp màng phổi tái phát do ung thư nói chung là được quản lý gây dính màng phổi bằng bột talc hoặc bằng đặt ống dẫn lưu màng phổi {indwelling pleural catheter (IPC)} trong môi trường chăm sóc giảm nhẹ nhằm giảm các triệu chứng và cải thiện chất lượng cuộc sống. Chúng tôi báo cáo một trường hợp lâm sàng bị tràn dịch dưỡng trấp màng phổi nhiều, dai dẳng ở bệnh nhân ULAKH đã thoái lui bệnh lâu dài và hết hoàn toàn tràn dịch dưỡng trấp màng phổi sau điều trị kết hợp hóa chất và cấp cứu bằng đặt dẫn lưu dịch màng. Mục tiêu của bài báo này là trình bày kinh nghiệm của chúng tôi trong quản lý bảo tồn tràn dịch dưỡng trấp màng phổi ác tính không do chấn thương.

2. Mô tả ca lâm sàng
Bệnh nhân nữ 72 tuổi được chẩn đoán U lympho không Hodgkin, cách vào viện 4 tuần, người bệnh xuất hiện tình trạng mệt mỏi, chán ăn, khó thở cấp tính, hay đổi mồ hôi trộm về đêm. Ngoài ra, bệnh nhân xuất hiện cảm giác nặng đầu và sưng mặt thoáng qua. Người bệnh trước khi được đưa vào Khoa cấp cứu (ICU) của bệnh viện Vinmec Times City lúc 22 giờ ngày 07/08/2020. Thời điểm nhập viện, bệnh nhân cảm thấy khó thở tăng lên, phù chân và mặt, thiểu niệu. Bệnh nhân có tiền sử tăng huyết áp 10 năm và đột quỵ 6 năm trước. Không có tiền sử về bệnh phổi hoặc bệnh tự miễn dịch từ trước, chấn thương hoặc phẫu thuật gần đây, không hút thuốc lá.
Tại Khoa Hồi sức tích cực từ 07/08/2020 đến 12/08/2020, người bệnh rất mệt, suy nhược; Huyết áp 140/79 mmHg, nhịp tim 79 nhịp/phút, nhịp thở 28 nhịp/phút và SpO2 92% khi thở khí trời, ECOG là 3. Khám lâm sàng thông khí giảm, rì rào phế nang của bệnh nhân giảm dần ở ngực phải kèm theo gõ đục vùng thấp. Bệnh nhân phù toàn thân và có một hạch thượng đòn trái không di động, chắc, kích thước 3 cm. Khám bụng thấy một khối nốt choán hết vùng hạ vị và rốn. X-quang ngực kết quả tràn dịch màng phổi bên phải số lượng nhiều. Chụp cắt lớp vi tính toàn thân phát hiện khối u trung thất trên và trung thất kích thước 102 x 104 mm, nhiều hạch bạch huyết cổ tử cung, nách, động mạch chủ và mạc treo kích thước lớn nhất là 190 x 120 mm và bao quanh động mạch chủ bụng, động mạch chậu. Chụp cắt lớp vi tính toàn thân cũng cho thấy giãn khung chậu, có 46mm dịch tự do trong ổ bụng, tràn dịch màng phổi hai bên và tràn dịch màng tim, không có gan-lách to. Tình trạng khó thở của bệnh nhân được cải thiện đáng kể sau khi nội soi lồng ngực, hút 500ml dịch trắng đục từ khoang màng phổi phải mỗi ngày (Hình 1). Dịch màng phổi thường là dịch tiết với mức triglycerid là 5,25 mmol/L, lipase 19,8 U/L và cholesterol 3,13 mmol/L. Số lượng bạch cầu trong dịch màng phổi là 5018 tế bào/mm3, lympho 20%, bạch cầu trung tính 80%. Dịch màng phổi có hàm lượng protein là 41,7 g/l và LDH dịch màng phổi là 368 IU/L. Phân tích dịch màng phổi âm tính với tế bào ác tính. Cấy dịch màng phổi âm tính. Chẩn đoán tràn dịch dưỡng trấp màng phổi được xác nhận dựa trên điện di lipoprotein dịch màng phổi, chứng minh sự hiện diện của chylomicrons; Triglyceride trong dịch màng phổi là 5,25 mmol/L. Bệnh nhân của chúng tôi có tình trạng suy thận cấp tính. Siêu âm tim cho thấy rung nhĩ với nhịp tim 134-170 nhịp/phút, rối loạn nhịp tim, chức năng tim bình thường với phân suất tống máu 67%, tràn dịch màng tim. Chưa chọc hút dịch tủy xương được vì người bệnh khó thở nhiều. Xét nghiệm MTB/NTM Real-time PCR cho kết quả người bệnh không nhiễm mycobacterium tuberculosis, không nhiễm non-tuberculosis mycobacteria.

Các xét nghiệm ban đầu: Bệnh nhân có thiếu máu nhẹ hồng cầu nhỏ nhẹ, điện giải bình thường, ure 15 mmol/L, creatinin 247 μmol/L, xét nghiệm đông máu bình thường, acid uric 1049 μmol/L, NT-proBNP 1691 pg/ml, và LDH 480 U/L, albumin nước tiểu 80 mg/l. Người bệnh không có bằng chứng về nhiễm giun chỉ trong máu. Cấy máu âm tính.
Người bệnh được chuyển về khoa Nội trú ghép tế bào gốc Đơn nguyên huyết học của chúng tôi sau 5 ngày được chăm sóc ở khoa ICU. Sinh thiết hạch thượng đòn trái gợi ý ULAKH tế bào B lớn lan tỏa typ tâm mầm CD 20+. Nhuộm hóa mô miễn dịch cho kết quả: CD20+; CD10+; BCl6+; MUM1-; CD79a+; PD1-; ALK-; CD30-; CD3- ; CD5-; CD4-; CD8-; TdT. Bệnh nhân được xếp giai đoạn IIIB theo Ann Arbor và chỉ số tiên lượng quốc tế (International Prognostic Index) là 5/5. Chúng tôi chẩn đoán xác định cuối cùng người bệnh mắc ULAKH giai đoạn IIIB có hội chứng ly giải u, tràn dịch dưỡng chấp màng phổi hai bên, tràn dịch dưỡng trấp ổ bụng (Hình 3). Tại thời điểm đó, tiên lượng của người bệnh rất kém. Nguy cơ tử vong của bệnh nhân rất cao do suy thận, suy tim, suy hô hấp, trầm cảm, suy giảm miễn dịch, nhiễm trùng và rối loạn điện giải.
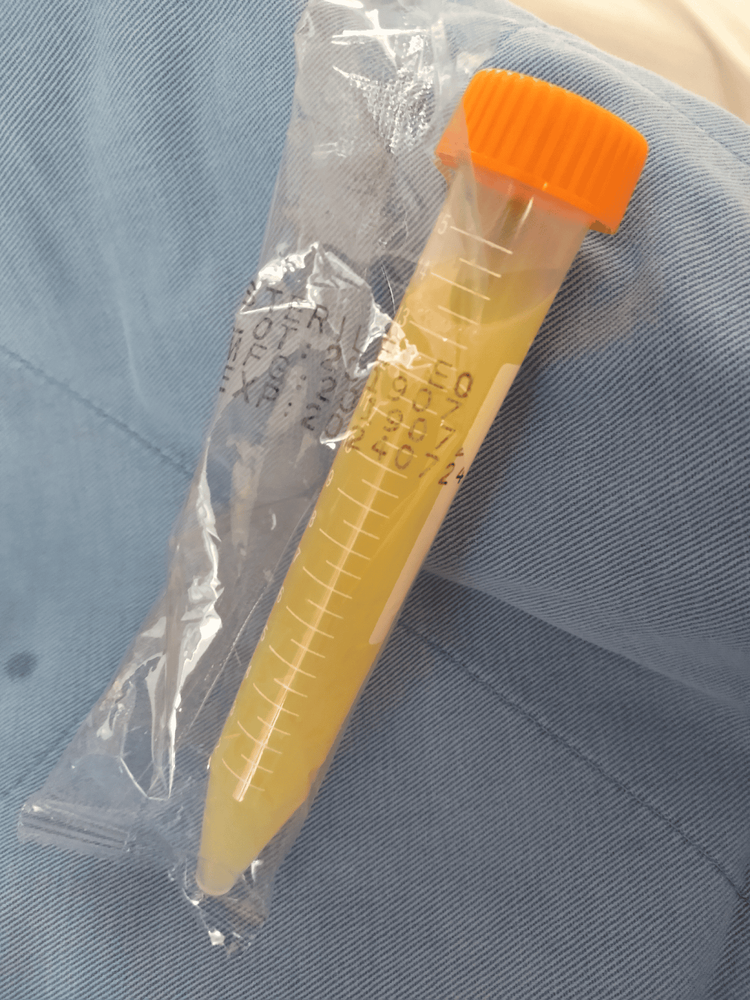
Bệnh nhân của chúng tôi đã được điều trị kết hợp Rituximab với hóa chất Cyclophosphamide, Vincristine và Prednisolone (Phác đồ R-CVP), dẫn lưu dịch màng phổi, ăn chế độ kiêng chất béo mà có chứa triglyceride chuỗi dài và trung bình (long-chain, medium-chain triglyceride), điều trị tích cực hội chứng ly giải u, thuốc điều trị rung nhĩ, suy tim, theo dõi chế độ đặc biệt và sát. Người bệnh đạt đáp ứng gần hoàn toàn sau 8 chu kỳ hóa chất R-CVP. Rút ống dẫn lưu màng phổi phải sau 2 chu kỳ hóa chất do hết tràn dịch màng phổi cả trên khám lâm sàng và trên chụp X quang lồng ngực (Hình 4). Xem xét mức độ tồn dư tổn thương sau 8 đợt hóa chất không còn nhiều, người già, có bệnh nền là cao huyết áp suy tim nhiều năm nên chúng tôi hội chẩn và quyết định điều trị tiếp hóa chất bước 2 phác đồ Điều trị tiếp bằng phác đồ R-CEOP (Rituximab, Cyclophosphamide, Etoposid, Vincristin, Prednisolone).

Hiện tại người bệnh đang được truyền hóa chất bước 2. Người bệnh khỏe mạnh, ăn ngủ tốt, đi lại sinh hoạt bình thường tại gia đình.
Đây là ca bệnh ULAKH giai đoạn muộn, biến chứng nặng do bệnh, nguy cơ tử vong cao từ lúc chẩn đoán nhưng đã được chẩn đoán chính xác, cấp cứu kịp thời, điều trị tốt và bước đầu cho kết quả khả quan. Hy vọng việc điều trị có thể giúp người bệnh sống còn lâu dài.

Vinmec là một trong những bệnh viện đầu tiên tại Việt Nam áp dụng mô hình điều trị ung thư đa mô thức, bên cạnh các phương pháp truyền thống như phẫu thuật, xạ trị, hóa trị. Các phương pháp hiện đại như liệu pháp thuốc miễn dịch, kết hợp các liệu pháp hỗ trợ tích cực như tăng cường hệ miễn dịch tự thân, nhiệt trị... cũng được Vinmec đưa vào điều trị giúp người bệnh ung thư nâng cao hiệu quả điều trị và chất lượng cuộc sống.
Nếu có nhu cầu tư vấn và thăm khám tại các Bệnh viện Vinmec thuộc hệ thống Y tế trên toàn quốc, Quý khách vui lòng đặt lịch trên website (vinmec.com) để được phục vụ.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.