Bài viết của Bác sĩ Chuyên khoa I Trần Ngọc Thuý Hằng - Bác sĩ Hồi sức - Cấp cứu - Khoa Hồi sức cấp cứu - Bệnh viện Đa khoa Quốc tế Vinmec Central Park
Các tổn thương chính đối với não bao gồm các hiện tượng thiếu máu cục bộ, chấn thương, xuất huyết và thiếu oxy, có thể xảy ra ở đơn lẻ hoặc kết hợp. Quản lý tổn thương não cần đảm bảo cung cấp oxy đầy đủ để đáp ứng nhu cầu của cả vùng não tổn thương và vùng não không bị tổn thương.
1. Những cơ chế tổn thương não nguyên phát
- Chấn thương: Chấn động, va chạm, chấn thương cắt, chấn thương xuyên thấu, và chấn thương lan tỏa.
- Thiếu máu cục bộ: Toàn thể (ví dụ như ngừng tim do thiếu oxy) hoặc khu trú (ví dụ như co thắt mạch, chèn ép mạch máu).
- Viêm: Viêm màng não và viêm não.
- Chèn ép: Khối u, phù não, tụ máu (vị trí ngoài màng cứng, dưới màng cứng hoặc trong nhu mô).
- Chuyển hóa: Bệnh não do các chất chuyển hóa, độc chất (ví dụ: như gan, điện giải, thuốc, chất độc).
Thông thường, một số ít can thiệp có thể ngăn ngừa, đảo ngược diễn tiến xấu các tổn thương nguyên phát. Các tổn thương não nguyên phát có thể gây ra các tổn thương não thứ phát sau đó, làm diễn tiến bệnh trầm trọng hơn, thậm chí gây tử vong. Ví dụ, phù nề sau chấn thương đầu thường tạo ra chèn ép não thứ phát, co thắt mạch sau xuất huyết dưới nhện có thể gây ra thiếu máu cục bộ khu trú và đột quỵ hoặc chuyển đổi xuất huyết thứ phát sau một đột quỵ do thiếu máu cục bộ có thể gây chèn ép và làm thiếu máu cục bộ thêm.
2. Những cơ chế phổ biến của tổn thương não thứ phát
- Giảm tưới máu: Toàn thể (tăng áp lực nội sọ thứ phát, hạ huyết áp, hoặc thiếu máu nặng) hoặc khu trú (ví dụ như phù nề cục bộ hoặc co thắt mạch).
- Giảm oxy máu: Giảm oxy máu toàn thân, giảm tưới máu khu trú hoặc tăng nhu cầu tiêu thụ oxy mô ( ví dụ như co giật, tăng thân nhiệt).
- Thay đổi điện giải hoặc axit-bazơ do thiếu máu cục bộ toàn thân hoặc khu trú.
- Tổn thương tái tưới máu với sự hình thành các gốc tự do.
3. Nguyên tắc quản lý tổn thương não
Trọng tâm của việc điều trị, quản lý tổn thương não cũng giống như những bệnh nhân mắc các bệnh khác và chấn thương, nghĩa là cần phải đảm bảo cung cấp oxy đầy đủ để đáp ứng nhu cầu của cả vùng não tổn thương và vùng não không bị tổn thương. Mục tiêu chính là ngăn ngừa tổn thương thứ phát.
Việc chăm sóc và quản lý tổn thương não ban đầu phải được thực hiện sớm, tích cực nhằm đảm bảo các tổn thương não thứ phát được ngăn ngừa, giảm thiểu hoặc đảo ngược với sự theo dõi cẩn thận và điều trị, đặc biệt là dự phòng cũng như điều trị sớm tình trạng thiếu oxy, tụt huyết áp. Tối ưu hóa việc cung cấp oxy đến não cần chú ý đến quá trình oxy hóa, nồng độ hemoglobin, cung lượng tim và huyết áp. Phòng ngừa và điều trị sớm sốt, co giật, đau, kích động, lo lắng có thể giảm nhu cầu oxy.
4. Tăng áp lực nội sọ
Áp lực nội sọ phản ánh sự cân bằng của các cơ chế kiểm soát thể tích nội sọ. Bởi vì não được bao bọc trong hộp sọ cứng và màng cứng tương đối không dãn nở với các mô cũng như dịch không thể nén được. Do đó, kiểm soát các thành phần nội sọ khác nhau là điều cần thiết để duy trì não cân bằng nội môi, điều hòa áp lực nội sọ và bảo tồn tưới máu não.
Sự gia tăng một thành phần (ví dụ như não) phải đi kèm do giảm thành phần khác (máu). Khi các cơ chế bù trừ bị quá tải, áp suất nội sọ (ICP) tăng lên và tổn thương có thể xảy ra sau đó. Ngoài việc suy giảm tưới máu não, hậu quả của việc tăng áp suất nội sọ có thể gây thoát vị não (vùng lõm và lỗ thông), với sự thay đổi của các cấu trúc đường giữa. Những chuyển động này trong hộp sọ có thể ảnh hưởng đến chức năng (ví dụ như gây choáng hoặc hôn mê bằng cách làm gián đoạn hoạt động của lưới thân não) hoặc dẫn đến chèn ép mạch máu và đột quỵ.
Trường hợp nghi ngờ tăng áp lực nội sọ, các bác sĩ lâm sàng nên hội chẩn. Bệnh nhân có thể cần đặt một ống thông được đưa vào não thất bên để theo dõi và dẫn lưu dịch não tủy hoặc vào nhu mô não để theo dõi. Việc theo dõi này bao gồm áp lực nội sọ, nhiệt độ và/hoặc oxy não. Các phép đo oxy máu não yêu cầu những thiết bị và chuyên môn đặc biệt. Khi không có các biện pháp trực tiếp, việc chăm sóc ban đầu phải điều trị dựa trên nguyên tắc cân bằng cung và cầu oxy mô.
Chỉ định theo dõi áp lực nội sọ xâm lấn:
- Chấn thương sọ não.
- Xuất huyết khoang dưới nhện cấp tính với não úng thủy, hôn mê hoặc lâm sàng diễn tiến xấu.
- Xuất huyết nội sọ với xuất huyết não thất.
- Đột quỵ do thiếu máu cục bộ lớn.
- Suy gan giai đoạn cuối.
- Thiếu máu cục bộ/ thiếu oxy toàn thể với phù não ngày càng tăng.
5. Giảm tưới máu
Quá trình tự điều hòa của não phản ánh sự giãn nở hoặc co thắt của các tiểu động mạch để kiểm soát lưu lượng máu não(CBF) tại chỗ và nhu cầu oxy tại nơi phân phối của nó. Do đó, CBF toàn thể thường không đổi trong một phạm vi áp lực động mạch trung bình (MAP). Mất khả năng tự điều chỉnh xảy ra trong nhiều tình trạng bệnh lý, và có thể dẫn đến đến sự giãn mạch tại chỗ hoặc toàn thể và hình thành phù nề, có thể làm tăng ICP hơn nữa. Tăng thể tích máu cũng ảnh hưởng sâu sắc đến áp lực bên trong hộp sọ.
CBF thường được đánh giá bằng áp lực tưới máu não (CPP):
- CPP = MAP – ICP.
- CPP - cerebral perfusion pressure: áp lực tưới máu não.
- MAP - mean arterial pressure, driving pressure: huyết áp trung bình.
- ICP - intracranial pressure : áp lực nội sọ, áp lực cản trở dòng chảy của máu.
- CBF - cerebral blood flow: lưu lượng máu não.
MAP phải được đo tại cùng vị trí với ICP để chính xác, điều này thường được thực hiện bằng cách làm zero đầu dò động mạch ở tai và giữ nó ở cùng độ cao với đầu khi nâng cao đầu. CPP bình thường là từ 60 đến 100 mm Hg. Nếu ICP tăng mà không có sự thay đổi trong MAP, CPP sẽ giảm và CBF cũng sẽ giảm nếu sự tự điều chỉnh không thành công. Lượng CBF giảm làm tăng nguy cơ thiếu máu cục bộ não. Lâm sàng nên đặc biệt chú ý đến những thay đổi về ý thức, thần kinh, vì những thay đổi này có thể cho thấy sự tưới máu không đầy đủ.
6. Những khuyến cáo trong điều trị
Để giảm thiểu tổn thương não, các biện pháp chủ yếu được thực hiện để giảm thiểu nhu cầu oxy và tăng lưu lượng máu não và cung cấp oxy đó là:
Giảm sự tăng nhu cầu oxy mô:
- Tránh sốt: Sốt làm tăng nhu cầu chuyển hóa, dẫn đến tổn thương tế bào thần kinh và tăng áp lực nội sọ.
- Tránh co giật: Việc sử dụng thuốc dự phòng chống co giật được chỉ định đối với các trường hợp tổn thương não do chấn thương mức độ trung bình – nặng trong tuần đầu tiên. Tuy nhiên, không có bằng chứng ủng hộ việc sử dụng kéo dài hơn trong chấn thương đầu hoặc trong các tổn thương thần kinh khác.
- Tránh lo lắng, kích động hoặc đau đớn: Điều này giảm nhu cầu tiêu thụ oxy não.
- Tránh run rẩy.
- Giảm thiểu sự kích thích, đặc biệt trong 72 giờ đầu tiên.
Tăng cường sự cung cấp oxy não:
- Đảm bảo vận chuyển oxy toàn thân với oxy hóa đầy đủ, nồng độ hemoglobin và cung lượng tim.
- Đảm bảo huyết áp tối ưu: Nhiều tổn thương não nguyên phát là do tăng huyết áp, huyết áp tăng có thể là cơ chế bù trừ sinh lý hoặc là bệnh lý. Tăng huyết áp phải được kiểm soát đối với các trường hợp phình động mạch chủ hoặc xuất huyết não. Tuy nhiên, hạ huyết áp quá mức có thể dẫn đến thiếu máu cục bộ thứ phát.
- Tránh tăng thông khí dự phòng hoặc thường quy bởi vì sự gia tăng pH ngoại bào não làm co các mạch phản ứng và có thể làm giảm lượng máu não đến vùng thiếu máu cục bộ. Trường hợp tăng áp lực nội sọ có bằng chứng thoát vị não, cài đặt tăng thông khí trong một khoảng ngắn có thế giúp giảm tăng áp lực nội sọ.
- Đảm bảo thể tích máu vì giảm thể tích tuần hoàn có thể dẫn đến hạ huyết áp toàn thân và tưới máu mô não.
- Đặt nội khí quản theo trình tự nhanh nên được sử dụng cho bệnh nhân tăng áp lực nội sọ. Cân nhắc tiêm tĩnh mạch lidocain hoặc propofol để làm giảm tăng áp lực nội sọ liên quan đến đặt nội khí quản.
- Sử dụng nimodipine ngay lập tức ở bệnh nhân xuất huyết dưới nhện do phình động mạch.
7. Đánh giá
Sau khi xử trí thích hợp về đường thở, hô hấp và huyết động, ưu tiên đánh giá thần kinh để phân biệt giữa các tổn thương do thiếu máu cục bộ, cấu trúc, chuyển hóa và nhiễm trùng. Nghi ngờ đột quỵ do thiếu máu cục bộ yêu cầu quyết định ngay lập tức liên quan đến liệu pháp làm tan huyết khối và hội chẩn chuyên gia thần kinh khẩn cấp.
Sự hiện diện của một tổn thương khối choáng chỗ lớn kèm theo thay đổi tri giác đáng kể có thể cho thấy sự cần thiết phải đánh giá, can thiệp phẫu thuật ngay lập tức. Các nguyên nhân phổ biến bao gồm máu tụ ngoài màng cứng, máu tụ dưới màng cứng và trong não. Máu tụ nội sọ nên nghi ngờ trong các trường hợp chấn thương đầu, phẫu thuật thần kinh gần đây, sử dụng liệu pháp chống đông máu, lạm dụng rượu, rối loạn đông máu và tăng huyết áp mãn tính hoặc cấp tính. Chọn lựa các quy trình chẩn đoán, chụp CT não, đặc trưng cho tổn thương cấu trúc. Điều trị thuốc, hỗ trợ nội khoa có sẵn có thể là một lựa chọn tạm thời cho đến khi có thể thực hiện biện pháp dứt điểm.
Việc thăm khám và theo dõi sát là cần thiết để phát hiện diễn tiến xấu, biến chứng của các tổn thương não. Bất kỳ thay đổi nào trong quá trình thăm khám và theo dõi là chỉ báo nhạy bén về diễn tiến xấu, cần phải đánh giá lại ngay lập tức và kỹ lưỡng để có thể can thiệp kịp thời. Ví dụ: giảm ý thức đột ngột có thể do ICP tăng cao, sốt, ngộ độc, .....
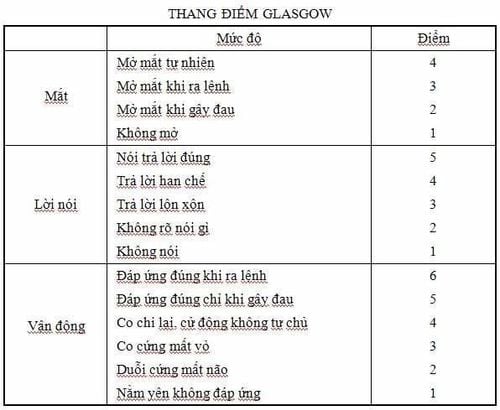
Thang điểm Glasgow Coma Scale được sử dụng rộng rãi trong đánh giá ban đầu và theo dõi bệnh nhân bị chấn thương đầu, và nó có thể hữu ích trong việc đánh giá những bệnh nhân với những tổn thương não khác.
Tổng điểm Glasgow Coma Scale = điểm mắt + lời nói + vận động; điểm tốt nhất có thể = 15, điểm kém nhất có thể = 3.
Khám toàn diện, bao gồm đánh giá chức năng thân não và thần kinh sọ nên được thực hiện. Sự bất đối xứng của đồng tử có thể là một dấu hiệu quan trọng của sự dịch chuyển theo chiều ngang của não, thường xảy ra trước khi thoát vị xuống ở những bệnh nhân có khối choáng chỗ ở trên. Chuyển động mắt không kết hợp, thay đổi kiểu hô hấp hoặc suy giảm phản ứng vận động có thể cho thấy sự gia tăng hiệu ứng khối nội sọ và cần được khảo sát ngay lập tức.
Khi các phát hiện lâm sàng cho thấy có thoát vị, nên bắt đầu sử dụng ngay mannitol hoặc nước muối ưu trương để hạ ICP và cần được hỗ trợ phẫu thuật thần kinh khẩn cấp. Tăng thông khí một giai đoạn ngắn có thể được xem xét. Việc tái đánh giá hình ảnh (CT sọ não,...) hay can thiệp phẫu thuật phụ thuộc diễn tiến bệnh, hoàn cảnh, điều kiện sẵn có.
Tư vấn phẫu thuật thần kinh được khuyến cáo cho các trường hợp:
- Có nguy cơ phát triển tổn thương khối nội sọ đang mở rộng;
- Vỡ sọ hở, vỡ lún sọ hoặc tắc nghẽn não thất cấp tính;
- Chứng tỏ có máu trong não thất thứ tư, chảy máu tiểu não, hoặc xuất huyết dưới nhện;
- Có rò dịch não tủy.
Các tổn thương không do chấn thương, như xuất huyết não tự phát, khối u não lớn hoặc áp xe não, cần được tư vấn phẫu thuật thần kinh khẩn cấp nếu các phát hiện lâm sàng hoặc biểu hiện hình ảnh cho thấy ảnh hưởng khối choáng chỗ (lệch đường giữa, tắc nghẽn não thất, chèn ép thân não hoặc bể đáy).
Cần hội chẩn khẩn cấp về chỉ định phẫu thuật thần kinh đối với các trường hợp xuất huyết và nhồi máu ở hố sau bất kể mức độ ý thức. Mặc dù những bệnh nhân này có thể ít phát hiện khi khám lâm sàng ban đầu, nhưng tình trạng phù não tiến triển xung quanh tổn thương có thể cần phẫu thuật giải áp khẩn cấp. Thông thường, bất kỳ khối chóng chỗ tiểu não có đường kính > 3cm gây giãn não thất (não úng thủy) hoặc chèn ép thân não cần giải áp.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.