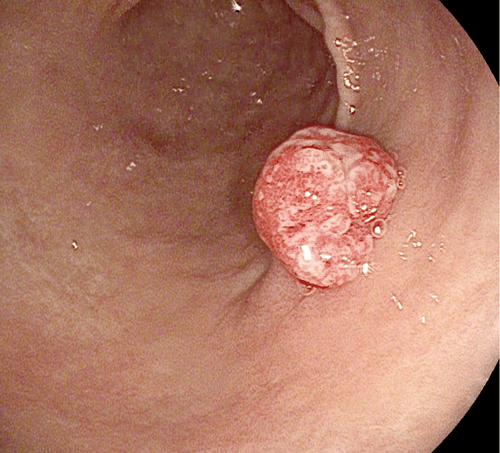
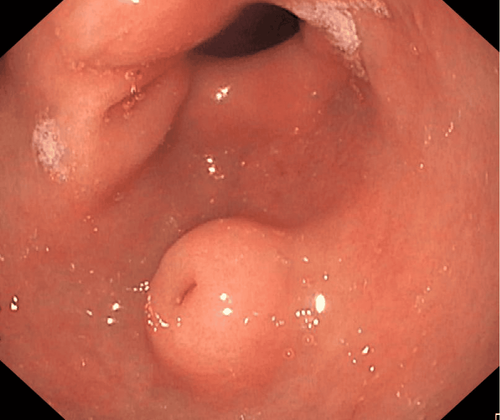
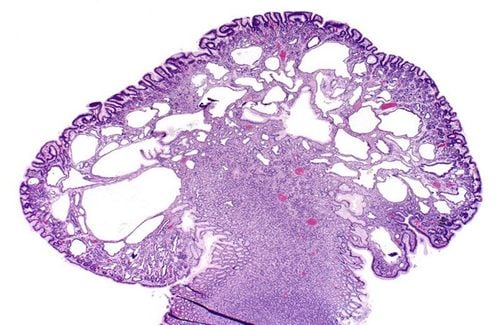
Polyp dạ dày (GP) ngày càng phổ biến. Khi nội soi trên, chúng cần được kiểm tra bằng ánh sáng trắng và đôi khi là nội soi sắc ký, và hình thái của chúng được phân loại theo phân loại Paris.
Hầu hết các GP có hình dạng nội soi điển hình và có thể liên quan đến các bệnh như nhiễm trùng Helicobacter pylori . Kiểm tra mô học là cần thiết để chẩn đoán chính xác. Trong khi hầu hết các polyp không phải là khối u tân sinh và không cần điều trị, một số có nguy cơ ác tính hoặc đã ác tính.
Bài viết được viết bởi ThS. BS Mai Viễn Phương - Trưởng đơn nguyên Nội soi tiêu hóa - Khoa Khám bệnh & Nội khoa - Bệnh viện Đa khoa Quốc tế Vinmec Central Park.
Một số tác giả đã phát triển một hệ thống phân loại mới cho các polyp tiêu hóa dựa trên khả năng trở thành ác tính của chúng, phân loại chúng thành các nhóm " tiên lượng tốt", " tiên lượng xấu - có nguy cơ ác tính" và " tiên lượng rất xấu – nguy cơ ác tính cao". Trong bài viết này này, chúng tôi đề cấp đến các polyp có nguy cơ ác tính cao như khối u thần kinh nội tiết loại 3 và ung thư dạ dày giai đoạn sớm (EGC).
Khối u thần kinh nội tiết loại 3 (G-NET loại 3) do ung thư dạ dày
Khối u thần kinh nội tiết loại 3 (G-NET loại 3) chiếm 10%-20% tổng số G-NET. Chúng là những trường hợp lẻ tẻ và thường không liên quan đến các tình trạng lâm sàng có nguy cơ. Nồng độ gastrin bình thường cũng như độ pH của dịch dạ dày và niêm mạc xung quanh. Biểu hiện lâm sàng của G-NET không cụ thể và chúng thường được chẩn đoán trong quá trình OGD với các triệu chứng như đau bụng, khó tiêu, buồn nôn, chảy máu hoặc thiếu máu. Chảy máu đã được báo cáo phổ biến hơn ở G-NET loại 3.
Khi kiểm tra nội soi, G-NET loại 3 thường được tìm thấy dưới dạng tổn thương đơn độc, chủ yếu nằm ở hang vị. Không giống như G-NET loại 1 và loại 2, G-NET loại 3 có nguy cơ ác tính cao hung hãn hơn, với nguy cơ di căn là 50% và tỷ lệ sống sót sau 5 năm là 70%. Do đó, sau khi chẩn đoán nội soi, cần phải tiến hành các xét nghiệm sâu hơn để loại trừ tình trạng liên quan đến hạch bạch huyết và bệnh di căn.
Điều này thường bao gồm chụp cắt lớp (như CT hoặc MRI) và thường là chụp chức năng (như 68Ga-SSA-PET-CT). Sau khi loại trừ được bệnh di căn và nếu G-NET loại 3 nhỏ (< 20 mm) và cấp độ thấp (G1-G2), nên thực hiện siêu âm qua nội soi (EUS) để đánh giá tình trạng liên quan đến hạch bạch huyết khu vực và đánh giá tính toàn vẹn của lớp cơ.
Đối với những bệnh nhân có G-NET loại 3 G1 khu trú có kích thước ≤ 10 mm (không xâm lấn lớp cơ và không liên quan đến hạch bạch huyết) và đối với những bệnh nhân có G-NET loại 3 G2 khu trú thấp (Ki-67 3%-10%) < 15 mm, khi nguy cơ phẫu thuật cao, có thể cân nhắc điều trị nội soi. Cả kỹ thuật cắt niêm mạc qua nội soi (EMR) và kỹ thuật cắt bóc tách dưới niêm mạc qua nội soi (ESD) đều có thể được sử dụng làm kỹ thuật cắt bỏ.
Đối với tổn thương G-NET loại 3 > 10 mm, G3, xâm lấn lớp cơ hoặc có liên quan đến hạch bạch huyết, cần phải cắt bỏ bằng phẫu thuật. Cắt dạ dày một phần với lấy mẫu hạch nên được đề xuất cho những bệnh nhân có G-NET loại 3 G1-2 10-20 mm, không có liên quan đến hạch bạch huyết (cho dù có xâm lấn lớp cơ hay không trên EUS). Hơn nữa, có thể cân nhắc ở những bệnh nhân có bờ diện cắt dương tính (còn tế bào u) sau khi cắt bỏ nội soi.
Ngược lại, cắt dạ dày toàn phần hoặc bán phần với cắt hạch bạch huyết là lựa chọn tốt nhất cho những bệnh nhân có G-NET loại 3 G3 (Ki 67 > 20%) > 20 mm hoặc có liên quan đến hạch bạch huyết. Hơn nữa, nên cân nhắc ở những bệnh nhân có vị trí hạch, khối u có cấp độ cao hơn so với giai đoạn ban đầu, xâm lấn mạch bạch huyết hoặc cắt bỏ R1 sau cắt bỏ dạ dày hình chêm ban đầu.
Sau khi cắt bỏ G-NETS loại 3, điều quan trọng là phải bao gồm cả kiểm tra nội soi và chụp cắt lớp trong quá trình theo dõi, mặc dù giao thức chính xác cho việc này vẫn chưa được xác định rõ ràng. Bệnh nhân đã điều trị nội soi hoặc cắt dạ dày một phần với lấy mẫu hạch bạch huyết nên được thực hiện nội soi thực quản dạ dày đánh giá lại sau 3 tháng để đánh giá vị trí cắt bỏ, tái phát diện cắt, sau đó là chụp cắt lớp và nội soi.
Ngoài ra, nên theo dõi nồng độ CgA vì nó đóng vai trò là dấu hiệu khối u lưu thông hữu ích để theo dõi tiến triển của bệnh, đáp ứng điều trị và phát hiện sớm tình trạng tái phát sau điều trị. Bệnh nhân G-NETS đã có di căn có thể được điều trị giảm nhẹ bằng các kỹ thuật khác nhau như cắt bỏ tổn thương di căn, liệu pháp điều trị tại chỗ, điều trị với chất tương tự somatostatin, thuốc liệu pháp nhắm trúng đích hoặc hóa trị liệu.
Ung thư dạ dày giai đoạn sớm (EGC)
Ung thư dạ dày giai đoạn sớm (EGC được định nghĩa là ung thư dạ dày giới hạn ở niêm mạc hoặc dưới niêm mạc, bất kể di căn hạch bạch huyết. Trong hầu hết các trường hợp, nó có nguy cơ di căn hạch bạch huyết không đáng kể và có thể được điều trị hiệu quả bằng cắt bỏ nội soi. Các polyp dạ dày lành tính khi nội soi và niêm mạc bình thường đôi khi có thể che khuất sự hiện diện của ung thư biểu mô tuyến. Việc làm quen với những phát hiện như vậy là cực kỳ quan trọng, vì nó giúp hướng dẫn chẩn đoán và cung cấp liệu pháp tốt nhất để cải thiện khả năng sống sót.
Ung thư dạ dày giai đoạn sớm thường không có triệu chứng và được phát hiện như những phát hiện tình cờ trong quá trình nội soi. Chẩn đoán xác định dựa trên xét nghiệm mô bệnh học. Tuy nhiên, việc lựa chọn chiến lược điều trị phụ thuộc vào việc kiểm tra nội soi rất kỹ tổn thương. Do đó, các công nghệ nội soi liên tục tiến triển để tăng cường phát hiện các tổn thương này và cho phép phân định tối ưu ranh giới khối u và ước tính chính xác độ sâu của tổn thương.
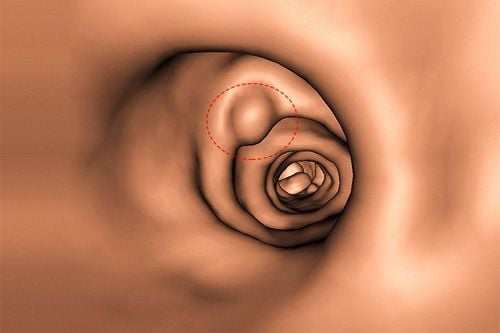
Ung thư biểu mô dạ dày tiến triển thường xuất hiện dưới dạng khối loét, mô bở, loét dạ dày lớn có bờ dày hoặc viêm xơ cứng, trong khi điều trị nội soi không phải là lựa chọn chữa khỏi khả thi. Mặt khác, hình ảnh nội soi của ung thư dạ dày giai đoạn sớm có thể thay đổi nhưng thường phẳng và không rõ ràng. Ung thư dạ dày giai đoạn sớm thường xuất hiện dưới dạng vùng nhạt màu hoặc đỏ bất thường, bề mặt nhô lên hoặc lõm xuống. Các đặc điểm nội soi khác là niêm mạc dễ vỡ, loét và mô hình mạch máu và cấu trúc không đều.
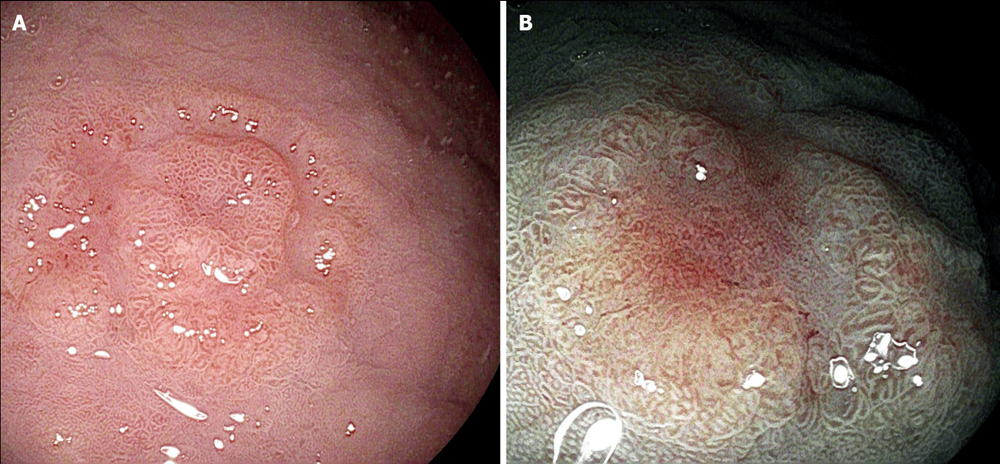
Kiểm tra cẩn thận các đặc điểm tổn thương có thể cung cấp thông tin hữu ích về độ sâu của khối u xâm lấn. Sự nhô lên hoặc lõm bề mặt nhẵn, nhô cao nhẹ ở rìa tổn thương và sự hội tụ của các nếp gấp thường làm nổi bật các khối u giới hạn ở niêm mạc dạ dày, trong khi bề mặt không đều, các rìa tổn thương được nâng lên rõ rệt và sự kết hợp, cắt cụt đột ngột hoặc hợp nhất của các nếp gấp hội tụ có thể che khuất sự hiện diện của tổn thương dưới niêm mạc.
Hình thái của polyp dạ dày nên được mô tả theo phân loại Paris vì nó liên quan đến tính xâm lấn của ung thư. Cụ thể, các tổn thương lồi ra và nâng cao trên bề mặt (lần lượt là 0-I và 0-IIa) có nhiều khả năng là ung thư biệt hóa, trong khi các tổn thương lõm trên bề mặt và giống loét (lần lượt là 0-IIc và 0-III) thường che giấu một ung thư biểu mô tuyến chưa biệt hóa.
Sự kết hợp giữa nội soi nhuộm màu quang học hoặc nhuộm màu với nội soi phóng đại, tập trung vào sự biến mất của cấu trúc niêm mạc mảnh, giãn vi mạch máu và hình dạng mạch máu không đồng nhất, cực kỳ hữu ích trong việc xác định ranh giới ngang của tổn thương và có khả năng dự đoán sự biệt hóa và độ sâu xâm lấn của ung thư dạ dày giai đoạn sớm.
Nhiều phân loại khác nhau, chẳng hạn như bề mặt mạch máu, thuật toán chẩn đoán đơn giản nội soi phóng đại cho ung thư dạ dày giai đoạn đầu và phân loại nội soi phóng đại thống nhất gần đây hơn và nội soi tế bào. Tuy nhiên, không giống như các tổn thương đại tràng, phân loại nội soi được xác nhận cho ung thư dạ dày giai đoạn sớm vẫn chưa có.
Xử trí ung thư dạ dày
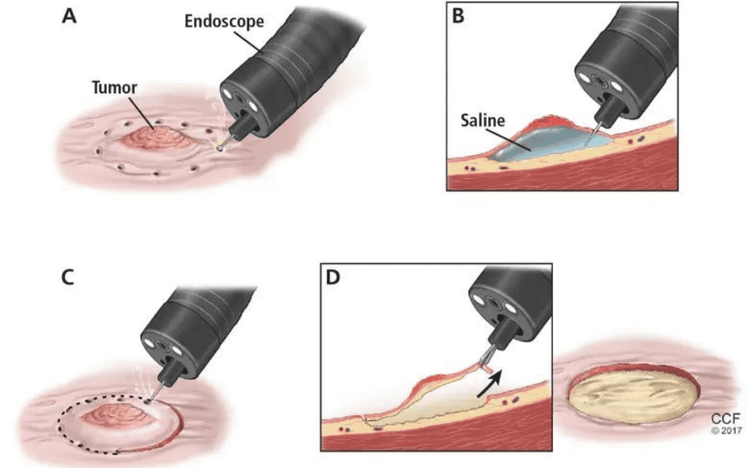
Để xác định liệu điều trị nội soi có khả thi đối với tổn thương hay không, cần phải có thông tin về loại mô học, kích thước, độ sâu xâm lấn và sự có hay không của loét. Các kỹ thuật nội soi để cắt bỏ ung thư dạ dày giai đoạn sớm dựa trên EMR và ESD.
So với EMR, ESD có liên quan đến tỷ lệ cắt bỏ nguyên khối en-bloc và hoàn toàn cao hơn và tỷ lệ tái phát thấp hơn, nhưng nó có liên quan đến nguy cơ thủng cao hơn và thời gian thủ thuật dài hơn; chảy máu sau thủ thuật là tương tự nhau giữa hai thủ thuật.
Theo hướng dẫn của hiệp hội nội soi châu Âu ESGE, chỉ định cho ESD là ung thư biểu mô niêm mạc biệt hóa có bất kỳ kích thước nào khi không có loét, < 3 cm khi có loét. ESD cũng có thể được mở rộng cho ung thư biểu mô không biệt hóa có kích thước < 2 cm và không có loét. Kỹ thuật EMR có thể được xem xét đối với các tổn thương Paris 0-IIa < 10 mm có khả năng ác tính thấp, cung cấp cắt bỏ en-bloc.
Hướng dẫn của Hiệp hội nội soi châu Âu (ESGE) đề xuất nội soi thực quản dạ dày trong 3-6 tháng và sau đó hàng năm trong ít nhất 5 năm sau khi cắt bỏ để chữa bệnh. Mặc dù nguy cơ di căn hạch bạch huyết rất thấp, nhưng vẫn có nguy cơ tổn thương đồng thời trong quá trình theo dõi. Bệnh nhân có phát hiện nội soi về viêm teo cơ, loạn sản ruột, nếp niêm mạc phì đại và xanthoma dạ dày có nguy cơ ung thư dạ dày tăng lên và nên được theo dõi phù hợp.
Kết luận
Thách thức nằm ở việc xác định chính xác các polyp dựa trên hình thái và hình dạng nội soi của polyp dạ dày, thường đòi hỏi phải kiểm tra mô học để chẩn đoán. Ngoài ra, sự đồng thuận về việc đánh giá xâm lấn dưới niêm mạc trong quá trình nội soi vẫn còn khó khăn, đặc biệt là ở các nước phương Tây.
Thách thức này có thể dẫn đến cả điều trị quá mức và điều trị không đủ khi lập kế hoạch cắt bỏ tổn thương. Hơn nữa, việc điều trị phải được điều chỉnh cho từng bệnh nhân, không chỉ xem xét các yếu tố liên quan đến polyp mà còn cả các đặc điểm và tiền sử lâm sàng của bệnh nhân.
Cuối cùng, các hướng dẫn lâm sàng không phải lúc nào cũng xác định rõ ràng các giao thức giám sát. Do các bác sĩ đa khoa thường gặp trong thực hành lâm sàng, nên các bác sĩ nội soi cần có kiến thức về chẩn đoán và phân loại polyp.
Tài liệu tham khảo
1. Park DY, Lauwers GY. Gastric polyps: classification and management. Arch Pathol Lab Med. 2008;132:633-640.
2. Carmack SW, Genta RM, Schuler CM, Saboorian MH. The current spectrum of gastric polyps: a 1-year national study of over 120,000 patients. Am J Gastroenterol. 2009;104:1524-1532
3. Costa D, Ramai D, Tringali A. Novel classification of gastric polyps: The good, the bad and the ugly. World J Gastroenterol 2024; 30(31): 3640-3653.
4. https://www.sgihealth.com/patients/digestive-health-library/eus-2/
Hướng dẫn của Hiệp hội nội soi châu Âu (ESGE) đề xuất nội soi thực quản dạ dày trong 3-6 tháng và sau đó hàng năm trong ít nhất 5 năm sau khi cắt bỏ để chữa bệnh. Mặc dù nguy cơ di căn hạch bạch huyết rất thấp, nhưng vẫn có nguy cơ tổn thương đồng thời trong quá trình theo dõi. Bệnh nhân có phát hiện nội soi về viêm teo cơ, loạn sản ruột, nếp niêm mạc phì đại và xanthoma dạ dày có nguy cơ ung thư dạ dày tăng lên và nên được theo dõi phù hợp.
Kết luận
Thách thức nằm ở việc xác định chính xác các polyp dựa trên hình thái và hình dạng nội soi của polyp dạ dày, thường đòi hỏi phải kiểm tra mô học để chẩn đoán. Ngoài ra, sự đồng thuận về việc đánh giá xâm lấn dưới niêm mạc trong quá trình nội soi vẫn còn khó khăn, đặc biệt là ở các nước phương Tây.
Thách thức này có thể dẫn đến cả điều trị quá mức và điều trị không đủ khi lập kế hoạch cắt bỏ tổn thương. Hơn nữa, việc điều trị phải được điều chỉnh cho từng bệnh nhân, không chỉ xem xét các yếu tố liên quan đến polyp mà còn cả các đặc điểm và tiền sử lâm sàng của bệnh nhân.
Cuối cùng, các hướng dẫn lâm sàng không phải lúc nào cũng xác định rõ ràng các giao thức giám sát. Do các bác sĩ đa khoa thường gặp trong thực hành lâm sàng, nên các bác sĩ nội soi cần có kiến thức về chẩn đoán và phân loại polyp.
Tài liệu tham khảo
1. Park DY, Lauwers GY. Gastric polyps: classification and management. Arch Pathol Lab Med. 2008;132:633-640.
2. Carmack SW, Genta RM, Schuler CM, Saboorian MH. The current spectrum of gastric polyps: a 1-year national study of over 120,000 patients. Am J Gastroenterol. 2009;104:1524-1532
3. Costa D, Ramai D, Tringali A. Novel classification of gastric polyps: The good, the bad and the ugly. World J Gastroenterol 2024; 30(31): 3640-3653.
4. https://www.sgihealth.com/patients/digestive-health-library/eus-2/