Bài viết được viết bởi ThS.BS Hồ Thị Xuân Nga - Bác sĩ gây mê hồi sức tim, Trung tâm Tim mạch - Bệnh viện Đa khoa Quốc tế Vinmec Central Park.
Trước mỗi cuộc mổ dù là lớn hay nhỏ, người bác sĩ cần phải tiên lượng được mức độ thành công, thất bại, nguy cơ biến chứng có thể xảy ra cho các bệnh nhân của mình. Vì vậy, đòi hỏi luôn luôn có ít nhất một lần thăm khám tiền mê được thực hiện trước khi bắt đầu cuộc mổ ít nhất 24 giờ.
1. Tử vong trong gây mê
Trong một nghiên cứu gần đây của Pháp, tỷ lệ tử vong liên quan trực tiếp đến gây mê là 0,7/100.000 thủ thuật (1: 145.500 thủ thuật); tỷ lệ tử vong liên quan một phần đến gây mê là 4,7 trên 100.000 hành vi (1: 21.200).
Theo thống kê, có 12% trường hợp tử vong xảy ra trong quá trình dẫn mê, 26% trong khi duy trì mê và 62% khi thức dậy và trong giai đoạn hậu phẫu. Một phần ba các tai nạn khởi mê là do dùng quá liều thuốc gây mê dẫn đến hạ huyết áp và thiếu máu cục bộ. Sự bất cập trong việc thay thế mất máu là nguyên nhân gây ra 100 ca tử vong hàng năm ở Pháp.
Một khảo sát của Mỹ trong giai đoạn 1999-2005 cho tỷ lệ tử vong trung bình là 0,8: 100.000 hành vi và 0,4: 100.000 trong số được đánh giá có ASA I. Trong nghiên cứu này, quá liều thuốc và tác dụng phụ từ các thuốc gây mê lần lượt chiếm 47% và 42% nguyên nhân tử vong; tỷ lệ tử vong liên quan trực tiếp tăng gấp ba lần trên 80 tuổi.
Tại Hà Lan, tỷ lệ tử vong liên quan trực tiếp đến gây mê là 0,14: 100.000 thủ thuật và tỷ lệ tử vong liên quan một phần đến gây mê là 8,8: 100.000 thủ thuật.
Tại Thụy Sĩ, tỷ lệ tử vong gây mê được ước tính từ các khiếu nại ngoài tòa án thay đổi trong khoảng 0,5 đến 0,8: 100.000.
Gây mê tim có mức độ rủi ro cao vì nó liên quan đến bệnh nhân thường bị tổn thương • Tổn thương não: 5%.
Những nỗ lực trong ba mươi năm qua để cải thiện sự an toàn trong gây mê đã làm giảm nguy cơ tử vong và tổn thương thần kinh không hồi phục được 1% mỗi năm nghiêm trọng khi trải qua các phẫu thuật chính. Điều này được thể hiện rõ ràng bằng cách phân phối tỷ lệ tử vong liên quan hoàn toàn hoặc một phần với gây mê theo nhóm rủi ro.
- ASA I: 0,6: 100.000;
- ASA II: 5.0: 100.000;
- ASA III: 27: 100.000;
- ASA IV: 55: 100.000.
Trên thực tế, một đánh giá trước phẫu thuật kém gây ra khoảng 40% trường hợp tử vong trong phòng phẫu thuật và 43% trong số đó có liên quan đến sự phối hợp không đủ trong nhóm.
Việc chuẩn bị và quản lý thuốc không cẩn thận là nguyên nhân của 7% các vụ tai nạn chết người. Tỷ lệ tử vong khi đặt nội khí quản khó là 12% trong phòng mổ ,nhưng 61% trong điều trị tích cực.
Trong khi tỷ lệ tử vong giảm, tỷ lệ tai biến vẫn cao:
- Các biến chứng nhỏ (không để lại di chứng hoặc điều trị): 18- 22%;
- Các biến chứng nghiêm trọng (kéo dài thời gian lưu trú, cần điều trị): 0,5-1,4%;
- Thiệt hại vĩnh viễn (di chứng thần kinh, khàn giọng vĩnh viễn): 0,2-0,6%.
Các thiệt hại được ghi nhận là thường xuyên nhất:
- Tổn thương thần kinh: 40%;
- Biến chứng đường thở: 15%;
- Tổn thương trong khi đâm thủng mạch máu: 7%;
Đồng thời tai nạn đã giảm 30% trong giai đoạn này.

2. Đánh giá tiền mê gồm những gì?
2.1 Đánh giá trước phẫu thuật trong một cuộc phẫu thuật tim
2.1.1 Yếu tố nguy cơ trước phẫu thuật
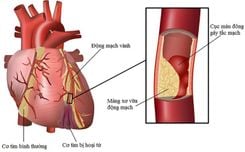
Một số bệnh lý có thể phát hiện trước phẫu thuật là các yếu tố nguy cơ đối với tỷ lệ mắc bệnh và tử vong sau phẫu thuật. Nói chung, tỷ lệ tử vong trong phẫu thuật của bắc cầu động mạch vành (PAC) là 0,5 đến 3% tùy thuộc vào loại nguy cơ trong các trường hợp tự chọn và 6-8% cho các can thiệp khẩn cấp hoặc ở bệnh nhân đa mạch. Tỷ lệ tử vong do đau thắt ngực không ổn định là 4-20%.
Nguy cơ nhồi máu sau phẫu thuật là 2-9%. Tỷ lệ tử vong do thay van động mạch chủ đơn giản trung bình là 2%, thay thế van hai lá 3-8% và sửa chữa van hai lá 1-4%.
Trong những năm gần đây, tỷ lệ tử vong của PAC có xu hướng tăng 1-2%, phản ánh thực tế rằng chúng ta hoạt động trên một dân số có nguy cơ cao hơn: rối loạn chức năng tâm thất, bệnh tiểu đường, bệnh mạch vành lan rộng, tuổi cao.
2.1.2 Yếu tố rủi ro
Bệnh nhân bị sốc tim, dưới sự hỗ trợ của tâm thất hoặc hỗ trợ điều trị tăng co bóp (tỷ lệ tử vong tăng gấp 5 - 7 lần). CIV sau nhồi máu làm tăng tỷ lệ tử vong lên 10 lần. Tỷ lệ tử vong phẫu thuật của PAC có liên quan trực tiếp đến chức năng thất trái:
- EF= 0,6 tỷ lệ tử vong <1%;
- EF= 0,4 - 0,5 tỷ lệ tử vong 2%;
- EF= 0,2 - 0,4 tỷ lệ tử vong 4%;
- FE <0,2 tỷ lệ tử vong 8%.
Phẫu thuật khẩn cấp
Bệnh nhân đau thắt ngực không ổn định, bệnh van mất bù, thất bại trong phẫu thuật nong mạch vành. Tỷ lệ tử vong phẫu thuật được tăng lên 3 lần.
Suy thận
Bệnh nhân có tỷ lệ tử vong tăng khi creatinine huyết thanh tăng
- Tỷ lệ tử vong creatinine bình thường <2%;
- Creatinine> 200 mol / L tử vong 8%;
- Creatinine> 400 μmol / L tử vong 20%;
- Tử vong lọc máu trước phẫu thuật tăng gấp 3 lần.
Tuổi
- Bệnh nhân <65 tuổi, tỷ lệ tử vong <2%, di chứng thần kinh 1%;
- Bệnh nhân >75 tuổi, tỷ lệ tử vong 6%, di chứng thần kinh 4-9%.
Mổ lại
Tỷ lệ bệnh nhân tử vong được nhân đôi, và tăng theo số lần phẫu thuật.
- Tình trạng đa mạch: tỷ lệ tử vong tăng gấp đôi;
- Viêm phổi: tỷ lệ tử vong nhân với hệ số 1,7.
- Bệnh tiểu đường cần insulin: tỷ lệ tử vong tăng 1,5 lần nếu lượng đường trong máu > 15 mmol/L.
Nữ giới
Sự gia tăng tỷ lệ mắc bệnh và tử vong ở bệnh nhân nữ phần lớn là do sự hiện diện của nhiều yếu tố nguy cơ hơn nam giới (bệnh mạch máu não, tiểu đường, suy thận, béo phì, tăng huyết áp và bệnh mạch máu ngoại biên).
- Các thang điểm dùng đánh giá yếu tố nguy cơ và tiên lượng tử vong hiện nay thường áp dụng cho PT tim hở:
2.1.3 EuroSCORE (Hệ thống đánh giá rủi ro hoạt động của tim châu Âu)
EuroSCORE cho phép dự đoán tỷ lệ tử vong trong phẫu thuật sau 30 ngày bằng cách cộng các điểm trong thang điểm tính được. Sử dụng trang web (www.euroscore.org/calculators.html) (www.euroscore.org/calc.html).
- Tuổi;
- Giới;
- Suy thận (3 độ: trung bình, nặng, đang lọc máu);
- Bệnh động mạch ngoại biên
- Giảm khả năng vận động;
- Tiền căn phẫu thuật tim;
- COPD;
- Viêm nội tâm mạc tiến triển
- Trạng thái trước phẫu thuật quan trọng (xoa bóp tim, TV, inotropes, chống co giật, vô niệu);
- Bệnh tiểu đường cần insulin;
- Phân độ NYHA (4 độ: I đến IV);
- Đau thắt ngực hạng IV;
- Rối loạn chức năng tâm thất (4 độ: EF> 0,5, 0,3-0,5, 0,2-0,3, <0,2);
- Nhồi máu gần đây;
- Tăng huyết áp phổi (2 loại: PAPm 31-55 mmHg, > 55 mmHg);
- Phẫu thuật khẩn cấp (3 loại: trong vòng 48 giờ, ngay lập tức, cứu hộ);
- Mức độ nghiêm trọng của can thiệp (3 loại: CAP, phẫu thuật đơn giản, phẫu thuật kết hợp);
- Phẫu thuật động mạch chủ ngực.
2.1.4 Tình trạng hô hấp (COPD, hen suyễn)
Tình trạng hô hấp của bệnh nhân phải được tối ưu hóa để can thiệp bằng thuốc giãn phế quản, thuốc nhầy, vật lý trị liệu và liệu pháp kháng sinh nếu cần thiết. Đôi khi rất khó để phân biệt được triệu chứng nặng của bệnh hô hấp với triệu chứng của phổi do ứ đọng thất trái (bệnh hai lá, suy tim xung huyết).
Ngoại trừ trong các tình huống cực đoan và không thể đảo ngược (chẳng hạn như dung tích sống <1 L), các vấn đề về hô hấp-phế quản không phải là chống chỉ định trong phẫu thuật tim, nhưng nó lại là một yếu tố rủi ro bổ sung liên quan đến việc ở lại chăm sóc kéo dài.
2.1.5 Các triệu chứng thần kinh
Bệnh nhân có tiền sử đột quỵ (đột quỵ), cơn thiếu máu não thoáng qua (TIA) hoặc bệnh hẹp động mạch cảnh đáng kể phải được phẫu thuật trước khi can thiệp tim.
2.1.6 Triệu chứng tiết niệu
Bệnh nhân có bất kỳ nhiễm trùng đường tiết niệu nên được điều trị; các triệu chứng tuyến tiền liệt có thể làm cho việc đặt ống thông bàng quang trở nên khó khăn và đòi hỏi phải đặt dẫn lưu dưới siêu âm.
2.1.7 Xuất huyết tiêu hóa
Nguyên nhân phải được kiểm tra một cách có hệ thống (nội soi) loại trừ những rủi ro trong quá trình tuần hoàn ngoài cơ thể (CEC).
2.1.8 Chữa suy tĩnh mạch
Bệnh nhân không có tĩnh mạch hoặc giãn tĩnh mạch lớn có nghĩa là loại bỏ các khả năng lấy tĩnh mạch để phẫu thuật bắc cầu ở chân hoặc chi trên, hoặc sử dụng mảnh ghép động mạch. Bất kỳ nhiễm trùng nha khoa hoặc tai mũi họng nên được điều tra và điều trị.
2.1.9 Hút thuốc
Bệnh nhân hút thuốc phải ngưng ít nhất 2-3 tuần trước khi phẫu thuật, lý tưởng là 2 tháng.
2.1.10 Nghiện rượu
Tìm kiếm bệnh xơ gan, xuất huyết tiêu hóa và rối loạn thần kinh; Bệnh nhân ở phân độ child A vẫn là ứng cử viên cho can thiệp phẫu thuật, giai đoạn B và C thường được coi là chống chỉ định phẫu thuật.
2.1.11 Bệnh tiểu đường
Tìm kiếm các biến chứng (động mạch, suy thận, v.v.); chế độ ăn chống tiểu đường phải được tiếp tục cho đến ngày phẫu thuật.
2.1.12 Tình trạng thể chất
Việc kiểm tra thể chất của bệnh nhân nên nêu bật một vài điểm cụ thể bên cạnh tình trạng chung và khám tim.
Nhiễm trùng da ở các vị trí phẫu thuật:
- Sâu răng: bất kỳ cấy ghép vật liệu giả (van) đòi hỏi phải làm sạch răng trước phẫu thuật;
- Tình trạng tai mũi họng: nghiên cứu và điều trị các ổ nhiễm trùng trước khi thay van;
- Sự khác biệt về huyết áp giữa hai cánh tay: hẹp động mạch dưới đòn ngăn cản việc sử dụng động mạch vú bên trong hoặc can thiệp của CEC ở bên đó;
- Bệnh động mạch ngoại biên: tìm kiếm các bệnh lý động mạch quay, động mạch đùi (ống thông theo dõi động mạch, có thể chống co thắt động mạch chủ), xét nghiệm Allen;
- Tình trạng tĩnh mạch của các chi: tìm kiếm chứng giãn tĩnh mạch trong trường hợp CAP tĩnh mạch.
2.1.15 Khả năng gắng sức
Được chia làm 3 loại: xuất sắc (> 9 MET), trung bình (4-8 MET) hoặc kém (<4 MET). Sự phân tầng này là một ước tính lâm sàng rất phù hợp về dự trữ chức năng của bệnh nhân; tỷ lệ tử vong phẫu thuật tăng đáng kể dưới ngưỡng 4 MET. Mặc dù giá trị này lớn hơn mức tiêu thụ O2 sau phẫu thuật (5-7 ml O2 / kg / phút).
Tuy nhiên, một cá nhân chỉ có thể duy trì cung lượng tim tương ứng với 45% VO2 tối đa của họ trong 24 giờ; Do đó, 45% của 4 MET tương ứng với nhu cầu tối thiểu của giai đoạn hậu phẫu.
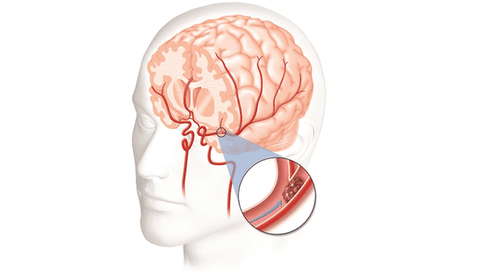
2.1.16 Bệnh lý động mạch cảnh
Hẹp động mạch cảnh trên 50% hiện diện ở một phần tư số bệnh nhân bị bệnh mạch máu động mạch hoặc bệnh động mạch vành. Hẹp không triệu chứng lớn hơn 75% đi kèm với nguy cơ đột quỵ 5% mỗi năm.
Khi có tiền sử đột quỵ, nguy cơ tai nạn thần kinh là 25% trong năm đầu tiên và 12% mỗi năm sau đó. Đối với phẫu thuật tim, nguy cơ này đòi hỏi phải kiểm tra tất cả các bệnh nhân trên 65 tuổi có triệu chứng hay không.
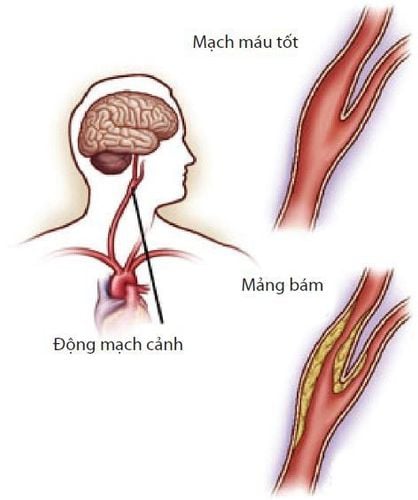
2.1.17 Cắt bỏ huyết khối động mạch cảnh (TEAC)
Giảm nguy cơ đột quỵ từ 12% / năm (không can thiệp) xuống 2,5% (khi phẫu thuật); tỷ lệ tử vong phẫu thuật là dưới 1%.Ở những bệnh nhân không có triệu chứng, tỷ lệ đột quỵ sau TEAC chỉ là 0,5-2%.Trong phẫu thuật tim, tỷ lệ đột quỵ sau phẫu thuật tăng từ trung bình 2% đến 6-12% trong trường hợp tổn thương động mạch cảnh liên quan.Nguy cơ nhồi máu cơ tim quanh phẫu thuật trong TEAC chỉ là 1,6%.
- Hẹp triệu chứng ≥ 60%;
- Hẹp không triệu chứng ≥ 70%;
- Hẹp loét, thậm chí <70% và không có triệu chứng;
- 100% tắc động mạch cảnh mạn tính không phải là một chỉ định.
Theo các tài liệu hiện tại, tỷ lệ biến chứng mạch vành (nhồi máu) và biến chứng động mạch cảnh (đột quỵ) cao hơn trong các hoạt động đồng thời (7-11%) so với can thiệp hai bước (5%) [18]; tỷ lệ tử vong là 4 - 6% trong trường hợp hoạt động đồng thời, trong khi đó là 1-2% cho riêng PAC và <1% cho riêng TEAC. Rủi ro tương ứng của mỗi can thiệp thấp hơn so với can thiệp kết hợp, thường là tiến hành hai can thiệp so le: thông thường, TEAC được thực hiện ban đầu và PAC 2-4 tuần sau. Sự chậm trễ này được chứng minh bằng thực tế là sự tự điều chỉnh mạch máu não bị ảnh hưởng trong 1-2 tuần sau đột quỵ hoặc TEAC và nguy cơ biến chứng thần kinh tăng gấp 10 lần trong giai đoạn này.
2.1.18 Nhồi máu cơ tim mới
Nguy cơ phẫu thuật là rất cao trong những ngày đầu tiên sau khi nhồi máu. Thực hiện tái thông mạch phẫu thuật trong thời gian 4-7 ngày sau nhồi máu cơ tim được khuyến cáo nếu không muốn tổn thương có thể lan rộng thêm. Chỉ định cho PAC khẩn cấp nếu các triệu chứng kéo dài dưới 6 giờ và vùng nhồi máu có nguy cơ rất lớn. Nguy cơ chảy máu là rất cao ở những bệnh nhân đã được dùng thuốc tiêu sợi huyết khối trong 12 giờ trước đó hoặc những người đang dùng liều cao của thuốc chống tiểu cầu. Trong trường hợp huyết động không ổn định, bóng đối xung nội động mạch chủ trước phẫu thuật duy trì tưới máu mạch vành.
2.1.19 Đe dọa nhồi máu
Bệnh nhân bị đau thắt ngực không ổn định và nhồi máu đe dọa thường được sử dụng truyền nitroglycerin và heparin liên tục, cũng như sử dụng thuốc chống kết tập tiểu cầu liều cao, chờ PAC ngắn hạn. Bất kể sự mất ổn định huyết động nào xảy ra, việc truyền nitro bắt buộc phải được tiếp tục cho đến khi hoạt động tái thông mạch máu trở lại. Việc tiêm truyền heparin được tiếp tục cho đến khi đạt được canule động mạch để phẫu thuật. Vì vậy, nguy cơ chảy máu trong phẫu thuật vẫn lớn hơn bình thường, nên cung cấp đủ túi máu tươi và các sản phẩm đông máu.
2.1.20 Khám và xét nghiệm tim mạch cần có cho một cuộc mổ tim
Các xét nghiệm trong phòng thí nghiệm thông thường cần thiết cho phẫu thuật tim là:
- Công thức máu toàn phần, TP, PTT, huyết khối, fibrinogen;
- Na +, K +, Mg 2+, Ca 2+, urê, creatinine, đường trong máu, protein (albumin);
- CK-MB, troponin nếu nhồi máu gần đây;
- Tổng phân tích nước tiểu;
- Tìm kiếm máu ẩn trong phân;
- Nhóm máu;
- Xét nghiệm phản ứng chéo (thường đặt hàng 4 hồng cầu cô đặc);
- Đo khí máu động mạch trong trường hợp tím tái;
- X quang ngực thẳng và nghiêng;
- Điện tâm đồ;
- Siêu âm tim qua thành ngực;
- Đo chức năng phổi (tùy chọn): Kiểm tra gắng sức (tùy chọn);
- Thông tim và chụp động mạch vành (nếu có chỉ định);
- Khám TMH và khám răng;
- Phết cổ họng;
- Siêu âm tim: đã trở nên đủ hiệu quả để cung cấp tất cả các dữ liệu cần thiết cho chỉ định phẫu thuật;
- Thông tim can thiệp: chỉ được làm trong những trường hợp nghi ngờ.
- Chụp mạch vành: nếu bệnh nhân nam ngoài 45 tuổi và nữ trên 50 tuổi, hoặc trong trường hợp có triệu chứng thiếu máu cục bộ.
Bệnh viện Đa khoa Quốc tế Vinmec là một trong những bệnh viện không những đảm bảo chất lượng chuyên môn với đội ngũ y bác sĩ, hệ thống trang thiết bị công nghệ hiện đại mà còn nổi bật với dịch vụ khám, tư vấn và chữa bệnh toàn diện, chuyên nghiệp; không gian khám chữa bệnh văn minh, lịch sự, an toàn và tiệt trùng tối đa. Khách hàng khi chọn thực hiện các xét nghiệm tại đây có thể hoàn toàn yên tâm về độ chính xác của kết quả xét nghiệm.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.