Do sự đa dạng của các triệu chứng và dấu hiệu, các phương pháp chẩn đoán hiện tại còn hạn chế và thiếu độ nhạy hoặc độ đặc hiệu, trào ngược thanh quản hầu đôi khi được điều trị theo kinh nghiệm và không có chẩn đoán chính xác. Đồng thời, cơ chế bệnh sinh viêm thực quản trào ngược vẫn chưa được làm rõ.
Bài viết được viết bởi ThS. BS Mai Viễn Phương - Trưởng đơn nguyên Nội soi tiêu hóa - Khoa Khám bệnh & Nội khoa - Bệnh viện Đa khoa Quốc tế Vinmec Central Park.
Trong lý thuyết trào ngược, các yếu tố gây ra trào ngược thanh quản hầu (LPRD) bao gồm hít phải pepsin, một lượng nhỏ axit dạ dày và mật, có thể gây tổn thương cổ họng và gây viêm. Sức đề kháng của lực thanh quản đối với các chất này yếu, vì vậy một số bệnh nhân có thể không đáp ứng tốt với thuốc ức chế bơm proton (PPI) đơn độc. Ngoài ra, trong lý thuyết phản xạ, chất chứa trong dạ dày có tính axit được cho là kích thích dây thần kinh phế vị ở đầu xa của thực quản để gây ra thanh quản. Do đó, các cơ chế bệnh lý khác nhau dẫn đến sự khác biệt trong các biểu hiện lâm sàng của trào ngược thanh quản hầu và cũng có sự khác biệt trong các chiến lược điều trị.
Các nghiên cứu gần đây đã phát hiện ra rằng căn bệnh này có liên quan chặt chẽ đến các bệnh phổ biến khác, chẳng hạn như viêm xoang, viêm tai giữa, hen suyễn và ung thư thanh quản. Mặc dù trào ngược thanh quản hầu đã dần phát triển trong những năm gần đây, nhưng tỷ lệ lưu hành của nó đã trở nên rõ ràng hơn trong thập kỷ này. Bệnh nhân mắc trào ngược thanh quản hầu gặp phải các biểu hiện lâm sàng nghiêm trọng có thể có gánh nặng về mặt sinh lý và tâm lý gia tăng, chất lượng cuộc sống và trạng thái cảm xúc bị suy giảm.
Trào ngược thanh quản hầu được coi là biểu hiện ngoài thực quản của bệnh trào ngược dạ dày thực quản (GERD). Bài viết này sẽ xem xét các đặc điểm, bệnh sinh lý, quá trình chẩn đoán và các chiến lược điều trị mới cho trào ngược thanh quản hầu, đồng thời tìm hiểu mối liên quan giữa trào ngược thanh quản hầu và viêm thực quản trào ngược.
Can thiệp phẫu thuật
Các chuyên gia cho rằng phẫu thuật có thể được cân nhắc cho những bệnh nhân có các triệu chứng ngoài thực quản kháng trị được điều trị bằng thuốc theo hướng dẫn mới nhất của Hiệp hội Tiêu hóa Hoa Kỳ. Trong một thử nghiệm có đối chứng hồi cứu, Swoger và cộng sự đã đánh giá sự khác biệt giữa phương pháp điều trị phẫu thuật và PPI.
Vấn đề đáng ngại sau phẫu thuật
Các nghiên cứu trước đây thường đánh giá hiệu quả của phương pháp điều trị theo đánh giá chủ quan của bệnh nhân, điều này có tính chủ quan lớn và khác biệt giữa các cá nhân. Do đó, khi lựa chọn và đánh giá hiệu quả của phương pháp điều trị, kết quả do bệnh nhân báo cáo phải được ưu tiên theo cách tiếp cận lấy bệnh nhân làm trung tâm và các triệu chứng phải được đánh giá chi tiết kết hợp với theo dõi độ pH và điểm RSI. Mặc dù phẫu thuật tạo hình phình vị có thể hiệu quả hơn PPI, nhưng lại rủi ro hơn. Vấn đề đáng ngại phổ biến nhất sau phẫu thuật là chứng khó nuốt. Trong một số nghiên cứu , hầu hết bệnh nhân đều bị khó nuốt sau phẫu thuật. Những bệnh nhân này có thể bị khó nuốt trong giai đoạn hậu phẫu ban đầu, nhưng tình trạng này sẽ tự khỏi sau 2 tuần và 13 bệnh nhân (4,53%) báo cáo tình trạng khó nuốt kéo dài sau phẫu thuật.
Vấn đề đáng ngại phổ biến thứ hai là đầy hơi/chướng bụng sau phẫu thuật. Một nghiên cứu báo cáo rằng chướng bụng xảy ra ở tất cả 12 bệnh nhân trong 2 tuần đầu tiên. Sahin và cộng sự phát hiện ra rằng các biến chứng sau phẫu thuật chủ yếu bao gồm khí phế thũng (10,8%), xuất huyết trong khi phẫu thuật (4,4%), dịch chuyển màng phổi (2,9%), v.v. 2,4% bệnh nhân cần phẫu thuật lần thứ hai do biến chứng sau phẫu thuật và 0,4% bệnh nhân cần phẫu thuật lần thứ hai do phẫu thuật thất bại.
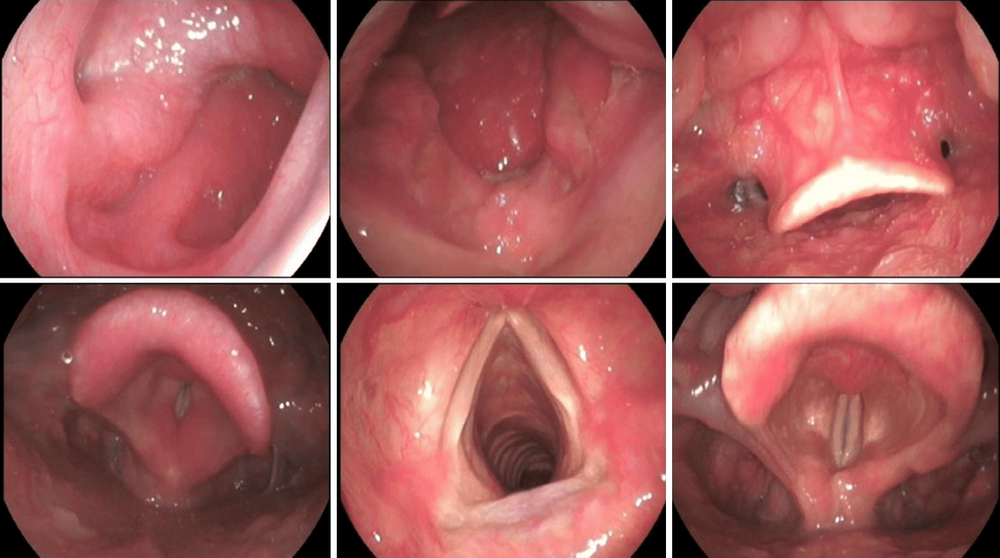
Đối với các khối u hạt trong khoang thanh quản lớn và có thể ảnh hưởng đến quá trình thở bình thường, cần phải điều trị phẫu thuật và có thể thực hiện liệu pháp kháng axit sau phẫu thuật. Một số dữ liệu gần đây đã xác nhận rằng các bệnh thực quản như thoát vị hoành có thể dẫn đến tăng tỷ lệ mắc LRPD và các triệu chứng ngoài thực quản kháng trị. Các triệu chứng chính của các bệnh thực quản nguyên phát được cải thiện đáng kể sau khi phẫu thuật nội soi tiêu chuẩn. Phẫu thuật tạo hình phình vị được thực hiện bằng cách tái tạo vùng nối dạ dày thực quản và tái lập chức năng hàng rào. Hiện nay, tạo hình đáy vị có giá trị tương đối rõ ràng. Nhìn chung, các can thiệp nội soi và phẫu thuật được coi là phương pháp chăm sóc cuối cùng cho bệnh nhân LPRD và chỉ một số bệnh nhân nên được cân nhắc can thiệp phẫu thuật hoặc nội soi.
Mối liên quan giữa trào ngược thanh quản hầu và viêm thực quản trào ngược
Trào ngược thanh quản hầu được coi là một phần đáng kể của các biểu hiện ngoài thực quản của viêm thực quản trào ngược (GERD). Koufman lần đầu tiên báo cáo một nghiên cứu dịch tễ học quan trọng về LPRD vào năm 1991. Trong nghiên cứu đó, trào ngược thanh quản hầu ban đầu được phân biệt với viêm thực quản trào ngược dựa trên theo dõi độ pH bằng đầu dò kép ở thực quản và hầu. Nhiều nghiên cứu hiện có đã chỉ ra rằng tỷ lệ mắc trào ngược thanh quản hầu thường cao hơn ở những bệnh nhân viêm thực quản trào ngược. Các triệu chứng lâm sàng của viêm thực quản trào ngược bao gồm trào ngược và ợ nóng, do niêm mạc thực quản bị phá vỡ do trào ngược dịch dạ dày. Tuy nhiên, một số bệnh nhân viêm thực quản trào ngược không có triệu chứng của trào ngược thanh quản hầu. Theo kết quả theo dõi độ pH, tỷ lệ mắc viêm thực quản trào ngược ở trào ngược thanh quản hầu là 52,7%, trong khi tỷ lệ mắc trào ngược thanh quản hầu ở viêm thực quản trào ngược là 46,3%.
Các bác sĩ chuyên khoa tai mũi họng tin rằng trào ngược thanh quản hầu là một rối loạn đường hô hấp trên độc lập nhưng phổ biến trong thực hành của họ. Viêm thực quản trào ngược và trào ngược thanh quản hầu có cơ chế bệnh lý tương tự nhau, nhưng biểu hiện lâm sàng và theo dõi bằng đầu dò kép độ pH 24 giờ của chúng lại khác nhau. Bệnh nhân mắc viêm thực quản trào ngược có tỷ lệ trào ngược thanh quản hầu không axit và hỗn hợp thấp hơn so với bệnh nhân LPRD/GERD.
Việc sử dụng theo dõi HEMII-pH gần đây đã đưa ra bằng chứng rằng sinh lý có thể khác nhau giữa trào ngược thanh quản hầu và viêm thực quản trào ngược. Trào ngược thanh quản hầu được gây ra bởi trào ngược hạ họng yếu hoặc không axit vào ban ngày và thẳng đứng. Một loạt các triệu chứng ngoài thực quản có thể do các thành phần không axit như mật, pepsin và trypsin l. Tuy nhiên, sự hiện diện của GERD có liên quan chặt chẽ với trào ngược axit ở thực quản. Tuy nhiên, do trào ngược các chất chứa trong dạ dày, nên phác đồ điều trị bằng cách ức chế axit bằng PPI là tương tự nhau. Vi khuẩn Helicobacter pylori ( H.pylori ) được tìm thấy ở nhiều vị trí, bao gồm niêm mạc thanh quản và vùng liên sụn phễu. Đối với các trường hợp phức tạp do nhiễm H. pylori , đây nên được coi là nguyên nhân gây ra trào ngược thanh quản hầu.
Kết luận
Cơ chế bệnh lý dẫn đến trào ngược thanh quản hầu vẫn chưa rõ ràng. Vẫn còn thiếu các tiêu chuẩn thống nhất để chẩn đoán trào ngược thanh quản hầu. Đánh giá toàn diện nhiều phương pháp chẩn đoán vẫn là lựa chọn hợp lý nhất. Việc điều trị trào ngược thanh quản hầu cũng đặt ra những thách thức mới cho các bác sĩ lâm sàng. Mặc dù các thử nghiệm PPI theo kinh nghiệm là phương pháp điều trị đầu tay, gần một nửa số bệnh nhân không đáp ứng tốt.
Do đó, điều này sẽ giúp các bác sĩ lâm sàng hiểu một cách có hệ thống về trào ngược thanh quản hầu và phát triển các lựa chọn điều trị hợp lý, được cá nhân hóa để giúp bệnh nhân, từ thay đổi lối sống/chế độ ăn uống, đến dùng thuốc và thậm chí có thể là phẫu thuật. Trào ngược thanh quản hầu có thể liên quan về mặt bệnh lý với viêm thực quản trào ngược. Các nghiên cứu lâm sàng và thực nghiệm trong tương lai vẫn cần thiết để điều tra mối liên quan giữa LPRD và viêm thực quản trào ngược ở những bệnh nhân LPRD có hoặc không có GERD, thông qua phân tích nội dung dạ dày mở rộng và theo dõi trở kháng-pH.
Tài liệu tham khảo
1. Ford CN. Evaluation and management of laryngopharyngeal reflux. JAMA. 2005;294:1534-1540.
2. Hamilton NJI, Wilcock J, Hannan SA. A lump in the throat: laryngopharyngeal reflux. BMJ. 2020;371:m4091.
3. Cui N, Dai T, Liu Y, Wang YY, Lin JY, Zheng QF, Zhu DD, Zhu XW. Laryngopharyngeal reflux disease: Updated examination of mechanisms, pathophysiology, treatment, and association with gastroesophageal reflux disease. World J Gastroenterol 2024; 30(16): 2209-2219