Bài viết bởi Thạc sĩ, Bác sĩ Mai Viễn Phương - Khoa Khám bệnh & Nội khoa - Bệnh viện Đa khoa Quốc tế Vinmec Central Park
Bệnh Crohn là bệnh viêm đường ruột với các triệu chứng đau bụng, tiêu chảy nghiêm trọng, mệt mỏi, giảm cân và suy dinh dưỡng. Tình trạng viêm do bệnh Crohn gây ra thường lan sâu vào các lớp mô ruột dẫn tới vừa đau đớn và vừa suy nhược, và đôi khi có thể dẫn đến các biến chứng đe dọa tính mạng.
Mặc dù không có cách chữa trị hoàn toàn căn bệnh Crohn nhưng các biện pháp chăm sóc và điều trị có thể làm giảm đáng kể các dấu hiệu và triệu chứng của bệnh và thậm chí mang lại sự thuyên giảm lâu dài.
1. Nguyên nhân bệnh Crohn
Hiện tại, nguyên nhân chính xác của bệnh Crohn vẫn chưa được biết. Trước đây, người ta nghi ngờ do chế độ ăn kiêng và tình trạng căng thẳng dẫn đến bệnh, nhưng giờ đây các bác sĩ cho biết rằng những yếu tố này làm nặng thêm tình trạng nhưng không phải là nguyên nhân dẫn đến bệnh Crohn. Một số yếu tố như di truyền và có vấn đề về hệ thống miễn dịch đóng vai trò nhất định trong sự phát triển của bệnh Crohn.
- Hệ thống miễn dịch. Giả thuyết cho rằng do một số loại virus hoặc vi khuẩn kích hoạt bệnh Crohn. Khi hệ thống miễn dịch của người bệnh cố gắng chống lại vi sinh vật xâm nhập thì xảy ra phản ứng miễn dịch bất thường, khiến hệ thống miễn dịch nhầm lẫn không chỉ tấn công vi sinh vật xâm nhập mà tấn công luôn các tế bào trong đường tiêu hóa.
- Di truyền. Bệnh Crohn là phổ biến ở những người có thành viên có người nhà mắc bệnh, vì vậy gen có thể đóng vai trò nhất định khiến cho các thế hệ sau có khả năng dễ mắc bệnh hơn gia đình khác.
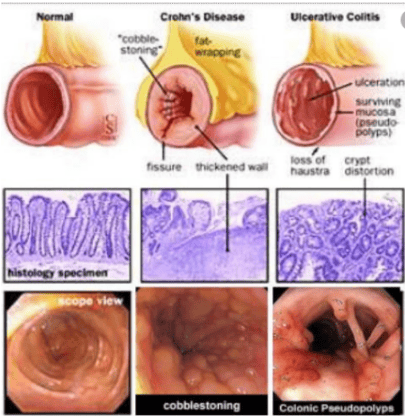
2. Khó khăn khi điều trị bệnh Crohn ở phụ nữ có thai
Việc tư vấn sử dụng thuốc cho bệnh nhân trong thai kỳ còn gặp nhiều khó khăn do thiếu dữ liệu đáng tin cậy để làm căn cứ đưa ra quyết định cũng như những hạn chế trong việc ghi nhãn về việc sử dụng thuốc trong thai kỳ. Việc sử dụng thuốc trong thai kỳ xảy ra khá phổ biến và ngày càng tăng khi độ tuổi phụ nữ mang thai có xu hướng tăng dần. Dược sĩ cần thận trọng đánh giá những nguy cơ tiềm tàng trong việc sử dụng thuốc so với nguy cơ nếu bệnh lý không được điều trị trong thời kỳ mang thai. Khi tư vấn cho bệnh nhân, dược sĩ nên cung cấp thông tin liên quan đến lợi ích và nguy cơ của việc sử dụng thuốc, từ đó người mẹ có quyền đưa ra quyết định tốt nhất cho mình và thai nhi của mình.
Theo một khảo sát từ năm 2006 đến 2008, trên 90% phụ nữ đã dùng ít nhất một loại thuốc kê đơn hoặc thuốc không kê đơn (OTC) trong thời kỳ mang thai. 70% người được khảo sát sử dụng ít nhất một thuốc kê đơn trong thời kỳ này. Từ năm 1976 đến năm 2008, số lượng phụ nữ sử dụng thuốc kê đơn trong thai kỳ đã tăng trên 2 lần. Nếu chỉ tính trong 3 tháng đầu thai kỳ, số lượng này tăng nhiều hơn 3 lần. Điều đó cho thấy việc sử dụng thuốc trong thời kỳ mang thai diễn ra phổ biến và có xu hướng tăng dần theo thời gian. Hơn nữa, tỷ lệ phụ nữ mang thai phơi nhiễm với thuốc có thể gây dị tật thai là 6%; trong đó, 3% trẻ sinh ra có dị tật bẩm sinh về thể chất hoặc tâm thần.
Tháng 12/2014, Cơ quan Quản lý Dược phẩm và Thực phẩm Hoa Kỳ (FDA Hoa Kỳ) đã ban hành quy định ghi nhãn thuốc dành cho phụ nữ có thai và cho con bú (PLLR) để giải quyết những hạn chế trong ghi nhãn thuốc kê đơn. Trước khi ban hành PLLR, thuốc được chia làm các loại A, B, C, D và X; với A được coi là an toàn và X là có khả năng gây dị tật thai. Cách phân loại này được cán bộ y tế tin tưởng, nhưng thường bị hiểu sai và lạm dụng do không thể hiện chính xác sự khác biệt về mức độ nguy cơ và không cung cấp thông tin có ý nghĩa lâm sàng. Kết quả từ một đánh giá cho thấy chỉ có 4 trong 172 thuốc (2,3%) được FDA Hoa Kỳ phê duyệt từ năm 2000 đến 2010 có đầy đủ dữ liệu để xác định nguy cơ gây quái thai trong khi hơn 70% thuốc (126/172 thuốc) không có dữ liệu trên người để xác định nguy cơ này. Quy định cuối cùng được đưa ra có hiệu lực từ ngày 30/6/2015 đã yêu cầu gỡ bỏ các thông tin về phân loại mức độ an toàn trong thai kỳ trên nhãn thuốc. Quy định này không áp dụng với thuốc không kê đơn. PLLR cũng tích hợp thêm những thay đổi trong ghi nhãn nhằm đưa ra khuôn mẫu thống nhất để cung cấp các thông tin về nguy cơ và lợi ích của việc sử dụng thuốc trong thời kỳ mang thai và cho con bú, cũng như việc sử dụng thuốc ở phụ nữ và nam giới trong độ tuổi sinh sản.
3. Thay đổi dược động học và dược lực học của thuốc trong thai kỳ
Tính an toàn của việc sử dụng thuốc thường được tập trung chú ý trong 3 tháng đầu thai kỳ do thuốc thường có tác dụng theo nguyên lý “tất cả hoặc không” (thai chết lưu) trong 8 tuần đầu và hầu hết các dị tật bẩm sinh xảy ra sớm trong giai đoạn phát triển. Sự thay đổi chức năng sinh lý của các hệ cơ quan trong cơ thể người mẹ bắt đầu diễn ra trong 3 tháng đầu thai kỳ và đạt đỉnh trong 3 tháng giữa thai kỳ.
Những thay đổi chức năng tim mạch, hô hấp, tiêu hóa, thận và gan trong thời kỳ mang thai có thể dẫn đến thay đổi dược động học và chuyển hóa của thuốc. Ngoài ra, những thay đổi trên hệ thống protein vận chuyển và enzym cũng làm biến đổi thêm sự chuyển hóa thuốc trong thời kỳ mang thai. Một tổng quan hệ thống gần đây phát hiện có khoảng cách lớn từ kiến thức về sự thay đổi dược động học trong thai kỳ đến việc hiểu được ảnh hưởng lâm sàng của những thay đổi này ở người mẹ và con. Nguy cơ gây quái thai của thuốc nên được cân nhắc theo độ tuổi thai nhi. Nguy cơ tác động trên thai nhi của thuốc đạt mức cao nhất ở giai đoạn phát triển tương ứng của thai (ví dụ nên tránh sử dụng thuốc tác động lên sự phát triển của sụn trong giai đoạn khung xương đang phát triển).
Hấp thu: Tăng pH dạ dày trong thời kỳ mang thai có thể ảnh hưởng đến sự hấp thu thuốc có bản chất acid yếu và base yếu. Ngoài ra, buồn nôn, nôn và chậm tháo rỗng dạ dày cũng có thể làm thay đổi sự hấp thu của thuốc.
Phân bố: Do tăng lượng mỡ trong cơ thể người mẹ khi mang thai, thể tích phân bố các thuốc thân lipid có thể tăng lên. Thể tích phân bố của các thuốc liên kết nhiều với protein huyết tương tăng lên do nồng độ albumin giảm. Nồng độ thuốc không liên kết vẫn tương đối ổn định do các thuốc này nhanh chóng được đào thải qua gan và thận. Các thuốc thân lipid sẽ giảm tốc độ thải trừ do có thể tích phân bố lớn hơn.
Chuyển hóa: Thay đổi enzym CYP450 ảnh hưởng đến chuyển hóa thuốc trong thời kỳ mang thai. Nồng độ các enzym CYP3A4 và CYP2D6 đều tăng, trong khi nồng độ CYP1A2 giảm. Các nghiên cứu cũng đã ghi nhận sự thay đổi của các enzym uridine 5'-diphosphat glucuronosyltransferase và N-acetyltransferase. Ngoài ra, tăng nồng độ estrogen và progesteron cũng làm thay đổi hoạt tính của các enzym gan, có thể làm tăng thải trừ một số thuốc nhưng lại gây tích lũy một số thuốc khác.
Thải trừ: Trong thời kỳ mang thai, thể tích huyết tương, cung lượng tim và mức lọc cầu thận của người mẹ tăng lên, có thể dẫn đến giảm nồng độ của các thuốc thải trừ qua thận. Nhìn chung, sự phơi nhiễm của cơ thể với thuốc trong thời kỳ mang thai giảm đi do tăng thải trừ thuốc ở cả dạng liên kết và không liên kết. Điều này có thể đem lại lợi ích trong việc giảm thiểu các biến cố bất lợi trong thai kỳ.

4. Sử dụng thuốc trong thai kỳ : an toàn và gây hại
Các nghiên cứu sử dụng thuốc trong thai kỳ thường đưa ra các kết quả có xu hướng “sai lệch chống lại giả thuyết không”, nghĩa là thuốc thường được cho rằng có nhiều khả năng gây dị tật thai hơn là không có tác dụng bất lợi trên thai nhi. Phụ nữ mang thai cũng thường hay báo cáo các kết quả bất lợi (như dị tật bẩm sinh) hơn là báo cáo trường hợp sinh ra trẻ khỏe mạnh. Y văn cũng cho thấy các nghiên cứu phát hiện thuốc không làm tăng nguy cơ biến cố bất lợi thường ít được công bố hoặc ít được truyền thông chú ý đến hơn. Dược sĩ nên lưu ý đến những hạn chế trên và cân nhắc cung cấp thông tin cho bệnh nhân về những hạn chế này. Các thuốc được trình bày trong bài viết này tập trung vào những bằng chứng mới nhất và các vấn đề phụ nữ có thể gặp trong thời kỳ mang thai mà dược sĩ có thể biết đến ít hơn so với các tình trạng phổ biến khác trong thai kỳ, như buồn nôn.
5. Điều trị bệnh Crohn ở phụ nữ có thai
Ảnh hưởng của các bệnh lý IBD đối với phụ nữ có thai phụ thuộc vào mức độ hoạt động của bệnh trong quá trình mang thai. Tỷ Lệ tái phát bệnh đối với các bệnh nhân Crohn trong khi mang thai theo một nghiên cứu là khoảng 20%. Nếu tại thời điểm bắt đầu có thai, bệnh đang ở giai đoạn hoạt động, có đến hai phần ba số bệnh nhân sẽ tiếp tục tiến triển bệnh hoặc có chiều hướng xấu đi trong quá trình mang thai và nguy cơ sinh non, trẻ sinh ra với trọng lượng thấp cũng cao hơn. Tuy nhiên, nếu tại thời điểm mang thai, bệnh nhân đang ở giai đoạn ổn định, không tiến triển bệnh, nguy cơ đối với thai nhi không có sự khác biệt so với các thai phụ bình thường. Do vậy, lời khuyên đối với các bệnh nhân Crohn là cần đạt và duy trì giai đoạn bệnh ổn định nếu muốn mang thai.

6. Các thuốc được sử dụng trong thai kỳ để điều trị bệnh Crohn
Theo FDA, trong các thuốc điều trị Crohn, methotrexate thuộc nhóm X có chống chỉ định cả trong thời gian mang thai và cho con bú. Ngoài ra do methotrexate có thể tồn tại trong cơ thể một thời gian dài nên bệnh nhân cần đợi 3 - 6 tháng sau khi ngừng điều trị trước khi có thai. Nhóm thuốc điều hòa miễn dịch bao gồm azathioprine và 6-mercaptopurine thuộc nhóm D có thể gây các bất thường, dị tật cho thai nhi. Các thuốc khác chủ yếu thuộc nhóm B và C.
- Nhóm Aminosalicylate: Sulfasalazine có tác dụng không mong muốn gây giảm acid folic do vậy cần bổ sung acid folic 1mg x 2 lần/ngày. Mesalamine an toàn cho phụ nữ cho con bú. Sulfasalazine được bài tiết qua sữa nhưng cũng an toàn đối với phụ nữ cho con bú.
• Kháng sinh: Nếu phải sử dụng kháng sinh trong thời gian mang thai, có thể lựa chọn amoxicillin-clavulanic acid. Trong thời gian cho con bú, có thể dùng amoxicilin-clavulanic acid hoặc ciprofloxacin.
• Corticosteroid: Giai đoạn ba tháng đầu, sử dụng corticosteroid có thể làm tăng dị tật hở hàm ếch. Phụ nữ cho con bú có thể sử dụng được prednisone và prednisolone. Các dữ liệu về budesonide hiện chưa rõ.
• Chế phẩm sinh học: Các thuốc chế phẩm sinh học đều thuộc nhóm B đối với phụ nữ có thai và cho đến nay vấn đề chủ yếu còn tranh cãi là thời điểm nên ngừng các thuốc này. Infliximab không qua được nhau thai cho đến tuần thứ 20. Ngoại trừ certolizumab, nên ngừng các thuốc chế phẩm sinh học vào quý ba của thai kỳ. Tuy nhiên với những bệnh nhân nguy cơ cao,
bệnh tiến triển nặng, có thể vẫn phải sử dụng thuốc trong suốt thai kỳ.
Bệnh viện Đa khoa Quốc tế Vinmec là địa chỉ uy tín được nhiều bệnh nhân tin cậy trong thực hiện kỹ thuật chẩn đoán các bệnh lý tiêu hóa, bệnh lý gây tiêu chảy mãn tính, bệnh Crohn...Cùng với đó, tại Bệnh viện Vinmec, sàng lọc ung thư dạ dày, polyp dạ dày được thực hiện thông qua nội soi dạ dày với máy nội soi Olympus CV 190, với chức năng NBI (Narrow Banding Imaging - nội soi với dải tần ánh sáng hẹp) cho kết quả hình ảnh phân tích bệnh lý niêm mạc rõ nét hơn so với nội soi thông thường, phát hiện các tổn thương viêm loét đại tràng, các tổn thương ung thư tiêu hoá giai đoạn sớm... Bệnh viện Vinmec với cơ sở vật chất và trang thiết bị hiện đại cùng đội ngũ chuyên gia giàu kinh nghiệm, luôn tận tâm tận lực trong khám chữa bệnh, khách hàng có thể yên tâm với dịch vụ nội soi dạ dày, thực quản tại Bệnh viện Đa khoa Quốc tế Vinmec.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.
Tài liệu tham khảo
- Đào văn Long, Đào việt Hằng. Bệnh lý dị ứng tự miễn đường tiêu hóa. Nhà xuất bản y học.
- Bernstein C. N. and Shanahan F. (2008). Disorders of a modern lifestyle: reconciling the epidemiology of inflammatory bowel diseases. Gut,57(9), 1185 - 1191.
3. Nell S., Suerbaum S., and Josenhans C. (2010). The impact of the microbiota on the pathogenesis of IBD: lessons from mouse infection models. Nat Rev Microbiol, 8(8),564-577.
4. Binder V. (1998). Genetic epidemiology in inflammatory bowel disease. Dig Dis Basel Switz, 16(6), 351-355.
5. Montgomery S. M., Morris D. L., Pounder R. E. và cộng sự (1999). Asian ethnic origin and the risk of inflammatory bowel disease. Eur J Gastroenterol Hepatol, 11(5),543-546.