Bài viết được viết bởi ThS.BS Vũ Duy Dũng - Bác sĩ Chuyên khoa Thần Kinh, Khoa Nội tổng hợp - Bệnh viện Đa khoa Quốc tế Vinmec Times City.
Các u di căn là các u hay gặp nhất của tủy sống và có thể là ngoài màng cứng, màng mềm, hoặc, hiếm gặp, nội tủy. Ép tủy do di căn ngoài màng cứng là một cấp cứu thần kinh và cần được chẩn đoán nhanh chóng vì tình trạng thần kinh trước điều trị có ảnh hưởng lớn đến kết quả sau điều trị.
1.Các khối u di căn tủy sống
Các khối u di căn của cột sống là các khối u bắt nguồn từ bên ngoài hệ thần kinh trung ương và lan truyền theo đường máu hoặc xâm lấn trực tiếp từ các cấu trúc lân cận quanh cột sống. Chúng là những u hay gặp nhất ở cột sống. Những khối u này có thể được phân loại là di căn ngoài màng cứng, màng tủy mềm hoặc nội tủy:
Di căn ngoài màng cứng
- Phổi
- Vú
- Tuyến tiền liệt
- Tuyến giáp
- Thận
Di căn màng mềm
- Vú
- Phổi
- U hắc tố
- Dạ dày – ruột
Di căn nội tủy
- Phổi
- Vú
- U hắc tố
Bên cạnh đó, chúng tôi cũng sẽ trình bày cả các khối u não nguyên phát mà thường phát tán đến ống sống, bao gồm:
- U nguyên bào tủy
- Các khối u phôi thai với các hình hoa hồng nhiều lớp
- U nguyên bào thần kinh của hệ thần kinh trung ương
- U màng não thất
- U thần kinh đệm bậc cao
- U lympho nguyên phát của hệ thần kinh trung ương
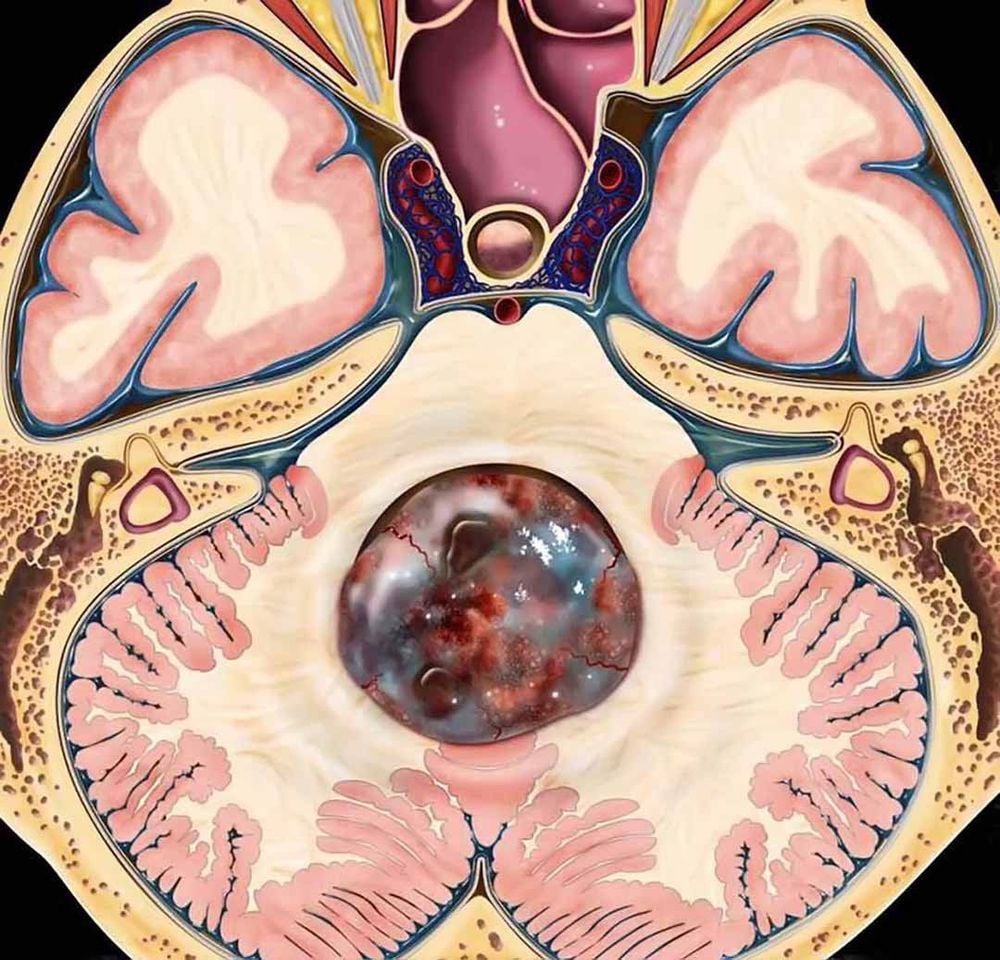
2. Các khối u di căn từ bên ngoài hệ thần kinh trung ương
Với sự cải thiện trong điều trị ung thư trên thế giới, những bệnh nhân ung thư tiến triển sẽ sống lâu hơn; hậu quả là sẽ có một sự tăng lên về số lượng các di căn cột sống. Sau phổi và gan, xương là vị trí hay gặp thứ ba của di căn. Cột sống là vị trí hay gặp nhất của di căn xương.
Ung thư là nguyên nhân gây tử vong hàng thứ 2 trên thế giới. Thử sức cùng bài trắc nghiệm sau đây sẽ giúp bạn có thêm kiến thức về yếu tố nguy cơ cũng như cách phòng ngừa bệnh ung thư.
Bài dịch từ: webmd.com
2.1 Các di căn cột sống ngoài màng cứng
Các ung thư phổi, vú, tuyến tiền liệt, tuyến giáp và thận chiếm phần lớn các khối u di căn cột sống. Các di căn ngoài màng cứng là thể hay gặp nhất của di căn cột sống và thường liên quan đến các đốt sống (85%), tiếp theo là mô quanh đốt sống (10% đến 15%), và, hiếm gặp, bản thân khoang ngoài màng cứng. Di căn ngoài màng cứng thường gặp ở cột sống ngực (60%), cột sống thắt lưng cùng và cột sống cổ (10%), và nhiều đoạn cột sống (30%). Vì tủy xương giàu mạch máu, phần lớn di căn đốt sống xảy ra ở thân đốt sống. Những khối di căn như vậy phát triển ở phía sau trong khoang ngoài màng cứng và có thể dẫn đến ép tủy từ ngoài màng cứng.Biểu hiện hay gặp nhất là đau quanh trục và tiến triển vì xâm lấn trực tiếp của khối u vào màng xương thân đốt sống và mô mềm bao quanh, dẫn đến ép cơ học vào tủy sống. Màng cứng là một hàng rào giải phẫu vững chắc và hiếm khi bị xuyên thủng. Đau quanh trục có thể khác với đau lưng thông thường vì nó không liên quan đến cử động và tư thế, không giảm đi khi nghỉ ngơi, không đáp ứng với điều trị bảo tồn, và tiến triển nặng dần. Đau về đêm và gõ mềm là các dấu hiệu tiên lượng bệnh lý xấu. Đau về đêm do xung huyết đám rối tĩnh mạch ngoài màng cứng. Xâm lấn xương có thể gây ra gãy xương bệnh lý, mất ổn định cột sống và vẹo cột sống. Nếu cột sống mất ổn định, đau có thể nặng lên khi cử động gắng sức. Đau cấp thường chỉ điểm một gãy xương bệnh lý. Phần lớn bệnh nhân sẽ có bệnh lý tủy sống và bệnh lý rễ. Rối loạn cơ tròn lúc vào viện là ít gặp hơn và ở khoảng 3% bệnh nhân.Biến chứng đáng sợ nhất của di căn cột sống là ép tủy sống từ ngoài màng cứng, gặp khoảng 5% đến 10% bệnh nhân trong quá trình bệnh lý và là một cấp cứu thần kinh mà chậm trễ điều trị sẽ dẫn đến các biến chứng thần kinh nặng và không thể đảo ngược. Thêm vào đó, tình trạng thần kinh trước điều trị sẽ dự đoán kết quả sau điều trị, làm cho chẩn đoán sớm trở nên quan trọng hơn nữa. Ép tủy sống ở trên nón tủy gây ra các triệu chứng yếu neuron vận động trên, mặc dù trong giai đoạn sốc tủy sẽ có thể có liệt mềm giống như tổn thương neuron vận động dưới. Mất cảm giác bắt đầu ở các ngón chân và thường lan lên trên, cuối cùng tới một đến năm đoạn tủy dưới mức ép tủy. Do đó, mức cảm giác không thể được sử dụng để định khu chính xác tổn thương. Cảm giác rung và cảm giác tư thế sớm bị mất, tiếp theo là cảm giác đau và nhiệt. Các bệnh nhân có thể biểu hiện hội chứng nón tủy, với các triệu chứng cấp tính là mất cảm giác vùng yên ngựa, rối loạn cơ tròn rõ và sớm, và một sự kết hợp của yếu neuron vận động trên và dưới. Nếu có ép các rễ thần kinh của đuôi ngựa, hình thái yếu neuron vận động dưới ở hai chân sẽ xuất hiện, cùng với một thiếu sót cảm giác theo khoanh đoạn da, đau thần kinh tọa, và rối loạn chức năng bàng quang và ruột trong giai đoạn muộn. Nếu nghi ngờ di căn cột sống ngoài màng cứng, cần chụp MRI toàn bộ cột sống, vì một phần ba bệnh nhân sẽ có nhiều ổ tổn thương mà khám lâm sàng không đủ tin cậy để định khu được đầy đủ. CT cột sống cũng có thể có ích để khảo sát xương cột sống, đặc biệt nếu có các dấu hiệu của mất ổn định trục cột sống.
Điều trị nhằm mục đích tối thiểu hoặc đảo ngược các triệu chứng thần kinh. Corticosteroid được sử dụng để giảm phù tủy sống. Một liều nạp của dexamethasone từ 10 mg đến 100 mg thường được sử dụng, tiếp theo là giảm liều dần. Trong một nghiên cứu ngẫu nhiên gồm 37 bệnh nhân và trong một nghiên cứu loạt ca bệnh không nhóm chứng khác gồm 28 bệnh nhân điều trị với dexamethasone liều cao (96 mg đến 100 mg tĩnh mạch) làm liều nạp, không có lợi ích rõ ràng của dexamethasone liều cao so với dexamethasone liều thấp (10 mg đến 16 mg). Nếu các dấu hiệu và triệu chứng thần kinh là rất nhỏ, một liều nạp dexamethasone 10 mg tiếp theo là 16 mg/ngày chia 4 lần có thể được sử dụng. Những bệnh nhân mất ổn định cột sống, tổn thương cục bộ, và có tiên lượng thuận lợi được điều trị bằng cách kết hợp phẫu thuật và sau đó là xạ trị. Giải ép từ phía trước và tái cấu trúc cột sống là cách tiếp cận hợp lý, hơn cả cắt cung sau. Cắt cung sau đã không còn là kỹ thuật được ưa chuộng vì phần lớn các khối u ngoài màng cứng nằm ở các thân đốt sống ở phía trước và không tiếp cận được bằng cách đi vào từ phía sau. Xạ trị cần được tiến hành nhanh chóng, đặc biệt khi phẫu thuật bị chống chỉ định. Xạ trị có thể được thực hiện dưới dạng xạ trị ngắn ngày, xa trị dài ngày hoặc xạ trị thân thể định vị. Xa trị thân thể định vị cho phép cung cấp các liều xạ cao hơn đến đích trong khi giảm tối thiểu phơi nhiễm xạ ở những mô lân cận và hiện nay thường được sử dụng để điều trị các khối u di căn cột sống. Điều trị bằng liệu pháp proton có lợi thế tương tự về khả năng bảo vệ các cơ quan lân cận; tuy nhiên, liệu pháp proton không phải nơi nào cũng có, và chưa có bằng chứng nhóm I ủng hộ việc sử dụng nó.
2.2 Các di căn màng tủy mềm
Di căn màng tủy mềm, còn được gọi là viêm màng tủy tân sản, gây ra do các tế bào ung thư di căn vào bất cứ phần nào của hệ thần kinh trung ương có tiếp xúc với dịch não tủy và gieo rắc và phát triển dọc theo màng tủy mềm. Các tế bào u có thể gieo rắc lên màng tủy mềm một ổ, nhiều ổ và lan tỏa. Bệnh lý màng tủy mềm thường đi kèm với ung thư giai đoạn tiến triển, và phần lớn bệnh nhân có một gánh nặng toàn thân lớn với ung thư. Ung thư vú, ung thư phổi, u hắc tố, và các ung thư dạ dày ruột chiếm phần lớn các ca bệnh lý màng tủy mềm. Khi di căn màng tủy mềm ở cột sống, các tế bào u có xu hướng lắng đọng ở đuôi ngựa do trọng lực và giảm lưu thông dịch não tủy.
Các triệu chứng thường là nhiều ổ và có thể quy cho một hoặc nhiều hơn trong các khu vực sau đây: bán cầu đại não, các dây thần kinh sọ và thân não, hoặc tủy sống. Các bệnh nhân có thể có đau đầu, kích thích màng não, buồn nôn, nôn, nhìn đôi, rối loạn chức năng tiểu não, đau lưng, bệnh rễ thần kinh. Khi tổn thương ở tủy sống là chủ yếu, bệnh nhân sẽ có yếu hai chân kiểu neuron vận động dưới, dị cảm, đau lưng, đau kiểu rễ, và rối loạn chức năng bàng quang và ruột. Yếu hoặc liệt các chi là dấu hiệu đầu tiên thường gặp ở bệnh nhân tổn thương tủy sống. Sự kết hợp của xét nghiệm tế bào học và MRI toàn trục thần kinh bất thường sẽ xác nhận chẩn đoán trong phần lớn trường hợp. Trong một nghiên cứu lâm sàng gồm 48 bệnh nhân có cả tế bào học và MRI toàn trục thần kinh, 54% có chẩn đoán xác định bệnh lý màng tủy mềm trong cả xét nghiệm tế bào học và MRI, 21% chỉ có MRI dương tính, trong khi 25% chỉ có xét nghiệm tế bào học dương tính mà không có bất thường trên MRI. Trong một nghiên cứu tương tự, hình ảnh giúp chẩn đoán di căn màng tủy mềm cao hơn với các khối u rắn (88%) so với các u máu (48%). Xét nghiệm tế bào học có giá trị như nhau với chẩn đoán di căn màng tủy mềm giữa các khối u rắn (85%) và các u máu (89%). MRI cần được thực hiện trước khi chọc thắt lưng vì chọc thắt lưng có thể gây giảm áp lực dịch não tủy dẫn đến tăng ngấm thuốc màng não và màng tủy.
MRI cột sống có thể thấy các nốt tăng ngấm thuốc ở nhu mô và khoang dưới nhện, tăng ngấm thuốc màng mềm lan tỏa hoặc cục bộ, và tăng ngấm thuốc rễ thần kinh. Nếu MRI điển hình ở một bệnh nhân có một bệnh lý di căn đã biết, xét nghiệm tế bào học dịch não tủy có thể không cần thiết để xác định chẩn đoán. Xét nghiệm dịch não tủy thường có những dấu hiệu không đặc hiệu như tăng áp lực mở (> 20 cmH2O), tăng bạch cầu (> 5/mm3), tăng protein (> 50 mg/dL), và giảm glucose (< 40 mg/dL). Tuy nhiên, không thể chẩn đoán xác định nếu không thấy các tế bào ác tính khi xét nghiệm tế bào học dịch não tủy. Tối thiểu là 4 mL và tốt hơn là 10 mL dịch não tủy cần được lấy và xử lý ngay để tránh âm tính giả. Các tế bào ác tính chỉ thấy trong dịch não tủy trong khoảng 50% ca bệnh ở lần xét nghiệm đầu tiên, và chọc thắt lưng lại có thể có ích. Điều trị thường là tiêm nội tủy hoặc trong não thất methotrexate, liposomal Ara-C, topotecan, hoặc thiotepa. Các di căn dạng nốt ở màng tủy mềm có thể điều trị giảm nhẹ bằng xạ trị. Bệnh lý màng tủy mềm báo hiệu một tiên lượng xấu ở bệnh nhân ung thư, và phần lớn bệnh nhân có thời gian sống thêm toàn bộ dưới 6 tháng.
2.3 Các di căn nội tủy
Các di căn ung thư nội tủy là hiếm gặp và chiếm chỉ 0,5% các di căn cột sống. Các ung thư không phải hệ thần kinh trung ương mà hay di căn nội tủy nhất là ung thư phổi (48% đến 54% tất cả các di căn nội tủy), ung thư vú (11% đến 16%), và u hắc tố (6% đến 8%). Tủy cổ là vị trí di căn hay gặp nhất (41% đến 42%), tiếp theo là tủy thắt lưng (32% đến 38%) và tủy ngực (26% đến 34%).
Biểu hiện triệu chứng phụ thuộc vào vị trí di căn. Yếu vận động là triệu chứng hay gặp nhất, tiếp theo là dị cảm, đau tại chỗ hoặc đau kiểu rễ, và rối loạn cơ tròn. Hội chứng Brown-Séquard (cắt ngang nửa tủy) gặp trong 1/5 bệnh nhân. Khối u di căn thường có ranh giới rõ, và thường không có thành phần nang trong khối u, trái với các u thần kinh đệm tủy sống. Trên MRI xung T2 thường thấy tăng tín hiệu, gợi ý phù quanh tổn thương. Trên hình ảnh T1 sau tiêm thuốc, biểu hiện điển hình là một tổn thương tăng ngấm thuốc hình nhẫn, gợi ý hoại tử trung tâm và u phát triển nhanh. Điều trị di căn nội tủy thường tập trung vào điều trị bệnh tại chỗ nhưng, quan trọng hơn, kiểm soát bệnh lý toàn thân. Những bệnh nhân với một tổn thương có thể được điều trị phẫu thuật cắt hoàn toàn hoặc không hoàn toàn. Đôi khi xạ trị và hóa trị toàn thân bổ trợ được chỉ định. Kết quả chung là kém sau khi đã có di căn nội tủy, và thời gian sống thêm toàn bộ trung bình của bệnh nhân sau chẩn đoán di căn nội tủy là 4 đến 7 tháng.
3. Tổn thương di căn từ các khối u hệ thần kinh trung ương
Các tổn thương di căn từ các khối u não nguyên phát biểu hiện dưới dạng di căn màng tủy mềm hoặc di căn nhỏ giọt. Di căn nhỏ giọt là một thể di căn màng tủy mềm dạng nốt mà lan xuống phía dưới theo các khoang dịch não tủy từ một khối u trong sọ hoặc u tủy sống. Các di căn nhỏ giọt từ các khối u trong sọ thường nằm ngoài tủy trong màng cứng và có sự ưa chuộng các rễ thần kinh của đuôi ngựa. U nguyên bào tủy, u màng não thất, u lympho hệ thần kinh trung ương nguyên phát, và, hiếm gặp, u thần kinh đệm bậc cao biểu hiện lan đến màng tủy mềm. Mặc dù tiến triển nhanh, các u nguyên bào đệm ít khi lan đến dịch não tủy. Tỷ lệ phát tán ra màng tủy mềm từ u thần kinh đệm ác tính là khoảng 2%, mặc dù xét nghiệm tử thiết thấy có di căn màng tủy mềm trong tới 21% bệnh nhân. Phát tán ra màng tủy mềm của các u thần kinh đệm ác tính là thường gặp hơn ở trẻ em và người trẻ. U màng não thất có xu hướng cao hơn phát tán ra cột sống hơn các u thần kinh đệm khác của hệ thần kinh trung ương, và khoảng 11% đến 15% bệnh nhân có phát tán u.
Các khối u phôi thai như u nguyên bào tủy, u phôi thai với các hình hoa hồng nhiều lớp, và u nguyên bào thần kinh hệ thần kinh trung ương có di căn trong một phần ba ca bệnh. Di căn cột sống gặp trong tới 40% ca bệnh u nguyên bào tủy và thường gặp nhất ở tủy thắt lưng – cùng và tủy ngực. Do đó, xét nghiệm dịch não tủy và khảo sát toàn trục thần kinh cần được thực hiện như một phần của đánh giá thường quy. Phát tán ra màng tủy mềm gặp trong 16% bệnh nhân u lympho hệ thần kinh trung ương nguyên phát, và chỉ một số ca bệnh (4%) có thể phát hiện được trên MRI.
Sàng lọc ung thư sớm được coi là biện pháp hoàn hảo trong việc phát hiện và điều trị kịp thời các loại ung thư. Bệnh viện Đa khoa Quốc tế Vinmec hiện có Gói khám và sàng lọc ung thư công nghệ cao, bao gồm xét nghiệm gen, chẩn đoán hình ảnh, xét nghiệm các chất chỉ thị sinh học phát hiện khối u sớm. Chỉ một lần xét nghiệm gen có thể đánh giá về nguy cơ mắc của 16 loại ung thư phổ biến ở cả nam và nữ (Ung thư phổi, ung thư đại trực tràng, ung thư vú, ung thư tuyến tụy, ung thư cổ tử cung, ung thư dạ dày, ung thư tiền liệt tuyến,....)
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.
Nguồn tham khảo: Wu J, Ranjan S. Neoplastic Myelopathies. Continuum (Minneap Minn) 2018;24(2, Spinal Cord Disorders):474-496.
XEM THÊM: