Bài viết được viết bởi ThS.BS Vũ Duy Dũng - Bác sĩ Chuyên khoa Thần Kinh, Khoa Nội tổng hợp - Bệnh viện Đa khoa Quốc tế Vinmec Times City.
Dị dạng động - tĩnh mạch (AVM) tủy sống là bất thường mạch máu tủy sống hay gặp thứ hai sau rò động-tĩnh mạch màng cứng tủy sống, chiếm tới 15% trong tất cả các dị dạng mạch máu tủy. Điển hình là động mạch tủy trước và động mạch tủy sau cấp máu động mạch cho các ổ hay hốc bất thường nội tủy hoặc quanh tủy, rồi dẫn máu vào một tĩnh mạch tủy.
Phần III: Rò động – tĩnh mạch màng cứng tủy sống
1. Dị dạng động - Tĩnh mạch tủy sống
Các dị dạng động - tĩnh mạch tủy sống là nguyên nhân hay gặp nhất của tụ máu tủy không do chấn thương và gặp trong khoảng một nửa bệnh nhân. Tỷ lệ chảy máu hàng năm là 4%, mặc dù nó tăng tới 10% nếu đã có chảy máu trước đó. Luồng thông chảy mạnh gây ra hình thành các phình động mạch nuôi trong ổ dị dạng ở 30% đến 40% các ca bệnh, và sự có mặt của chúng làm tăng tỷ lệ chảy máu.
Trong các dị dạng động - tĩnh mạch tủy không chảy máu, các triệu chứng là do hiệu ứng khối, ăn cắp mạch máu, huyết khối tĩnh mạch, hoặc xung huyết tĩnh mạch, mặc dù cái cuối cùng ít gặp hơn so với trong rò động-tĩnh mạch màng cứng tủy.
Những bệnh nhân có dị dạng động - tĩnh mạch tủy sống thường biểu hiện trong những năm tuổi 30, mặc dù biểu hiện ở thiếu niên và muộn hơn cũng có. Không có sự ưa chuộng về giới, nhưng chúng có thể gặp trong những hội chứng di truyền như sao mạch chảy máu di truyền và hội chứng Cobb (một bệnh di truyền hiếm gặp đặc trưng bởi các tổn thương da và u mạch tủy hoặc dị dạng động - tĩnh mạch tủy sống). Phần lớn các dị dạng động - tĩnh mạch tủy sống (khoảng một nửa) gặp ở tủy ngực.
Những bệnh nhân có tụ máu tủy biểu hiện đau lưng nặng và các triệu chứng bệnh tủy cấp. Các triệu chứng bệnh tủy diễn biến từ từ hơn có thể gặp trong các dị dạng động - tĩnh mạch tủy không chảy máu.
Khách hàng có thể tham khảo thêm:
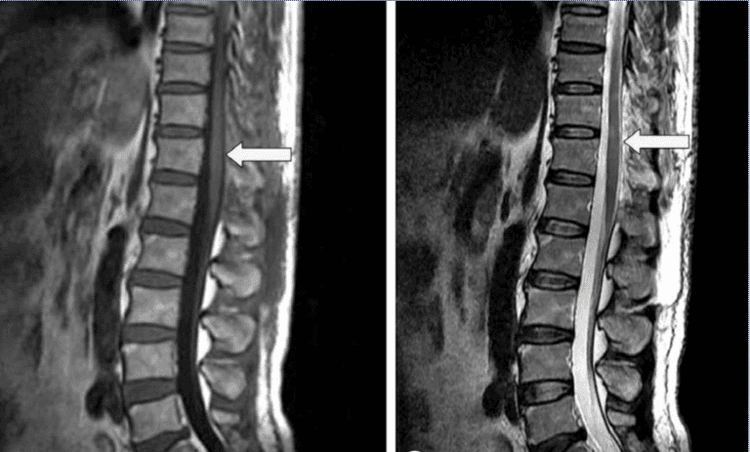
MRI thường là xét nghiệm chẩn đoán, thấy các tín hiệu hỗn hợp trên T1 và T2 nội tủy hoặc ngoài tủy trong bối cảnh có chảy máu và tăng tín hiệu T2 nội tủy, với phù tủy sống ở những bệnh nhân có các tổn thương có triệu chứng nhưng không chảy máu. Tăng ngấm thuốc đối quang từ là không hằng định, và các vùng trống dòng chảy do các mạch máu giãn là thường gặp. Chụp mạch máu thường quy là mấu chốt để xác định cấu trúc tổn thương mạch máu và lên kế hoạch điều trị.
Nút mạch và phẫu thuật là các lựa chọn cho điều trị dị dạng động - tĩnh mạch tủy sống; tuy nhiên, tỷ lệ thành công của chúng là thấp hơn rò động-tĩnh mạch tủy sống (33% và 78% lần lượt đối với nút mạch và phẫu thuật). Điều này là do cấp máu động mạch cho dị dạng động - tĩnh mạch tủy sống thường cũng tưới máu cho tủy sống, làm tăng nguy cơ thiếu máu cục bộ tủy sống khi điều trị.
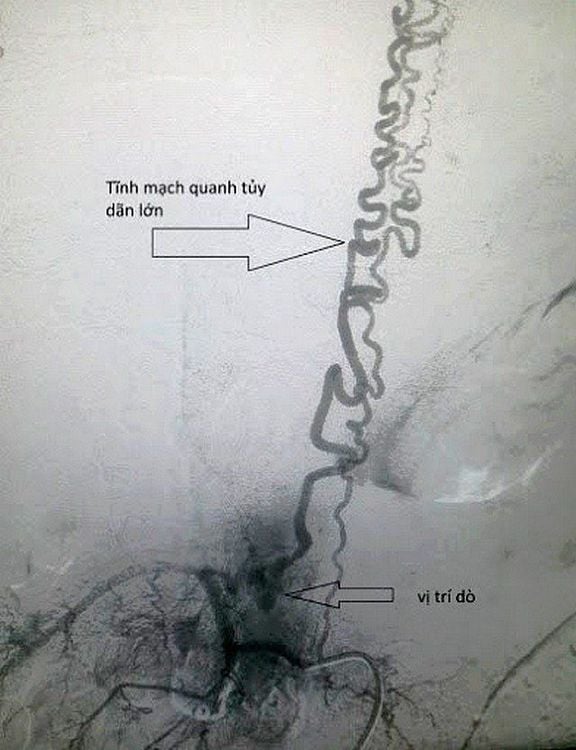
Tuy nhiên, dù chỉ điều trị một phần cũng có thể làm giảm tỷ lệ chảy máu. Xạ phẫu định vị có thể chữa khỏi bệnh trong một số trường hợp nhưng thường gặp hơn là làm giảm kích thước tổn thương. Kết hợp các liệu pháp điều trị và một cách tiếp cận đa phương thức thường được sử dụng.
2. Các bệnh lý mạch máu tủy sống khác
2.1 Dị dạng thể hang
Các dị dạng thể hang ở tủy sống (cũng gọi là u mạch thể hang hay u mạch dạng hang) gồm các tĩnh mạch hình sin giãn và thành mỏng và không xác định được một động mạch nuôi hoặc một tĩnh mạch dẫn lưu. Khoảng một nửa bệnh nhân có các triệu chứng tiến triển chậm do tăng kích thước dị dạng thể hang do các vi chảy máu, trong khi một nửa còn lại có các triệu chứng cấp tính hoặc tiến triển từng bước do chảy máu ở trong hoặc xung quanh dị dạng thể hang.
Dị dạng thể hang ở tủy sống thường gặp ở thập kỷ thứ tư và ưu thế nhẹ ở nam giới. Tiền sử gia đình có dị dạng thể hang gặp trong 12% bệnh nhân, và 17% bệnh nhân có dị dạng thể hang trong sọ kèm theo. Khoảng 90% các dị dạng thể hang tủy sống là ở cổ hoặc ngực. Tỷ lệ chảy máu hàng năm là 2.1% đến 3.9%, cao hơn so với tổn thương não.
Các triệu chứng cảm giác vận động dưới mức tổn thương là các triệu chứng hay gặp nhất. Đau gặp trong một phần ba bệnh nhân và có thể có trước các triệu chứng cảm giác vận động vài giờ. Khoảng một phần tư bệnh nhân có rối loạn chức năng ruột hoặc bàng quang. Các dị dạng thể hang không thấy được bằng hình ảnh chụp mạch máu; MRI là phương pháp chẩn đoán được lựa chọn.
Các tổn thương có giới hạn rõ với các tín hiệu không đồng nhất bên trong tổn thương trên các xung T1 và T2, làm cho các dị dạng thể hang có hình ảnh “giống bỏng ngô” (popcornlike) do các sản phẩm máu ở trong các giai đoạn khác nhau, thấy rõ nhất trên xung gradient echo.
Thêm vào đó, có một viền giảm tín hiệu bao quanh tổn thương, biểu hiện cho hemosiderin. Có thể có calci hóa, mặc dù ít gặp hơn so với các tổn thương não. Tăng ngấm thuốc đối quang từ, nếu có, thường rất ít. Chẩn đoán phân biệt có thể bao gồm các u nội tủy (đặc biệt là u nguyên bào mạch máu) và các dị dạng động - tĩnh mạch tủy sống. Chụp mạch có thể được cân nhắc để loại trừ các dị dạng động - tĩnh mạch tủy sống nếu trên lâm sàng có chỉ định.
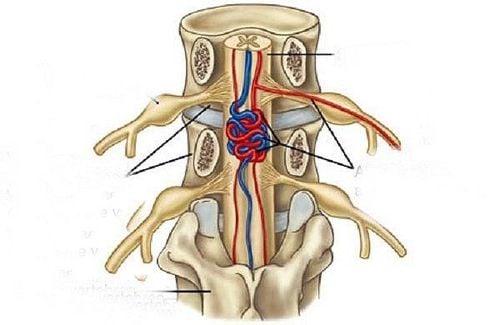
Các bệnh nhân được lựa chọn cẩn thận cho phẫu thuật cắt bỏ sẽ có tỷ lệ cao hơn cải thiện triệu chứng và ổn định lâm sàng và tỷ lệ thấp hơn tiến triển nặng về sau, thậm chí nếu chỉ cắt bỏ một phần tổn thương. Sẽ có kết quả tốt hơn nếu phẫu thuật trong vòng 3 tháng sau khởi phát triệu chứng và với cách tiếp cận cắt nửa cung sau. Trái lại, điều trị bảo tồn ở những bệnh nhân không triệu chứng, triệu chứng nhẹ, hoặc cao tuổi.
2.2 Tụ máu ngoài màng cứng
Các tụ máu ngoài màng cứng tủy sống bắt nguồn từ đám rối tĩnh mạch đốt sống phía trong và gây triệu chứng bằng cách ép vào tủy sống. Các yếu tố nguy cơ bao gồm tuổi cao, phẫu thuật/thủ thuật ở tủy sống, và sử dụng thuốc chống đông. Các tụ máu ngoài màng cứng tủy sống điển hình là kéo dài qua 4 đoạn đốt sống và thường gặp nhất trong các vùng tủy cổ giữa và ngực dưới.
Đau lưng, đau cổ hoặc đau kiểu rễ mức độ nặng, tiếp theo là các thiếu sót vận động cảm giác/thần kinh thực vật tiến triển tăng dần tương ứng với mức tủy sống bị tổn thương. Tiến triển có thể nhanh, giống nhồi máu tủy sống. CT có thể chẩn đoán được bệnh, thấy một khối chèn ép hình thấu kính.
Tuy nhiên, MRI nhạy hơn; các tụ máu ngoài màng cứng không ngấm thuốc và tăng tín hiệu đến đồng tín hiệu trên T1 và tăng tín hiệu trên T2, mặc dù hình thái biến đổi tín hiệu không đồng nhất có thể gặp, đặc biệt trong trường hợp sử dụng thuốc chống đông.
Điều trị các tụ máu ngoài màng cứng tủy sống là phẫu thuật lấy máu tụ. Cải thiện có ý nghĩa là có thể khi điều trị, và, trong đa số trường hợp, các bệnh nhân có thể kỳ vọng một sự cải thiện ít nhất một bậc theo ASIA. Trái lại, những bệnh nhân với triệu chứng nhẹ hoặc không có triệu chứng có thể được điều trị bảo tồn. Các yếu tố tiên lượng kết cục nghèo nàn bao gồm độ nặng trên lâm sàng lúc đầu, triệu chứng vận động và cảm giác, tổn thương vị trí tủy ngực, và tụ máu trên một đoạn dài.
Các bệnh lý mạch máu của tủy sống có thể nghĩ đến ở những bệnh nhân có các yếu tố nguy cơ và biểu hiện các triệu chứng bệnh tủy sống cả cấp tính và tiến triển, thường có đau. MRI là thiết yếu để chẩn đoán các bệnh lý tủy sống căn nguyên mạch máu.
Tuy nhiên, chụp mạch máu thường quy, chọn lọc dựa trên MRA trước đó, là rất cần thiết để xác định chẩn đoán rò động-tĩnh mạch màng cứng tủy và dị dạng động - tĩnh mạch tủy sống và cung cấp các thông tin mang tính quyết định cho điều trị.
Điều trị hợp lý và kịp thời, thường với sự phối hợp của một bác sĩ phẫu thuật thần kinh hoặc một bác sĩ can thiệp thần kinh, có thể mang lại cải thiện lâm sàng trong gần như tất cả các trường hợp bệnh lý tủy sống căn nguyên mạch máu.
Bệnh viện Đa khoa Quốc tế Vinmec là cơ sở y tế chất lượng tại Việt Nam với đội ngũ y bác sĩ có trình độ chuyên môn cao, được đào tạo bài bản, chuyên sâu trong nước và nước ngoài, giàu kinh nghiệm. Hệ thống thiết bị y tế hiện đại, tối tân, sở hữu nhiều máy móc tốt giúp phát hiện ra nhiều căn bệnh khó, nguy hiểm trong thời gian ngắn, hỗ trợ việc chẩn đoán, điều trị của bác sĩ hiệu quả nhất.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.
Bài viết tham khảo nguồn:
Kramer CL. Vascular Disorders of the Spinal Cord. Continuum (Minneap Minn) 2018;24(2, Spinal Cord Disorders): 407–426.