Bài viết của BS CK II Phan Phi Tuấn - Trưởng khoa Ngoại tổng hợp, Bệnh viện Đa khoa Quốc tế Vinmec Phú Quốc
Đa chấn thương là một tình trạng nặng, phức tạp với nhiều thương tổn khác nhau. Việc tiếp cận ban đầu rất quan trọng, có thể cứu mạng bệnh nhân trong một số trường hợp.
Tùy loại chấn thương mà áp dụng các nguyên tắc và các bước đánh giá và xử lý ban đầu như dưới.
1. Chấn thương đường thở
Bước đầu tiên trong đánh giá bệnh nhân chấn thương là đánh giá và bảo vệ đường thở. Nếu bệnh nhân còn tỉnh táo và giọng nói bình thường, chứng tỏ đường thở còn được bảo vệ tốt thì chưa cần can thiệp cấp cứu. Đường thở có thể không còn được bảo vệ nếu có biểu hiện của khối máu tụ lớn hoặc tràn khí dưới da tại vùng cổ, tiếng thở ồn ào hay chỉ số GCS đánh giá tình trạng ý thức <8.
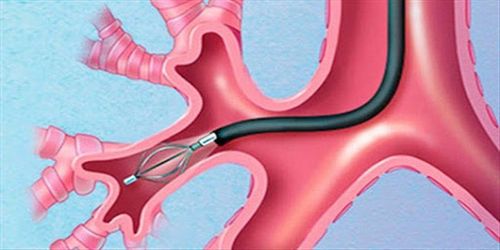
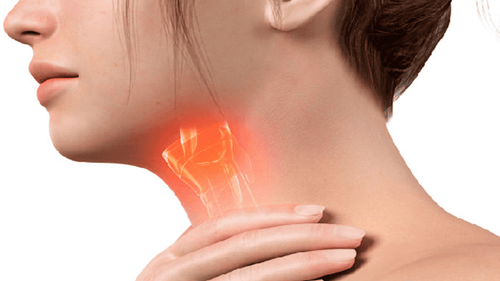
Đường thở nên được bảo vệ trước khi tình trạng của người bệnh diễn biến theo hướng nặng hơn. Có thể bảo vệ đường thở bằng đặt nội khí quản hoặc mở sụn nhẫn giáp - những phương pháp được gọi là biện pháp can thiệp đường thở tiêu chuẩn. Tại khoa cấp cứu, cách tốt là tiến hành khởi mê nhanh và đặt nội khí quản, kèm theo dõi bằng máy đo độ bão hòa oxy máu. Khi có hiện diện của chấn thương tủy cổ, vẫn cần đặt nội khí quản khi đầu được bảo vệ và giữ cố định thẳng khi tiến hành thủ thuật. Một lựa chọn khác trong bối cảnh này là đặt ống thông mũi khí quản bằng ống soi phế quản quang học mềm. Nếu chấn thương vùng hàm mặt nghiêm trọng khiến khó đặt đặt nội khí quản, có thể cần đến mở sụn giáp nhẫn. Ở trẻ em dưới 12, phương pháp mở khí quản phù hợp hơn so với mở sụn giáp nhẫn, bởi sụn nhẫn ở trẻ em nhỏ hơn so với ở người lớn, dễ hẹp đường thở
2. Chấn thương hô hấp
Tiếng thở cho biết tình trạng thông khí của cơ thể bình thường hay không. Không nghe được tiếng thở hay tiếng thở nhỏ, khó nghe, gợi ý tình trạng tràn khí hay tràn máu màng phổi, cần đặt dẫn lưu màng phổi. Đo bộ bão hòa oxy mạch đập cho biết độ bão hòa oxy. Giảm oxy máu có thể là do tổn thương đường thở, đụng dập phổi, hoặc tổn thương thần kinh trung tâm hô hấp và do đó cần phải đặt nội khí quản. Định lượng CO2 cũng rất hữu vì có thể góp phần đánh giá khả năng thải CO2 của hệ thống hô hấp.
3. Chấn thương tuần hoàn
Các dấu hiệu lâm sàng của shock gồm có:
- Huyết áp thấp (huyết áp tâm thu <90 mmHg)
- Mạch nhanh (tần số > 100 bpm)
- Thiểu niệu (<0.5mL/kg/h)
Bệnh nhân khi shock sẽ có biểu hiện: Tái nhợt, lạnh, run, đồ mồ hổi, khát, lo lắng.
- Trong bối cảnh chấn thương, shock có thể do giảm thể tích (do mất máu và là nguyên nhân thường gặp nhất) hoặc shock tim (do chèn ép tim hoặc tràn khí màng phổi áp lực do chấn thương ngực).
- Shock do chảy máu có xu hướng gây ra triệu chứng xẹp tĩnh mạch cổ do áp lực tĩnh mạch trung tâm thấp. Trong khi đó, shock tim lại có xu hướng gây giãn tĩnh mạch cổ do tăng áp lực tĩnh mạch trung tâm. Cả 2 quá trình đều có thể xảy ra đồng thời. Trong tình huống đó, nhận định lâm sàng vô cùng khó khăn do triệu chứng của 2 tình trạng trên có xu hướng triệt tiêu nhau dẫn đến biểu hiện rất kín đáo, trong khi tình trạng bệnh đã trở nên nghiêm trọng.
- Trong tràn dịch màng ngoài tim gây chèn ép tim, thông thường không có suy hô hấp. Tràn khí màng phổi áp lực sẽ có biểu hiện khó thở nghiêm trọng, giảm âm thở hai bên, và lệch khí quản.
- Điều trị shock mất máu gồm có bồi phụ thể tích và kiểm soát tình trạng chảy máu, trong phòng mổ hoặc phòng cấp cứu phụ thuộc vào chấn thương và nguồn lực hiện có. Bồi phụ thể tích ban đầu với 2000 ml dịch Ringer Lactated, trừ khi cần đến các chế phẩm từ máu có sẵn.
- Trong bối cảnh của chấn thương, khi cần truyền các chế phẩm máu, nên thực hiện truyền hồng cầu khối, huyết tương tươi đông lạnh và tiểu cầu theo tỷ lệ 1:1:1. Bồi phụ nên tiếp tục cho đến khi huyết áp, tần số tim bình thường và lượng nước tiểu đạt từ 0,5-1 mL/kg/h. Tuy nhiên, can thiệp ngoại khoa để cầm máu nên tiến hành khẩn cấp khi có thể, thường là can thiệp ngoại khoa song song với hồi sức tuần hoàn. Khi chưa cầm máu được, cho dù huyết áp thấp còn ở mức cho phép thì phải tiên lượng là máu vẫn đang tiếp tục chảy, có thể gây nguy hiểm. Bởi khi huyết áp càng tăng sẽ dẫn đến chảy máu – mấy máu càng nhiều. Tuy nhiên, huyết áp trung bình >60mmHg nên được duy trì để đảm bảo tưới máu não.
- Đường truyền bồi phụ thể tích phù hợp trong chấn thương là đặt 2 đường truyền tĩnh mạch ngoại biên lớn, 16 G hoặc lớn hơn. Nếu không thể lấy tĩnh mạch ngoại biên, có thể lấy tĩnh mạch dưới đòn hoặc tĩnh mạch đùi - phương án thay thế phù hợp là tĩnh mạch hiển. Ở trẻ em dưới 6 tuổi, đặt đường truyền trong xương, tại vị trí đầu gần xương chày hoặc xương đùi cũng là đường truyền thay thế phù hợp.
- Chèn ép tim là chẩn đoán lâm sàng và thường được phát hiện bằng tam chứng BECK (tĩnh mạch cổ nổi, hạ huyết áp động mạch, tiếng tim mờ xa xăm) và được xác định trên siêu âm.
- Cần hút dịch màng ngoài tim bằng chọc màng ngoài tim mở cửa sổ màng ngoài tim dưới mũi kiếm xương ức, hoặc mở ngực. Truyền dịch và máu trong khi hút được tiếp hành để duy trì cung lượng tim phù hợp cho bệnh nhân.
- Tràn khí màng phổi có áp lực là chẩn đoán lâm sàng dựa trên thăm khám lâm sàng. Cần giảm áp khoang màng phổi tức thì, ban đầu sử dụng kim lớn để chuyển từ tràn khí màng phổi áp lực sang tràn khí màng phổi đơn giản, sau đó tiến hành dẫn lưu ngực.
- Khi không chấn thương, shock cũng có thể là do giảm thể tích, gặp trong nôn, bỏng, viêm phúc mạc, viêm tụy hoặc tiêu chảy nặng. Bệnh cảnh lâm sàng của người bệnh sẽ tương tự như trong chấn thương: Hạ huyết áp, mạch nhanh và thiểu niệu kèm áp lực tĩnh mạch trung tâm thấp. Lúc này, cầm kiểm soát tình trạng chảy máu và tiến hành bù dịch.
- Shock do tim do tổn thương cơ tim (nhồi máu hoặc viêm cơ tim thể tối cấp). Bệnh cảnh lâm sàng của người bệnh là hạ huyết áp, mạch nhanh, thiểu niệu kèm CVP cao (tĩnh mạch cổ nổi). Điều trị bằng thuốc vận mạch. Chẩn đoán phân biệt là cần thiết, bởi chỉ định bổ sung dịch và máu trong bối cảnh này có thể gây tử vong, do quá tải thể tích trên bệnh cảnh suy tim.
- Shock vận mạch (do dị ứng, gây mê tủy cao, hoặc tổn thương cắt ngang tủy sống) gây ra suy tuần hoàn. Bệnh nhân biểu hiện đỏ bùng mặt, “hồng và ấm” kèm CVP thấp. Điều trị bằng phenylephrine và dịch với mục đích đổ đầy tĩnh mạch giãn và khôi phục kháng mạch ngoại biên.
Sau khi đánh giá và xử lý sơ cấp, ổn định và duy trì sinh hiệu, cần tiến hành đánh giá thứ cấp, xác định các tổn thương chuyên biệt cho người bệnh và xử lý tùy theo tổn thương cụ thể.
Phỏng theo: USMLE step 2CK, Lecture Notes 2017, Surgery, bản dịch tiếng Việt.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.