Ung thư đại trực tràng xảy ra khi một polyp tuyến hoặc sự phát triển tiền ung thư hình thành từ mô bình thường lót trong ruột kết. Một số trường hợp bệnh nhân không có bất kỳ biểu hiện nào của ung thư hoặc tiền ung thư. Do đó, tầm soát ung thư đại trực tràng là điều quan trọng giúp phát hiện sớm và có kế hoạch điều trị cụ thể.
1. Tầm quan trọng của sàng lọc ung thư đại trực tràng
Có khoảng 148.000 trường hợp ung thư đại trực tràng mới được chẩn đoán ở Hoa Kỳ mỗi năm. Nguy cơ được chẩn đoán mắc bệnh này tăng cao nếu một người đàn ông có tiền sử gia đình mắc bệnh ung thư đại trực tràng, đặc biệt là trong các trường hợp di truyền được xác định rõ của bệnh đa polyp tuyến gia đình (FAP) và ung thư đại trực tràng không nhiễm trùng di truyền (HNPCC).
Ung thư đại trực tràng xảy ra khi một polyp tuyến hoặc sự phát triển tiền ung thư hình thành từ mô bình thường lót trong ruột kết. Quá trình này có thể mất 10-15 năm hoặc lâu hơn để xảy ra. Một số triệu chứng thường gặp như chảy máu, sụt cân hoặc thay đổi thói quen đi tiêu và đôi khi không có bất kỳ biểu hiện gì.
Khả năng bị polyp hoặc ung thư tỷ lệ thuận với độ tuổi, đặc biệt là đối với những người tuổi từ 50-80. Điều quan trọng là phải phát hiện ra các polyp trước khi chúng trở thành ung thư để phát hiện ung thư ở giai đoạn sớm nhất. Các nghiên cứu chỉ ra rằng khi ung thư đại trực tràng được phát hiện ở giai đoạn sớm nhất thì tỷ lệ sống sót sau 5 năm là 90%.
2. Một số gói tầm soát ung thư đại trực tràng
2.1. Sàng lọc bằng xét nghiệm phân
Xét nghiệm phân được chia thành 2 nhóm, bao gồm những xét nghiệm kiểm tra sự hiện diện của máu và xác định DNA bất thường có trong bệnh ung thư hoặc polyp tiền ung thư. Một hạn chế của cả 2 loại xét nghiệm này là chúng không tốt trong việc phát hiện các polyp tiền ung thư nhỏ hơn so với các xét nghiệm hiện có khác có thể phát hiện. Phương pháp này thành công nhất trong việc phát hiện ung thư hoặc các polyp lớn hơn, tiến triển hơn, đặc biệt là các polyp đang tiến triển thành ung thư.
- Xét nghiệm máu trong phân
Phương pháp tầm soát ung thư đại trực tràng (CRC) ít tốn kém nhất là xét nghiệm máu tìm thấy trong phân (FOBT). Các xét nghiệm này lấy một mẫu phân và sử dụng dung dịch hóa chất để phát hiện xem có máu trong phân hay không. Tuy xét nghiệm này đơn giản, nhưng có một số lưu ý để tránh kết quả dương tính giả như:
- Không được dùng Aspirin và các sản phẩm NSAID (Ibuprofen, Naprosyn) trong 7 ngày trước khi xét nghiệm.
- Chế độ ăn uống hạn chế bao gồm tránh vitamin C, sắt, ăn thịt đỏ và một số loại rau sống như bông cải xanh, củ cải đường, chuối trong 3 ngày trước khi xét nghiệm.
- Xét nghiệm phải được thực hiện trên 2 hoặc 3 lần đi ngoài liên tục và lặp lại hàng năm để có kết quả nhất.
Nếu xét nghiệm dương tính, bạn phải sẵn sàng nội soi để tìm và điều trị nguyên nhân khiến xét nghiệm dương tính. Mặc dù một số đơn vị sẽ thực hiện FOBT tại thời điểm khám trực tràng, điều này được coi là không hiệu quả và không được ACS hoặc USMSTF hỗ trợ. Ngoài ra, độ tin cậy của xét nghiệm máu trong phân rất khác nhau giữa các nhãn hiệu xét nghiệm và cũng bị ảnh hưởng bởi quy trình được sử dụng để xử lý xét nghiệm.
- Thử nghiệm hóa chất miễn dịch trong phân
Xét nghiệm hóa miễn dịch trong phân (FIT) là một xét nghiệm sử dụng một kỹ thuật khác để phát hiện máu trong phân. Xét nghiệm này cụ thể hơn đối với máu người và nó không bị ảnh hưởng bởi chế độ ăn uống. Bạn sẽ không cần phải tuân theo các hạn chế về chế độ ăn uống đã đề cập ở trên. Chi phí thử nghiệm cao hơn FOBT và vẫn chưa rõ là có tốt hơn không. Mặc dù có vẻ như 2 kết quả xét nghiệm FIT có khả năng phát hiện tốt hơn 1, nhưng vẫn chưa xác định được số lượng xét nghiệm tối ưu mỗi năm.
Tuy nhiên, điều đáng lo ngại là các u tuyến tiên tiến hoặc ung thư giai đoạn đầu khó có thể chảy máu mọi lúc. Do đó, bệnh nhân có thể có kết quả xét nghiệm âm tính mặc dù có ung thư trong đại tràng. Các xét nghiệm phải được thực hiện nhiều hơn một lần và lặp lại mỗi năm để có cơ hội phát hiện ung thư tốt. Các xét nghiệm này ít hiệu quả hơn trong việc phát hiện các khối u ở bên phải của đại tràng so với bên trái. Điều này rất quan trọng cần lưu ý vì các nghiên cứu đã phát hiện ra rằng hơn 50% trường hợp ung thư được tìm thấy ở bên phải đại tràng ở phụ nữ và bên trái ở nam giới.
2.2. Kiểm tra DNA trong phân (sDNA)
Xét nghiệm này giúp phát hiện những thay đổi DNA xảy ra trong ruột khi có ung thư hoặc u tuyến. Những tế bào này chứa DNA bất thường và DNA liên tục được tách ra khỏi niêm mạc ruột và có chứa trong phân. Vì mỗi CRC có thể chứa các thay đổi DNA khác nhau nên xét nghiệm tìm kiếm một số bất thường nhưng có thể không phát hiện tất cả các thay đổi DNA có thể có ở những người khác nhau nên một số khối u không bị phát hiện. Đối với xét nghiệm sDNA yêu cầu toàn bộ mẫu phân phải được gửi để xét nghiệm bằng cách sử dụng một bộ dụng cụ lấy mẫu chuẩn của nhà sản xuất.
Một số bệnh nhân sẽ nhận được kết quả dương tính giả khi sử dụng loại xét nghiệm này và không tìm thấy ung thư khi xét nghiệm thêm. Ý nghĩa của một kết quả dương tính giả vẫn chưa được biết. Đây có thể là kết quả của một bệnh ung thư không được phát hiện trên nội soi đại tràng hoặc có thể là ung thư ở một khu vực khác của đường tiêu hóa như ruột non, dạ dày,... Các nghiên cứu đang được thực hiện để tìm hiểu xem xét nghiệm này phát hiện các tổn thương tiền ung thư tốt như thế nào, mặc dù nó có vẻ kém nhạy hơn đối với những loại này. Xét nghiệm này cũng kém nhạy hơn trong việc phát hiện các khối u ở bên phải của đại tràng so với bên trái. Cũng giống như FOBT, nếu kết quả xét nghiệm sDNA dương tính thì bệnh nhân cần phải thực hiện nội soi chẩn đoán.
2.3. Nội soi đại tràng
Nội soi sử dụng một camera ở đầu của một ống mỏng để linh hoạt di chuyển nhằm điều hướng trong ruột và tìm bất kỳ polyp hoặc khối u nào. Có 2 loại nội soi được sử dụng để tầm soát ung thư đại trực tràng bao gồm nội soi đại trực tràng và nội soi đại tràng.
- Nội soi đại tràng
Ống soi đại tràng là một ống mảnh, mềm, có khả năng quan sát khoảng 1/3 đại tràng phía bên trái. Nếu một polyp hoặc khối u được phát hiện thì các bác sĩ có thể thực hiện sinh thiết bằng nội soi đại tràng sigma. Nếu một polyp tuyến được tìm thấy trong quá trình nội soi đại tràng sigma ống mềm thì người bệnh có nguy cơ bị u tuyến ở bên phải của đại tràng. Nội soi đại tràng sigma yêu cầu ít chuẩn bị ruột hơn nội soi trực tràng với 2 lần thụt tháo và không cần dùng thuốc an thần. Xét nghiệm này được thực hiện bởi các bác sĩ đã được đào tạo bài bản về kỹ thuật và sự chuẩn bị của bệnh nhân .
- Nội soi đại trực tràng
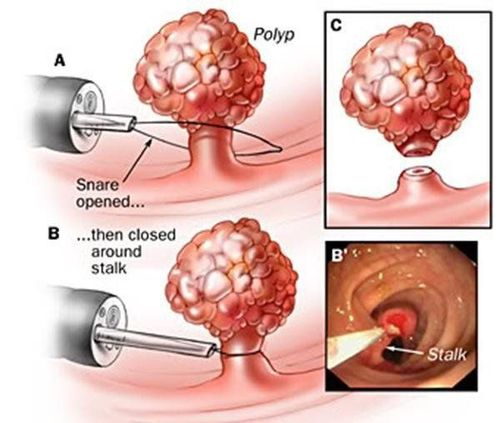
Ống soi đại trực tràng (Ruột kết) tương tự như ống soi đại tràng nhưng dài hơn và có thể quan sát toàn bộ đại tràng bên trái và bên phải. Nếu phát hiện thấy polyp, bác sĩ có thể sử dụng dụng cụ cắt có trong ống soi và gửi nó đến khoa giải phẫu bệnh để xác định xem nó có phải là u tuyến (tiền ung thư) hay không. Nội soi đại trực tràng được cho là tiêu chuẩn vàng trong tầm soát ung thư đại trực tràng nhưng chỉ tốt khi bác sĩ nội soi thực hiện xét nghiệm. Do sự phát triển chậm của các khối u, các chuyên gia khuyến nghị nên khám lại bình thường 10 năm một lần. Những đối tượng có nguy cơ cao hơn như tiền sử gia đình, xét nghiệm trước có polyp, tiền sử cá nhân bị viêm loét đại tràng, HNPCC hoặc FAP thì nên được tầm soát thường xuyên hơn.
Để chuẩn bị cho nội soi đại tràng, bệnh nhân phải được làm sạch ruột bằng cách tuân theo một chế độ ăn ít chất xơ, chất lỏng trong suốt từ một đến hai ngày trước đó và thực hiện rửa ruột bằng dung dịch hoặc viên uống nhuận tràng. Các bác sĩ sẽ chỉ định thuốc và hướng dẫn kỹ càng để bệnh nhân có thể tự thực hiện.
Trong quá trình kiểm tra, ruột được chứa đầy không khí để cho phép bác sĩ nội soi nhìn vào ruột kết. Bệnh nhân có thể sẽ cần dùng thuốc an thần nên cần phải có người nhà đi cùng sau khi làm thủ thuật. Rủi ro chính của nội soi đại trực tràng là chảy máu sau khi cắt bỏ polyp và thủng ruột.
2.4. Các xét nghiệm sàng lọc bổ sung
- Nội soi đại tràng ảo
Nội soi đại tràng ảo (VC) là một phương pháp thăm dò đại tràng từ bên ngoài cơ thể bằng cách sử dụng công nghệ chụp CT. Trong suốt quá trình nội soi, bệnh nhân nằm trên một chiếc bàn đi qua một chiếc máy giống như chiếc bánh rán để chụp ảnh từ các góc độ khác nhau xung quanh cơ thể. Hình ảnh 2 chiều của đại trực tràng được máy tính chuyển đổi thành hình ảnh 3 chiều và sau đó được bác sĩ X quang hoặc bác sĩ chuyên khoa tiêu hóa xem xét. Một số phần mềm hình ảnh có thể giải thích quá trình quét thành một chế độ xem "bay qua", trông trên màn hình rất giống với những gì được nhìn thấy với nội soi đại tràng truyền thống (TC).
Thời gian thực tế máy quét hoạt động chỉ khoảng 10 phút và toàn bộ thời gian thực hiện cho đến khi trả kết quả khoảng 30 phút bao gồm cả đọc và giải thích. Để những hình ảnh này chính xác, bệnh nhân phải trải qua quá trình chuẩn bị ruột tương tự như nội soi đại tràng thông thường như hạn chế ăn kiêng và uống thuốc nhuận tràng. Bệnh nhân cần uống chất cản quang vào đêm trước khi thử nghiệm để giúp bác sĩ phân biệt giữa phân còn sót lại trong ruột kết và polyp.
Một ống được đưa vào trực tràng và carbon dioxide được bơm vào ruột kết ngay trước CT để mở rộng đại tràng để có thể nhìn thấy rõ hơn. Ở một số trung tâm, bệnh nhân được dùng một loại thuốc tiêm tĩnh mạch gọi là glucagon làm cho các thành ruột giãn ra và cải thiện thị giác ít nơi sử dụng.
Nội soi đại tràng ảo có ưu điểm trong việc phát hiện ung thư và các khối u lớn hơn. Tuy nhiên ít có khả năng phát hiện các tổn thương phẳng (Tổn thương không phải polypoid) có nguy cơ tiến triển thành ung thư.
- Bari tương phản kép Enema
Thuốc xổ bari đối quang kép (DCBE) được thực hiện bằng cách đặt một ống nhỏ vào trực tràng và phủ bên trong ruột kết bằng bari (một chất cản quang) và bơm không khí vào để làm căng ruột kết. Sau đó thực hiện chụp X-quang ở các vị trí khác nhau để xem xét niêm mạc của đại tràng. Bệnh nhân cần phải chuẩn bị ruột, tương tự như được sử dụng với nội soi đại tràng truyền thống bằng cách thay đổi chế độ ăn uống và dùng thuốc nhuận tràng.
Xét nghiệm này không sử dụng thuốc an thần cho quy trình và bệnh nhân có thể cảm thấy khó chịu trong hoặc sau khi thử nghiệm với thời gian 20 đến 40 phút. Xét nghiệm này xem xét toàn bộ ruột kết và có thể phát hiện hầu hết các bệnh ung thư và phần lớn các polyp đáng kể, mặc dù các nghiên cứu lâm sàng chính thức chưa được thực hiện. Xét nghiệm có thể là một lựa chọn tốt cho những người không thể hoàn thành nội soi (do tắc nghẽn) hoặc bị chống chỉ định.
Nếu phát hiện một polyp lớn hơn 5mm thì cần phải nội soi để sinh thiết khối này. Cũng như nhiều xét nghiệm tầm soát ung thư đại trực tràng, xét nghiệm này chỉ tốt khi bác sĩ X quang thực hiện và đọc xét nghiệm cũng như chuẩn bị ruột của bệnh nhân. Bởi vì khi đại tràng được nhìn từ bên ngoài, nếu có tàn tích của phân có thể bị nhầm với polyp hoặc che giấu những phát hiện khác. Thử nghiệm này là an toàn, mặc dù thủng ruột vẫn có nguy cơ thấp. Khi được sử dụng để tầm soát ung thư đại trực tràng, nên thực hiện DCBE 5 năm một lần ở người lớn trên 50 tuổi có nguy cơ trung bình.
3. Nguyên tắc sàng lọc ung thư đại trực tràng
Các chuyên gia khuyến cáo những người có nguy cơ trung bình nên bắt đầu tầm soát ở tuổi 45 theo tổ chức ACS và ở tuổi 50 theo tổ chức USMSTF:
- Nội soi đại tràng sigma linh hoạt, thực hiện 5 năm một lần.
- Nội soi đại tràng, được thực hiện 10 năm một lần.
- Thuốc xổ bari đối quang kép, thực hiện 5 năm một lần.
- CT đại tràng (nội soi đại tràng ảo), thực hiện 5 năm một lần.
- Xét nghiệm máu trong phân (FOBT), được thực hiện hàng năm.
- Xét nghiệm hóa miễn dịch trong phân (FIT), được thực hiện hàng năm.
- Xét nghiệm DNA trong phân (sDNA), được thực hiện 3 năm một lần.
Nếu tầm soát ban đầu phát hiện ra polyp hoặc ung thư, bệnh nhân sẽ được lên kế hoạch về tần suất bạn nên xét nghiệm và xét nghiệm nào là tốt. Một số yếu tố nguy cơ và cần phải thực hiện tầm soát định kỳ:
- Tiền sử cá nhân bị polyp tuyến hoặc ung thư đại trực tràng.
- Có bệnh viêm ruột (bệnh Crohn hoặc viêm loét đại tràng).
- Nếu trong gia đình có người bị ung thư đại trực tràng hoặc polyp tuyến, và nếu có thì có bao nhiêu polyp và ở độ tuổi nào. Người thân cấp một là quan trọng nhất trong rủi ro. đánh giá (cha mẹ, anh chị em, con cái). Việc sàng lọc thường bắt đầu 10 năm trước tuổi được chẩn đoán của người thân.
- Nếu gia đình có người đã biết hoặc nghi ngờ có hội chứng di truyền (HNPCC hoặc FAP ).
Khám sàng lọc ung thư đường tiêu hoá là biện pháp khoa học và hiệu quả để phát hiện sớm ung thư đường tiêu hóa (ung thư thực quản, ung thư dạ dày, ung thư đại tràng) và đưa ra phác đồ điều trị tốt. Do đó, bạn hãy khám sức khỏe định kỳ mỗi năm để biết tình trạng sức khỏe của bản thân.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.
Nguồn tham khảo: oncolnk.org