This is an automatically translated article.
Hypertrophic cardiomyopathy, characterized by dyspnea, syncope, chest pain, and palpitations, is the most common cause of sudden cardiac death in athletes or young adults under 35 years of age. While there is currently no treatment that can change the course of the disease, patients are often treated with medications or other interventions.
1. What is hypertrophic cardiomyopathy?
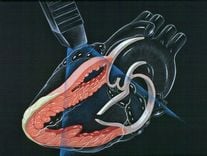
Hypertrophic cardiomyopathy is a heart muscle disorder that reduces the ability of the heart muscle to contract, affecting the conduction process causing arrhythmias. In patients with hypertrophic cardiomyopathy, the abnormal growth of heart muscle fibers causes the wall of the heart to thicken, especially in the left ventricle (the main pumping chamber), the inner cavity of the left ventricle shrinks, the heart does not function properly. can dilate between beats, causing the ventricles to pump less blood to the arteries, from this pathogenic mechanism, causing patients with hypertrophic cardiomyopathy to have symptoms of angina, shortness of breath and can lead to sudden death.
The cause of hypertrophic cardiomyopathy is an abnormality in the gene encoding components of the myocardium and is usually a single gene abnormality. This is an autosomal dominant disease, so if one parent carries the abnormal gene, there is a 50% chance of passing this abnormal gene to their children. If a child carries an abnormal gene inherited from a parent, it is likely that thickening of the heart wall can occur at any age, usually during puberty. In some cases, someone who carries an abnormal gene does not develop the disease, but the severity of the disease is unpredictable, and the disease can progress at any time. Therefore, screening for hypertrophic cardiomyopathy in first-line relatives of patients with hypertrophic cardiomyopathy (parents, children, siblings) is very important.
2. Symptoms of hypertrophic cardiomyopathy
People with hypertrophic cardiomyopathy may experience the following symptoms:
Symptoms of heart failure: Shortness of breath on exertion, paroxysmal dyspnea, dyspnea appearing at night near dawn, fatigue, weakness usually due to decreased ventricular dilatation or increased left ventricular end-diastolic pressure). Chest pain: Severe chest pain, like a heavy stone in the chest, can be seen in both cases of hypertrophic cardiomyopathy with or without obstruction (due to myocardial ischemia). Syncope and fainting: Often associated with exercise or in patients with arrhythmia complications (caused by low cardiac output resulting in decreased cerebral perfusion). Sudden Death: Severe arrhythmias can occur in about 1 to 6% of cases, causing sudden death. Symptoms when examining patients with hypertrophic cardiomyopathy:
Systolic murmur: A murmur is heard along the left border of the sternum at the low side, the sound intensity decreases when the patient clenched his fists or squats, the sound intensity increases. when the patient is standing up, after ventricular extrasystoles, or when the patient is performing the Valsalva maneuver. Signs of a strong peripheral pulse are biphasic, the first phase is fast and strong, the second phase is long. Palpate the beating heart: In two positions, a stronger pre-systolic stroke is often felt. Laboratory investigations:
Electrocardiogram (ECG): Abnormal diabetes in about 90 to 95% of cases, usually left ventricular thickening with increased amplitude of the QRS complex and abnormal ST-segment changes. T. Also common is left anterior bundle branch block and deep Q waves in the posterior leads, inverted T waves, and left atrial thickening. Holter electrocardiogram: It is necessary to wear an electrocardiogram Holter to assess the extent and occurrence of episodes of ventricular tachycardia, because this is a factor to assess the risk of sudden death of patients in hypertrophic cardiomyopathy. . Cardiopulmonary X-ray: Image of an enlarged heart with a large cardiothoracic index. Pulmonary edema due to hypertension in the pulmonary venous system is a sign that can be seen on radiographs. Echocardiography (2D echocardiography, Doppler ultrasound): is the most effective method used to diagnose and monitor the progression of hypertrophic cardiomyopathy as well as to rule out other causes such as aortic stenosis. , stenosis on the aortic valve... 2D echocardiography can assess the degree of enlargement of the heart wall, the anterior movement during systole of the mitral valve, this sign is related to the obstruction of the path. left ventricle and is often associated with premature closure of the aortic valve. Doppler echocardiography allows to evaluate the degree of pressure gradient in the left ventricular outflow tract, tricuspid regurgitation flow, mitral regurgitation flow and pulmonary artery pressure, thereby assessing the progression of hypertrophic cardiomyopathy. grand. Cardiac catheterization: Indicated in cases of surgical preparation or pacemaker placement.
3. Is hypertrophic cardiomyopathy dangerous or not?
Patients with hypertrophic cardiomyopathy are at risk of facing the following dangerous complications:
Arrhythmia: Hypertrophic cardiomyopathy can cause atrial fibrillation, ventricular tachycardia, and ventricular fibrillation. In particular, atrial fibrillation is the cause of increased blood clot formation, leading to heart attack and stroke. Ventricular fibrillation and ventricular tachycardia can cause a heart attack. Myocardial ischemia: The thickened heart muscle causes narrowing of the ventricular cavity, the amount of blood contained in the ventricles decreases, the amount of blood through the coronary arteries decreases, leading to lack of blood to nourish the heart muscle. Mitral regurgitation: The valve that separates the left atrium and the left ventricle is the mitral valve. In the case of thickening of the heart muscle, it will cause the blood space to be reduced, the heart must increase contraction, increase the heart rate to supply enough blood to the body, the blood flows through the heart valves rapidly and rapidly, increasing the pressure. of blood flow to the heart valves, affecting the function as well as causing mitral regurgitation. Heart failure: The thickening of the heart muscle makes the heart less able to pump blood to meet the needs of the body, resulting in heart failure. Sudden Death: Ventricular tachycardia and ventricular fibrillation are common causes of cardiac arrest and sudden death.
4. Can people with hypertrophic cardiomyopathy be cured?
Tại thời điểm này chúng ta chưa có bất kì một biện pháp điều trị nào có thể điều chỉnh được bệnh cơ tim phì đại, hầu hết những biện pháp điều trị hiện nay tập trung xung quanh việc giảm nhẹ triệu chứng của người bệnh, bao gồm cả biện pháp thay đổi lối sống cũng được khuyến cáo trên đối tượng này.
Bệnh nhân không có triệu chứng:
Giảm rượu bia, cafein: Rượu bia và cafein có thể làm tăng nhịp tim và huyết áp, do đó nên giảm hoặc ngừng sử dụng để tránh làm nặng các triệu chứng. Tránh nâng vật nặng và tránh tham gia các môn thể thao với cường độ cao. Hoạt động thể lực: Người bệnh có thể tham gia tất cả môn thể thao nhẹ, cường độ thấp, miễn là không có tính đối kháng. Nếu người bệnh có các bệnh lý khác đi kèm như: Tăng huyết áp , đái tháo đường , rối loạn lipid máu , béo phì , là những bệnh có thể góp phần làm nặng lên bệnh tim mạch, do đó người bệnh cần được điều trị các bệnh đi kèm này theo đúng phác đồ hiện hành. Tái khám đều đặn – Bệnh nhân BCTPĐ nên tái khám theo lịch hẹn để theo dõi triệu chứng và biến chứng của bệnh để có phương pháp điều trị kịp thời. Bệnh nhân có triệu chứng cần thay đổi lối sống kết hợp các biện pháp dùng thuốc, các nhóm thuốc người bệnh có thể được bác sĩ chỉ định:
Nhóm thuốc chẹn bêta giao cảm : Được khuyến cáo điều trị triệu chứng (đau thắt ngực hoặc khó thở) ở bệnh nhân trưởng thành với bệnh cơ tim phì đại có hoặc không có tắc nghẽn, nhưng nên sử dụng cẩn trọng ở bệnh nhân nhịp chậm xoang hoặc rối loạn dẫn truyền nặng. Điều trị Verapamil (bắt đầu bằng liều thấp và tăng dần tới liều 480mg/ngày) được khuyến cáo cho điều trị triệu chứng (đau thắt ngực hoặc khó thở) ở bệnh nhân bệnh cơ tim phì đại có hoặc không có tắc nghẽn không đáp ứng với thuốc chẹn bêta hoặc có tác dụng phụ hoặc có chống chỉ định với thuốc chẹn bêta. Tuy nhiên Verapamil nên được sử dụng cẩn thận ở bệnh nhân với chênh áp cao, suy tim tiến triển hoặc nhịp chậm xoang. Diltiazem : Dùng thay thế Verapamil nếu có chống chỉ định của Verapamil. Tiêm mạch phenylephrine (hoặc chất co mạch thuần túy khác) được khuyến cáo để điều trị tụt huyết áp khác ở bệnh nhân bệnh cơ tim phì đại tắc nghẽn không đáp ứng với truyền dịch. Phối hợp Disopyramide với thuốc chẹn bêta hoặc Verapamil là hợp lý để điều trị triệu chứng (đau thắt ngực hoặc khó thở) ở bệnh nhân bệnh cơ tim phì đại không đáp ứng với chẹn bêta hoặc Verapamil một mình. Thêm lợi tiểu cho bệnh nhân bệnh cơ tim phì đại không tắc nghẽn để kiểm soát triệu chứng khó thở còn tồn tại dù đã sử dụng chẹn bêta hoặc Verapamil. Bệnh nhân có bệnh cơ tim phì đại không tắc nghẽn có suy tim tâm thu với EF≤50% nên được điều trị suy tim EF giảm theo hướng dẫn điều trị nội khoa thực chứng hiện hành cho người lớn, bao gồm nhóm thuốc ức chế men chuyển, ức chế thụ thể, ức chế bêta. Thuốc kháng đông như thuốc đối kháng vitamin K (Warfarin) với INR từ 2-3, được chỉ định ở những bệnh nhân rung nhĩ cơn, dai dẳng hoặc rung nhĩ mãn tính có bệnh cơ tim phì đại. Thuốc chống đông ức chế trực tiếp thrombin (Dabigatran) có thể là một lực chọn khác để giảm nguy cơ huyết khối. Amiodarone và Disopyramide (thuốc kiểm soát tần số thất) được lựa chọn chống loạn nhịp ở bệnh nhân bệnh cơ tim phì đại có rung nhĩ. Sotalol, Dofetilide và Dronedarone có thể được coi là thuốc thay thế các thuốc chống loạn nhịp khác cho bệnh nhân bệnh cơ tim phì đại, đặc biệt là những người có đặt máy ICD Can thiệp ngoại khoa ở người bệnh cơ tim phì đại:
Điều trị can thiệp giảm tắc nghẽn buồng tâm thất trái bằng cách thầy thuốc tiêm chọn lọc cồn tuyệt đối vào nhánh động mạch xuyên vách (xuất phát từ động mạch liên thất trước hoặc có thể từ nhánh khác) để tạo nên sẹo ở cơ tim tại buồng thất trái với mục đích làm giảm độ chênh áp qua buồng tống thất trái, làm giảm triệu chứng và tăng khả năng dung nạp gắng sức. Chỉ định đốt nhánh xuyên vách bằng cồn tuyệt đối:
Bệnh nhân≥ 18 tuổi. Bệnh nhân vẫn còn triệu chứng khó thở ( phân độ NYHA II-IV), đau ngực sau khi điều trị nội khoa tối ưu. Độ chênh áp tối đa qua LVOT lúc nghỉ ≥50 mmHg. Nhánh vách đủ kích cỡ, có thể tiếp cận được và chi phối vùng cơ tim đích. Van hai lá không có tổn thương thực thể nặng và không có các chỉ định phẫu thuật tim khác. Khi bệnh nhân có cả hai chỉ định đốt nhánh xuyên vách bằng cồn tuyệt đối hoặc phẫu thuật cắt vách liên thất: Chọn phương pháp đốt nhánh vách bằng cồn tuyệt đối nếu có chống chỉ định phẫu thuật tim hoặc trong trường hợp bệnh nhân yêu cầu. Phẫu thuật cắt vách tim :
Được thực hiện trong các trung tâm có kinh nghiệm có thể có ích và được xem xét đầu tiên cho phần lớn bệnh nhân Bệnh cơ tim giãn có triệu chứng do đề kháng thuốc nặng và tắc nghẽn LVOT. Không nên tiến hành phương pháp này cho người trưởng thành bệnh cơ tim phì đại không triệu chứng với người có triệu chứng kiểm soát được. Điều trị bằng máy phá rung dự phòng đột tử:
Loạn nhịp thất biểu hiện lâm sàng đa dạng ở bệnh nhân bệnh cơ tim phì đại như hồi hộp choáng váng, ngất nặng dẫn đến đột tử. Nhịp nhanh thất không kéo dài gặp ở những bệnh nhân dưới 30 tuổi có nguy cơ biến cố loạn nhịp gây tử vong về lâu dài. Tuy nhiên nhiều bệnh nhân bệnh cơ tim phì đại đột tử mà không ghi nhận nhịp nhanh thất không kéo dài trước đó, do vậy, nhịp nhanh thất không kéo dài chỉ là một trong số các yếu tố gợi ý bệnh cơ tim phì đại. Trong đánh giá loạn nhịp thất, điều quan trọng nhất là chọn lọc những bệnh nhân nguy cơ có lợi từ việc cấy máy phá rung tim (ICD) cho phòng ngừa nguyên phát (gồm các yếu tố: tuổi, tiền căn đột tử gia đình, bề dày thành tim, ngất, đường kính nhĩ trái, nhịp nhanh thất không kéo dài, nhịp nhanh thất kéo dài) đánh giá nguy cơ bệnh nhân trong 5 năm chia bệnh nhân vào 3 nhóm nguy cơ thấp, nguy cơ trung bình, nguy cơ cao. Chỉ định ICD cho phòng ngừa nguyên phát từ nguy cơ trung bình trở lên. Đặt máy tạo nhịp:
Máy tạo nhịp vĩnh viễn có thể được xem xét cho bệnh nhân cơ tim giãn tắc nghẽn có triệu chứng kháng trị với điều trị nội khoa mà không đủ tiêu chuẩn để điều trị giảm bề dày vách tim. Phẫu thuật thay tim
Bệnh nhân với suy tim tiến triển (giai đoạn cuối) và Bệnh cơ tim phì đại không tắc nghẽn không phù hợp với điều trị can thiệp nào khác, với EF≤ 50% (hoặc có lúc EF bảo tồn) nên được xem xét thay tim. Trẻ em với Bệnh cơ tim giãn có triệu chứng với sinh lý hạn chế đổ đầy không đáp ứng hoặc không thích hợp với biện pháp can thiệp điều trị nào khác nên được xem xét việc thay tim. Hy vọng những thông tin trên đây sẽ giúp người đọc hiểu rõ hơn về bệnh cơ tim phì đại. Ngày nay hiện chưa có phương pháp điều trị nào có thể thay đổi tiến trình của bệnh, bệnh nhân thường được chỉ định điều trị bằng thuốc hoặc can thiệp ngoại khoa giúp giảm triệu chứng, vì vậy người bệnh cơ tim phì đại cần khám tim mạch định kỳ để có phương hướng điều trị sớm.
Please dial HOTLINE for more information or register for an appointment HERE. Download MyVinmec app to make appointments faster and to manage your bookings easily.