Tâm phế cấp tính bao hàm tất cả các trường hợp suy tim phải cấp tính do tăng đột ngột sức cản mạch phổi cấp. Tắc động mạch phổi là hiện tượng tắc ít nhất một động mạch phổi hoặc nhánh động mạch phổi, thường do huyết khối từ tĩnh mạch sâu di chuyển lên. Đây là một bệnh khá thường gặp tuy nhiên khó chẩn đoán vì dễ nhầm với các bệnh khác. Bài viết dưới đây làm rõ hơn triệu chứng, cách chẩn đoán và xử trí của tâm phế cấp tính và tắc động mạch phổi.
1. Triệu chứng, cách chẩn đoán tâm phế cấp tính
1.1. Triệu chứng khởi phát
Bệnh nhân mắc bệnh tâm phế cấp tính thường có chung các triệu chứng như:
- Đột ngột có cảm giác đau nhói ở ngực, không thể thở được như bình thường.
- Xuất hiện những cơn đau thắt ngực vùng trước xương ức ở các mức độ khác nhau do suy mạch vành cơ năng. Cơn đau thắt ngực lan lên vai, ra hai tay và đôi khi lan xuống vùng bụng và khám bệnh nhân có phản ứng thành bụng.
- Bệnh nhân khó thở nhanh nông, ho khạc ra bọt màu hồng.
- Có cảm giác sợ hãi kinh hoàng mỗi khi cơn đau xuất hiện.
- Sau một cơn tăng huyết áp ngắn, huyết áp tâm thu sẽ giảm xuống, huyết áp có thể kẹt và trong các thể nặng. Khi đó, người bệnh có thể rơi vào tình trạng trụy mạch, tím tái và sốc.
Tình trạng này xuất hiện rất sớm và suy tim phải càng nặng nếu như cục tắc càng lớn.
1.2. Chẩn đoán tâm phế cấp
1.2.1. Khám lâm sàng
Nhịp nhanh là triệu chứng luôn luôn có, thông thường là nhịp nhanh xoang nhưng loạn nhịp hoàn toàn thoáng qua không phải là hiếm.
Bác sĩ có thể khám thấy dấu hiệu Harzer, nghe tim có tiếng ngựa phi tiền tâm thu thất phải. Tiếng tim thứ hai nghe ở ổ van động mạch phổi có cường độ mạnh hoặc có thể đanh. Ngoài ra có thể nghe được tiếng cọ của màng ngoài tim thoáng qua. Tiếng thổi tâm thu do hở van ba lá cơ năng cũng không phải ngoại lệ.
Các dấu hiệu ngoại biên của tim phải cũng thường gặp: tĩnh mạch cổ nổi, đôi khi đập mạnh. Gan to và đau, dấu hiệu phản hồi gan tĩnh mạch cổ dương tính, đôi khi hiếm hơn, bác sĩ sẽ cảm nhận thấy vùng gan đập theo nhịp tim. Áp lực tĩnh mạch trung tâm thường tăng cao trên 20cm nước.
Phổi và màng phổi nói chung không thể hiện dấu hiệu gì đặc biệt. Nhưng khi thăm khám có thể nghe thấy rale ở phổi rải rác hay khu trú phản ánh tình trạng phù phổi.
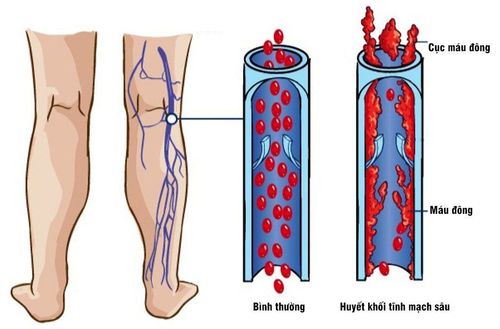
Việc tìm kiếm và phát hiện dấu hiệu viêm tắc tĩnh mạch ngoại biên đặc biệt là chi dưới là rất quan trọng. Các dấu hiệu viêm tắc tĩnh mạch nói chung là rất kín đáo đòi hỏi phải thăm khám rất tỉ mỉ mới có thể phát hiện được: khu vực viêm tắc có nhiệt độ cao hơn bình thường, sờ có cảm giác nóng khu trú, các tĩnh mạch nông giãn, giảm khả năng đung đưa của cẳng chân, phù trước mắt cá chân, cảm giác đau khi gấp mạnh bàn chân vào cẳng chân (dấu hiệu Homans).
Thông thường người ta nhận thấy, viêm tắc tĩnh mạch biểu hiện hoàn toàn tiềm tàng và thầm lặng, không có dấu hiệu khu trú và việc phát hiện ra nó khi tiến hành các xét nghiệm như thăm dò hệ thống tĩnh mạch chi dưới bằng Doppler ở những bệnh nhân này.
1.2.2. Chụp X – quang
Trong 2 hay 3 ngày đầu tiên, hình ảnh X quang phổi thông thường không có gì đặc biệt. Tuy nhiên, bác sĩ có thể thấy hình ảnh cung nhĩ phải giãn, động mạch phổi nổi.
Trong trường hợp cục tắc lớn người ta có thể thấy hình ảnh nhánh động mạch phổi giãn to sau đó đoạn dưới thu nhỏ hoặc không nhìn rõ đột ngột như bị cắt cụt.
Một số trường hợp khác có thể thấy hình ảnh quá sáng của nhu mô phổi thấy dấu hiệu không có tuần hoàn tại khu vực này. Đôi khi, trên phim X quang có hình ảnh không đồng đều do phù phổi.
1.2.3. Điện tim
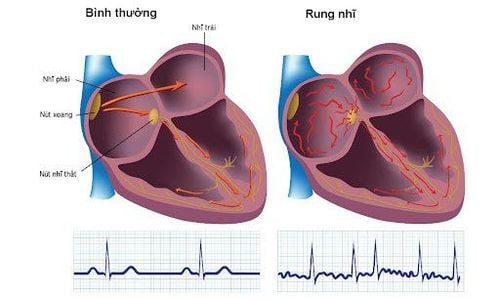
Nhịp xoang nhanh là dấu hiệu thường gặp. Tuy nhiên, rung nhĩ hay flutter nhĩ không phải là dấu hiệu hiếm gặp nhất là khi tắc mạch phổi gây ảnh hưởng đến tim.
Các dấu hiệu phì đại nhĩ phải (hình ảnh P phế) trên thực tế gặp không nhiều. Ngược lại, các phức bộ thất biến đổi khá đa dạng.
- Ở các chuyển đạo ngoại biên, tim quay theo chiều kim đồng hồ tạo nên hình ảnh S1Q3 mà hình ảnh này đã được MarGin và White mô tả, sóng Q3 sâu nhưng mảnh, không chát đậm, ngược lại với hình ảnh sóng Q3 cửa cơ tim bị hoại tử. Về nguyên tắc, ở aVF sẽ không có sóng Q nhưng quy tắc này thực sự có nhiều ngoại lệ. Hình ảnh S1Q3 này sẽ càng có giá trị nếu như ở các điện tâm đồ trước đó không có hình ảnh này. Trục điện tin thông thường chuyển phải. Sóng T thường thấy âm ở D3, dương hay hai pha ở D2.
- Ở các chuyển đạo trước tim, thiếu máu dưới nội tâm mạc khu vực trước vách tim là dấu hiệu thường gặp, biểu hiện bằng sóng T âm, nhọn, đối xứng ở V2, V3 và aVF. Ban đầu có thể đi kèm với sự chênh lệch của đoạn St thể hiện sự thiếu máu tổn thương tạm thời. Dấu hiệu này nói chung chỉ mất đi sau nhiều tuần lễ. Tồn tại hằng định của sóng T dương ở chuyển đạo V1 là dấu hiệu chính cho phép phân biệt với nhồi áu cơ tim trước vách.
- Block nhánh phải không hoàn toàn thông thường hiếm gặp hơn vì dấu hiệu điện tâm đồ này xuất hiện rất sớm và thoáng qua. Hiếm gặp hơn nữa là block nhánh phải hoàn toàn, tuy nhiên dấu hiệu này lại thể hiện tiên lượng rất xấu đối với bệnh nhân.
- Sự kết hợp nhiều dấu hiệu điện tâm đồ bất thường nói trên là đặc trưng của tắc mạch phổi. Khi chúng xuất hiện riêng lẻ thị việc đánh giá trở nên dè dặt hơn. Để phân tích một cách đúng mực, cần phải so sánh nhiều điện tâm đồ trong nhiều khoảng khác nhau để rút ra nhận định.
1.3. Tiến triển và tiên lượng
Tiến triển trước mắt của tâm phế cấp tính nói chung là khó dự đoán. Tuy nhiên, sự xuất hiện tâm phế cấp rõ ràng sẽ làm tồi đi rất nhiều tiên lượng của tắc mạch phổi.
Đôi khi bất ngờ bệnh tiến triển theo một chiều hướng rất xấu. Bệnh nhân đi vào tình trạng trụy mạch nặng và sốc, tím tái nhiều, suy hô hấp nặng, suy tim phải biểu hiện rõ, block nhánh phải hoàn toàn, các dấu hiệu thiếu máu cơ tim lan rộng. Tuổi cao là một yếu tố tiên lượng xấu.
Trong các trường hợp tiến triển tốt, đau ngực, khó thở và biểu hiện sợ hãi sẽ dần dần mất đi. Tuy nhiên, các triệu chứng này sẽ còn tồn tại và thuyên giảm sau 24 đến 36 giờ. Người bệnh có thể kèm theo các triệu chứng: khạc đờm màu gỉ sắt, đặc, có mùi tỏi hay chỉ ho khạc ra đơn thuần chất nhầy lẫn tia máu. Nhiệt độ tăng 38 đến 38,5 độ vào ngày thứ 2. Các dấu hiệu tim mạch giảm đi dần dần. Phổi có thể hình thành ổ nhồi máu, thể hiện bằng dấu hiệu đông đặc phổi hoặc viêm phế quản – phế nang.
Xuất hiện dịch màng phổi do phản ứng màng phổi là một triệu chứng rất thường gặp. Nói chung số lượng dịch thường ít. Dịch màu vàng chanh hay có màu hồng, có nhiều albumin, phản ứng Rivalta dương tính.
Tiến triển về sau thông thường là thuận lợi. Ổ nhồi máu phổi sẽ biến mất sau vài tuần lễ. Bội nhiễm hay áp xe ổ nhồi máu thường là ít gặp. Một số trường hợp nhồi máu phổi tái phát nhiều lần trong một thời gian dài mặc dù đã sử dụng thuốc chống đông một cách có hiệu quả. Những trường hợp này đưa đến một tiên lượng rất xấu, đó là tâm phế mạn sau nhồi máu phổi.
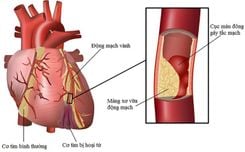
2. Triệu chứng, cách chẩn đoán tắc động mạch phổi (thuyên tắc phổi)
2.1. Triệu chứng tắc động mạch phổi
Biểu hiện của tắc động mạch phổi có thể thay đổi từ suy sụp huyết động đột ngột đến khó thở tiến triển dần dần. (Tình trạng tim phổi kém trước đó của bệnh nhân là một yếu tố quan trọng dẫn đến suy sụp huyết động.) Hầu hết bệnh nhân tắc động mạch phổi không có triệu chứng rõ ràng khi xuất hiện. Ngược lại, bệnh nhân DVT có triệu chứng thường bị tắc động mạch phổi được xác nhận trên các nghiên cứu chẩn đoán khi không có triệu chứng ở phổi. Bệnh hồng cầu hình liềm thường gây khó khăn trong chẩn đoán liên quan đến thuyên tắc phổi. Nhiễm trùng ngực thường là triệu chứng xuất hiện.
Bệnh nhân thuyên tắc phổi có thể có các triệu chứng không điển hình. Trong những trường hợp như vậy, nghi ngờ rõ ràng về tắc động mạch phổi dựa trên sự hiện diện của các yếu tố nguy cơ có thể dẫn đến việc xem xét thuyên tắc phổi trong chẩn đoán phân biệt. Các triệu chứng này bao gồm:
- Co giật
- Ngất
- Đau bụng
- Nhịp tim nhanh (> 100 lần/phút)
- Sốt trên 37,8 độ
- Ho có đờm
- Thở khò khè
- Phù chi dưới
- Giảm mức độ ý thức
- Khởi phát mới của rung tâm nhĩ
- Đau mạn sườn
- Mê sảng (ở bệnh nhân cao tuổi)
2.2. Chẩn đoán
Để đánh giá ban đầu bệnh tắc động mạch phổi cần đo oxy xung và chụp X quang phổi. Đo điện tâm đồ, khí máu động mạch (ABG) hoặc cả hai có thể giúp loại trừ các chẩn đoán khác (ví dụ, nhồi máu cơ tim cấp tính ).
2.2.1. Chụp X quang ngực
Kỹ thuật này thường là không đặc hiệu nhưng có thể hiển thị xẹp phổi, thâm nhiễm khu trú, một hemidiaphragm nâng lên, hoặc tràn dịch màng phổi. Các phát hiện cổ điển về sự mất khu trú của các dấu mạch (dấu hiệu Westermark), mật độ ngoại vi, hình nêm phát sinh từ màng phổi (bướu Hampton), hoặc sự mở rộng của động mạch phổi đi xuống bên phải là gợi ý nhưng không phổ biến (tức là không nhạy cảm) và có mức độ thấp tính cụ thể. Phương pháp này cũng có thể giúp loại trừ viêm phổi. Nhồi máu phổi do tắc động mạch phổi có thể bị nhầm với viêm phổi.
2.2.2. Kỹ thuật đo oxy
Phương pháp này cung cấp một cách nhanh chóng để đánh giá oxy hóa; giảm oxy máu là một dấu hiệu của PE và nó cần được đánh giá thêm. Xét nghiệm khí máu nên được đặc biệt xem xét đối với những bệnh nhân khó thở hoặc thở nhanh không bị giảm oxy máu được phát hiện bằng phương pháp đo oxy xung.
Đo khí máu động mạch hoặc tĩnh mạch có thể cho thấy sự chênh lệch oxy trong phế nang với oxy động mạch (Aa) tăng lên (đôi khi được gọi là gradient Aa) hoặc giảm CO2 máu. Cả hai thử nghiệm này đều có độ nhạy vừa phải đối với PE, nhưng không phải là đặc hiệu. Xét nghiệm khí máu nên được đặc biệt xem xét đối với những bệnh nhân khó thở hoặc thở nhanh không bị giảm oxy máu được phát hiện bằng phương pháp đo oxy xung. Độ bão hòa oxy có thể bình thường do gánh nặng cục máu đông nhỏ, hoặc do tăng thông khí bù trừ; pCO2 rất thấp được phát hiện bằng phép đo ABG có thể xác nhận tình trạng tăng thông khí.
2.2.3. Điện tâm đồ
Kỹ thuật này thường cho thấy nhịp tim nhanh và các bất thường sóng ST-T khác nhau, không đặc hiệu cho tắc động mạch phổi. S1Q3T3 hoặc một khối nhánh phải mới có thể cho thấy ảnh hưởng của sự gia tăng đột ngột kích thước RV ảnh hưởng đến các đường dẫn RV; những phát hiện này có độ đặc hiệu vừa phải nhưng không nhạy cảm, chỉ xảy ra ở khoảng 5% bệnh nhân, mặc dù những phát hiện này xảy ra ở một tỷ lệ cao hơn ở bệnh nhân bị PE nặng. Có thể có độ lệch trục phải (R > S trong V1) và P-pulmonale. Đảo ngược sóng T trong đạo trình V1 đến V4 cũng xảy ra.

2.2.4. Chụp mạch CT
Đây là kỹ thuật hình ảnh ưu tiên để chẩn đoán tắc động mạch phổi cấp tính. Kết quả chụp mạch CT nhanh chóng, chính xác và có độ nhạy cao và cụ thể. Phương pháp này cũng có thể cung cấp thêm thông tin về bệnh lý phổi khác (ví dụ, chứng minh viêm phổi chứ không phải PE như một nguyên nhân gây ra tình trạng thiếu oxy hoặc đau ngực do màng phổi) cũng như mức độ nghiêm trọng của PE (ví dụ như kích thước của tâm thất phải hoặc trào ngược vào tĩnh mạch gan).
Mặc dù các bản chụp chất lượng kém do tạo tác chuyển động hoặc tia cản quang kém có thể hạn chế độ nhạy của quá trình khám. Nhưng những cải tiến trong công nghệ CT đã rút ngắn thời gian thu nhận xuống dưới 2 giây, cung cấp hình ảnh tương đối không có chuyển động ở những bệnh nhân khó thở. Thời gian quét nhanh cho phép sử dụng lượng chất cản quang có i-ốt nhỏ hơn, giúp giảm nguy cơ chấn thương thận cấp tính.
Độ nhạy của chụp CT mạch là cao nhất đối với tắc động mạch phổi ở động mạch phổi chính và các mạch thùy và đoạn. Độ nhạy của chụp CT mạch thấp nhất đối với thuyên tắc mạch ở các mạch nhánh (khoảng 30% tổng số thuyên tắc phổi). Tuy nhiên, độ nhạy và độ đặc hiệu của chụp CT mạch đã được cải thiện khi công nghệ ngày càng phát triển.
2.2.5. Chụp cắt lớp thông khí / tưới máu (V / Q)
Chụp cắt lớp thông khí / tưới máu (V / Q) trong tắc động mạch phổi giúp phát hiện những vùng phổi được thông khí nhưng không được tưới máu. Quét V / Q mất nhiều thời gian hơn chụp mạch CT và ít đặc hiệu hơn.
Tuy nhiên, khi các kết quả chụp X-quang ngực bình thường hoặc gần bình thường và không có bệnh phổi tiềm ẩn đáng kể nào thì đó là một xét nghiệm có độ nhạy cao. Chụp V / Q đặc biệt hữu ích khi suy thận loại trừ việc sử dụng chất cản quang được yêu cầu khác cho chụp CT mạch.
Ở một số bệnh viện, việc quét V / Q có thể được thực hiện bằng một máy di động cung cấp 3 góc nhìn về thông khí và tưới máu, rất hữu ích khi bệnh nhân quá ốm, không thể di chuyển được. Các khiếm khuyết về tưới máu có thể xảy ra trong nhiều tình trạng phổi khác (ví dụ, COPD, xơ phổi, viêm phổi, tràn dịch màng phổi ). Các khiếm khuyết về tưới máu không phù hợp có thể bắt chước PE có thể xảy ra trong viêm mạch phổi, bệnh tắc tĩnh mạch phổi và bệnh sarcoidosis.
2.2.6. Siêu âm hai mặt
Phương pháp này là một kỹ thuật an toàn, không xâm lấn, di động để phát hiện huyết khối ở chân hoặc cánh tay. Một cục máu đông có thể được phát hiện bằng cách cho thấy khả năng nén của tĩnh mạch kém hoặc bằng cách cho thấy dòng chảy giảm bằng siêu âm Doppler.
Xét nghiệm có độ nhạy > 95% và độ đặc hiệu > 95% đối với huyết khối. Việc xác nhận DVT ở bắp chân hoặc tĩnh mạch chậu có thể khó hơn nhưng nhìn chung có thể hoàn thành. Kỹ thuật viên siêu âm phải luôn cố gắng hình ảnh bên dưới tĩnh mạch popliteal vào phần tam giác của nó.
Không có huyết khối trong tĩnh mạch chân không loại trừ khả năng huyết khối từ các nguồn khác, chẳng hạn như chi trên, nhưng bệnh nhân nghi ngờ DVT và kết quả âm tính trên siêu âm Doppler duplex có > 95% tỷ lệ sống sót không có biến cố, vì huyết khối từ các nguồn khác ít phổ biến hơn nhiều.
2.2.7. Siêu âm tim
Siêu âm tim có thể cho thấy một cục máu đông trong tâm nhĩ phải hoặc tâm thất, nhưng siêu âm tim thường được sử dụng nhất để phân tầng nguy cơ trong PE cấp tính. Sự hiện diện của giãn thất phải và giảm vận động có thể cho thấy sự cần thiết phải điều trị tích cực hơn.
2.2.8. Chụp động mạch phổi
Chụp động mạch phổi hiện nay hiếm khi cần thiết để chẩn đoán PE cấp vì chụp mạch CT không xâm lấn có độ nhạy và độ đặc hiệu tương tự. Tuy nhiên, ở những bệnh nhân đang sử dụng liệu pháp tiêu huyết khối dựa trên catheter, chụp động mạch phổi rất hữu ích để đánh giá vị trí đặt catheter và có thể được sử dụng như một phương tiện nhanh chóng để xác định sự thành công của thủ thuật khi catheter được rút ra.
Chụp động mạch phổi cũng vẫn được sử dụng cùng với đặt ống thông tim phải để đánh giá xem bệnh nhân bị tăng huyết áp động mạch phổi mãn tính có phải là ứng cử viên cho phẫu thuật cắt nội mạc phổi hay không.
2.3. Tiên lượng
Ước tính khoảng 10% bệnh nhân tắc động mạch phổi tử vong trong vài giờ đầu tiên sau khi xuất hiện. Hầu hết bệnh nhân tử vong do PE cấp tính không bao giờ được chẩn đoán trước khi chết. Trên thực tế, PE không được nghi ngờ ở hầu hết những bệnh nhân này. Các triển vọng tốt nhất để giảm tỷ lệ tử vong liên quan đến
- Cải thiện tần suất chẩn đoán (ví dụ, bằng cách đưa PE vào chẩn đoán phân biệt khi bệnh nhân có các triệu chứng hoặc dấu hiệu không đặc hiệu nhưng tương thích)
- Cải thiện sự nhanh chóng của chẩn đoán
- Cải thiện phân tầng rủi ro
- Cải thiện sự nhanh chóng của việc bắt đầu điều trị chống đông máu
- Cung cấp các biện pháp dự phòng thích hợp ở những bệnh nhân có nguy cơ
Mức D-dimer rất cao dường như dự đoán một kết quả kém.
Bệnh nhân mắc bệnh huyết khối tắc mạch mãn tính chiếm một phần nhỏ, nhưng quan trọng trong số bệnh nhân PE sống sót. Điều trị chống đông máu làm giảm tỷ lệ tái phát PE xuống khoảng 5%, và một số nghiên cứu đã phát hiện ra thuốc chống đông máu làm giảm tỷ lệ tái phát thậm chí thấp hơn.

2.4. Điều trị
2.4.1. Chống đau và an thần
Có thể sử dụng tất cả các thuốc an thần làm dịu cơn đau, chống sợ hãi, lo âu cho người bệnh trừ Morphin vì thuốc có thể gây ức chế hô hấp.
2.4.2. Bảo đảm thông khí
Thở oxy qua sonde từ 6 – 8 lít/phút.
2.4.3. Điều trị chống đông
Các lựa chọn kháng đông ban đầu cho PE cấp tính bao gồm
- Heparin không phân đoạn tiêm tĩnh mạch
- Heparin trọng lượng phân tử thấp tiêm dưới da
- Ficaparinux dưới da
- Thuốc ức chế yếu tố Xa ( apixaban và rivaroxaban )
- Argatroban tiêm tĩnh mạch cho bệnh nhân giảm tiểu cầu do heparin
Heparin không phân đoạn tiêm tĩnh mạch có thời gian bán hủy ngắn (hữu ích khi khả năng xuất huyết cao hơn bình thường) và có thể hồi phục khi dùng protamine . Một bolus ban đầu là không phân đoạn heparin được đưa ra, tiếp theo là một sự pha trộn của heparin liều bằng giao thức để đạt được một PTT kích hoạt 1,5-2,5 lần so với kiểm soát bình thường. Do đó, không phân đoạn heparin đòi hỏi nhập viện liên tục để quản lý. Hơn nữa, dược động học của không phân đoạn heparin tương đối không thể đoán trước được, dẫn đến thường xuyên xảy ra các giai đoạn kháng đông quá mức và kháng đông dưới mức và cần phải điều chỉnh liều thường xuyên. Dù vậy, nhiều bác sĩ lâm sàng thích chế độ điều trị heparin không phân đoạn IV này , đặc biệt khi điều trị tiêu huyết khối được đưa ra hoặc dự tính hoặc khi bệnh nhân có nguy cơ chảy máu vì nếu xảy ra chảy máu, thời gian bán hủy ngắn có nghĩa là thuốc kháng đông sẽ nhanh chóng bị đảo ngược sau khi ngừng truyền.
Ở bệnh nhân suy thận, cần giảm liều, và việc xác minh liều lượng thích hợp sau đó nên được thực hiện bằng cách kiểm tra nồng độ yếu tố Xa trong huyết thanh (mục tiêu: 0,5 đến 1,2 IU / mL đo ở 3 đến 4 giờ sau liều thứ 4). Heparin trọng lượng phân tử thấp thường chống chỉ định ở bệnh nhân suy thận nặng (độ thanh thải creatinin <30mL/phút). Heparin trọng lượng phân tử thấp có thể đảo ngược một phần với protamine.
Fondaparinux là một chất đối kháng yếu tố Xa được tiêm dưới da. Nó có thể được sử dụng trong DVT cấp tính và PE cấp tính thay vì heparin hoặc heparin trọng lượng phân tử thấp . Nó cũng đã được chứng minh là ngăn ngừa sự tái phát ở những bệnh nhân bị huyết khối tĩnh mạch nông. Kết quả dường như tương tự như heparin toàn phần heparin . Ưu điểm là dùng liều cố định một lần hoặc hai lần một ngày, không cần theo dõi mức độ chống đông và giảm nguy cơ giảm tiểu cầu. Liều (tính bằng mg / kg x 1 lần / ngày) là 5 mg cho bệnh nhân <50 kg, 7,5 mg cho bệnh nhân 50-100 kg và 10 mg cho bệnh nhân> 100kg. Fondaparinux giảm 50% liều nếu độ thanh thải creatinin từ 30 đến 50 mL / phút (0,5 - 0,83 mL / giây). Thuốc được chống chỉ định nếu độ thanh thải creatinin <30mL/phút.
2.4.4. Duy trì chống đông máu
Kháng đông duy trì được chỉ định để giảm nguy cơ mở rộng hoặc thuyên tắc cục máu đông và giảm nguy cơ hình thành cục máu đông mới. Lựa chọn thuốc để duy trì chống đông máu bao gồm
- Thuốc đối kháng vitamin K đường uống ( warfarin ở Mỹ)
- Thuốc ức chế yếu tố Xa uống ( apixaban , rivaroxaban , edoxaban )
- Thuốc ức chế thrombin trực tiếp đường uống (dabigatran)
- Hiếm khi dùng heparin trọng lượng phân tử thấp tiêm dưới da
Warfarin là một lựa chọn chống đông máu đường uống dài hạn hiệu quả đã được sử dụng trong nhiều thập kỷ, nhưng nó rất bất tiện vì một số lý do. Ở hầu hết bệnh nhân, warfarin được bắt đầu cùng ngày với liệu pháp heparin (hoặc fondaparinux ) được sử dụng để chống đông máu ban đầu. Liệu pháp heparin (hoặc fondaparinux ) nên được kết hợp vớiliệu pháp warfarin trong tối thiểu 5 ngày và cho đến khi INR nằm trong phạm vi điều trị (2,0 đến 3,0) trong ít nhất 24 giờ.
Nhược điểm chính của warfarin là cần theo dõi INR định kỳ, thường xuyên điều chỉnh liều và tương tác thuốc. Các bác sĩ kê đơn warfarin nên cảnh giác với các tương tác thuốc; ở một bệnh nhân đang dùng warfarin , hầu như bất kỳ loại thuốc mới nào cũng phải được kiểm tra.
Chảy máu là biến chứng thường gặp nhất khi điều trị bằng warfarin ; bệnh nhân > 65 tuổi và những người có bệnh đi kèm (đặc biệt là bệnh tiểu đường, nhồi máu cơ tim gần đây, hematocrit < 30%, hoặc creatinine > 1,5 mg / dL [ > 133 micromol / L]) và tiền sử đột quỵ hoặc xuất huyết tiêu hóa dường như có nguy cơ cao nhất . Chảy máu có thể được hồi phục bằng vitamin K 2,5 đến 10 mg IV hoặc uống và trong trường hợp khẩn cấp, với huyết tương tươi đông lạnh hoặc công thức cô đặc mới (cô đặc phức hợp prothrombin) có chứa yếu tố II (prothrombin), yếu tố VII, yếu tố IX, yếu tố X, protein C và protein S. Vitamin K có thể gây đỏ bừng, đau cục bộ và hiếm khi gây sốc phản vệ.
2.4.5. Điều trị bằng các thuốc tăng cơ
Tình trạng sốc tim xảy ra trên 50% trường hợp bị tắc động mạch phổi. Các phương pháp điều trị bao gồm hỗ trợ thông khí, nếu thiếu oxy dai dẳng và kéo dài, các thuốc làm tăng cường khả năng co cơ tim, điều trị huyết khối hoặc phẫu thuật lấy cục máu đông trong trường hợp thất bại hay chống chỉ định sử dụng các thuốc tiêu sợi huyết. Điều trị bằng các thuốc tăng co cơ sẽ tùy theo cung lượng tim và áp lực động mạch phổi đo được bằng catheter Swan – Ganz.
Bác sĩ sẽ cho chỉ định sử dụng bơm tiêm điện truyền tĩnh mạch liên tục với liều từ 2,5 – 15 mcg/kg/phút. Adrenaline ( 0,01 – 0,05 mcg/kg/phút) hay Dopamin với liều từ 2,5 – 15 mcg/kg/phút cũng có thể làm tăng cung lượng tim do tác dụng làm tăng cơ tim và giãn mạch.
2.4.6. Tiêu huyết khối toàn thân
Liệu pháp làm tan huyết khối toàn thân với alteplase (chất kích hoạt plasminogen mô [tPA]) cung cấp một phương pháp không xâm lấn để khôi phục nhanh chóng lưu lượng máu ở phổi, nhưng việc sử dụng còn gây tranh cãi vì lợi ích lâu dài không vượt quá nguy cơ xuất huyết rõ ràng. Dù vậy, hầu hết các chuyên gia đều đồng ý rằng liệu pháp tiêu huyết khối toàn thân nên được áp dụng cho những bệnh nhân bị tổn thương huyết động, đặc biệt là khi bệnh nặng. Mặc dù không có thử nghiệm ngẫu nhiên tiền cứu đơn lẻ nào về liệu pháp tiêu huyết khối toàn thân cho thấy khả năng sống sót được cải thiện ở những bệnh nhân có PE dưới mức độ nặng, một số chuyên gia khuyên dùng thuốc tiêu huyết khối, đặc biệt khi bệnh nhân cũng có nhiều hoặc lớn cục máu đông, rối loạn chức năng RV rất nặng, nhịp tim nhanh rõ rệt, giảm oxy máu đáng kể và các phát hiện đồng thời khác chẳng hạn như cục máu đông còn sót lại ở chân, giá trị troponin dương tính và / hoặc giá trị BNP tăng cao. Những người khác chỉ dự trữ liệu pháp làm tan huyết khối cho những bệnh nhân bị PE nặng (nguy cơ cao). Streptokinase và urokinase nói chung không còn được sử dụng.
Chống chỉ định tuyệt đối với thuốc làm tan huyết khối bao gồm
- Trước đột quỵ xuất huyết
- Đột quỵ do thiếu máu cục bộ trong vòng 1 năm
- Đang hoạt động chảy máu bên ngoài hoặc bên trong từ bất kỳ nguồn nào
- Chấn thương nội sọ hoặc phẫu thuật trong vòng 2 tháng
- Khối u nội sọ
- Một số cuộc phẫu thuật trong vài ngày trước đó
Chống chỉ định tương đối bao gồm
- Phẫu thuật gần đây (≤ 10 ngày)
- Xuất huyết tạng (như trong suy gan)
- Thai kỳ
- Các vết thủng gần đây của các tĩnh mạch lớn không thể nén được (ví dụ: tĩnh mạch dưới da hoặc tĩnh mạch hình jugular trong)
- Đặt ống thông động mạch đùi gần đây (ví dụ, ≤ 10 ngày)
- Bệnh loét dạ dày hoặc các tình trạng khác làm tăng nguy cơ chảy máu
- Tăng huyết áp nặng (huyết áp tâm thu> 180 mm Hg hoặc huyết áp tâm trương> 110 mm Hg)
- Chấn thương đầu do ngất do PE, ngay cả khi CT não bình thường
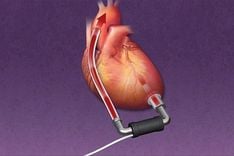
2.4.7. Điều trị ngoại khoa
Chỉ dành riêng cho những bệnh nhân PE bị hạ huyết áp mặc dù có các biện pháp hỗ trợ (huyết áp tâm thu dai dẳng ≤ 90 mmHg sau khi điều trị bằng dịch và oxy hoặc nếu cần điều trị bằng thuốc vận mạch) hoặc đang trên bờ vực của tim hoặc ngừng hô hấp. Phẫu thuật cắt nổi nên được xem xét nếu chống chỉ định sử dụng thuốc tiêu huyết khối; trong những trường hợp như vậy, phẫu thuật cắt nổi xoáy hướng qua ống thông cũng có thể được xem xét và, tùy thuộc vào nguồn lực địa phương và chuyên môn, được thử trước khi phẫu thuật cắt dập nổi. Cắt cổ bằng phẫu thuật dường như làm tăng khả năng sống sót ở những bệnh nhân có PE nặng nhưng không được phổ biến rộng rãi.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.