Trẻ sơ sinh cân nặng thấp là những trẻ có cân nặng lúc đẻ dưới 2500g mà không phụ thuộc vào tuổi thai. Phân loại trẻ đẻ thấp cân chia thành 3 nhóm: Trẻ sinh non; Trẻ chậm phát triển trong tử cung; Trẻ sinh non kết hợp với chậm phát triển trong tử cung.
1. Định nghĩa và phân loại trẻ sơ sinh
Trẻ đẻ đủ tháng: Là những trẻ có tuổi thai từ 37 - 42 tuần
Trẻ sơ sinh non tháng (trẻ đẻ non): Là những trẻ đẻ trước thời hạn, có tuổi thai dưới 37 tuần.
Trẻ đẻ ra dưới 22 tuần gọi là sảy thai.
Trẻ đẻ già tháng: Là những trẻ có tuổi thai trên 42 tuần
Trẻ đẻ thấp cân (cân nặng thấp khi đẻ): Là những trẻ có cân nặng lúc đẻ <2500g mà không phụ thuộc vào tuổi thai. Phân loại trẻ đẻ thấp cân (theo Luchenco) chia thành 3 nhóm sau:
- Trẻ đẻ non: Là trẻ phát triển trong tử cung bình thường, nhưng cuộc đẻ xảy ra trước 37 tuần, có cân nặng tương xứng với tuổi thai (cân nặng lúc đẻ của trẻ nằm giữa đường bách phân 10 - 90%)
- Trẻ chậm phát triển trong tử cung (suy dinh dưỡng bào thai), bao gồm trẻ đẻ đủ tháng, già tháng nhưng cân nặng lúc đẻ <2500g
- Trẻ đẻ non phối hợp với chậm phát triển trong tử cung (trẻ đẻ non suy dinh dưỡng bào thai hay trẻ sơ sinh non yếu): Là những trẻ sinh ra trước 37 tuần thai và có cân nặng lúc đẻ thấp <10% độ bách phân (cân nặng thấp hơn so với tuổi thai).
Tuổi thực: Tuổi thực của trẻ đẻ non bằng tuổi theo ngày tháng năm sinh trừ đi chênh lệch giữa tuổi thai của trẻ đẻ đủ tháng và tuổi thai khi sinh. Cụ thể tính theo công thức sau:
Tuổi thực = tuổi theo ngày tháng năm sinh - (40 tuần - tuổi thai khi đẻ)
2. Tuổi thai
Cách tính tuổi thai
Có nhiều cách tính tuổi thai:
- Cách 1: Dựa vào ngày đầu tiên của kì kinh cuối cùng. Bình thường khoảng 280 ngày (ngày +10, tháng -3).
- Cách 2: Dựa vào siêu âm thai khoảng 10-12 tuần tuổi. Ta có thể dự đoán tuổi thai dựa vào vòng đầu, chỉ số đầu = đường kính lưỡng đỉnh/đường kính trán đỉnh, vòng ngực, chiều dài xương đùi
- Cách 3: Khám lâm sàng sau khi đứa trẻ đã ra đời
Phân loại tuổi thai
- Trẻ đẻ non là trẻ có tuổi thai < 260 ngày tức là < 37 tuần.
- Trẻ đủ tháng là trẻ có tuổi thai từ 260 - 294 ngày tức là từ 37 - 42 tuần.
- Trẻ già tháng là trẻ có tuổi thai > 294 ngày tức là > 42 tuần.
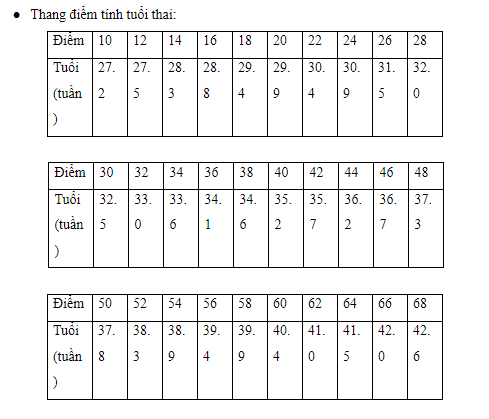
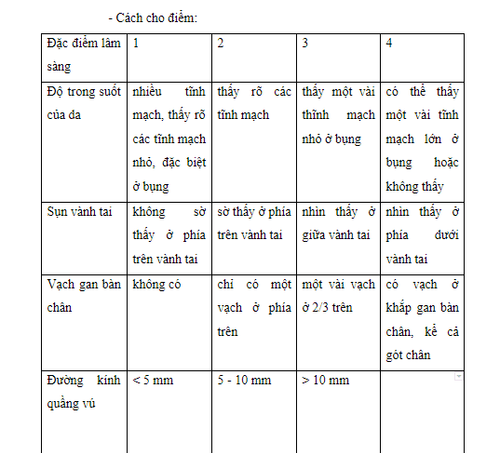
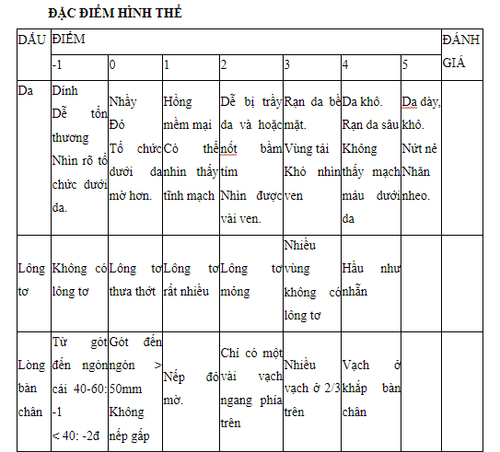
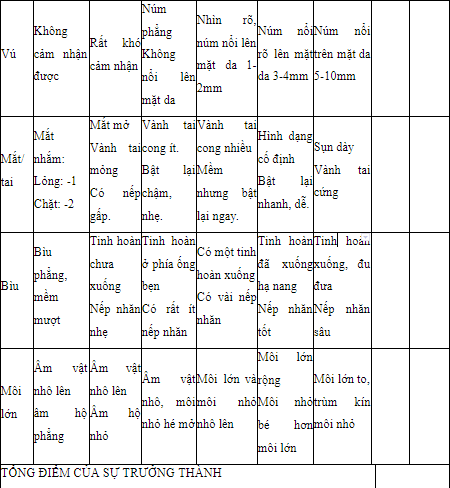
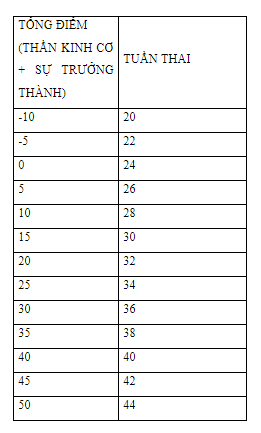
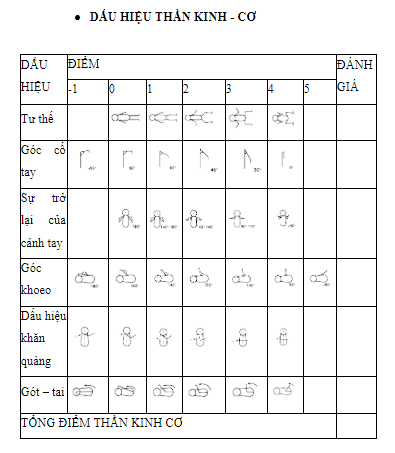
Tính tuổi thai dựa trên thang điểm của Dubowitz
Dựa vào tổng số điểm của đặc điểm hình thể ngoài và đặc điểm hệ thần kinh.
Đặc điểm hình thể
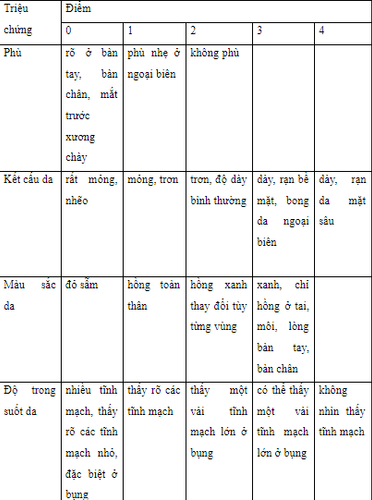
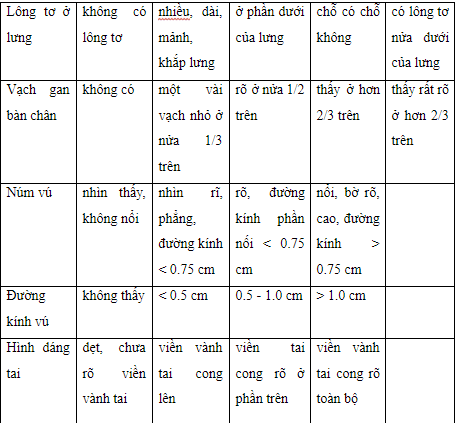
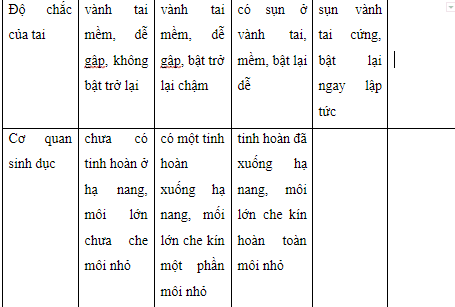
Đặc điểm thần kinh
- Tính tuổi thai theo Finnström (1977)
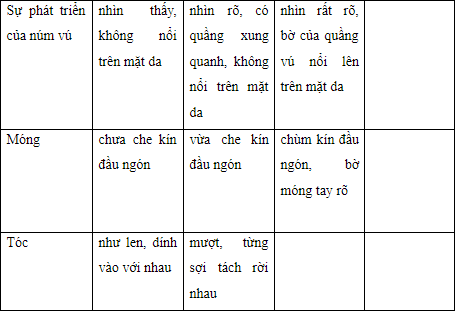

- Tính tuổi thai theo Ballard mới (New Ballard)
3. Nguyên nhân trẻ sinh con
3.1 Nguyên nhân do mẹ
Nguyên nhân sản phụ khoa:
- Dị dạng tử cung, u sơ tử cung, u nang buồng trứng, viêm
- phần phụ, ...
- Nhiễm độc thai nghén, rau tiền đạo, đa ối, bất đồng Rh.
Nguyên nhân nội khoa:
- Bệnh mãn tính: tim, phổi, thận, đái đường,...
- Bệnh nhiễm trùng: viêm phổi, cúm, viêm gan, listeriose.
Nguyên nhân ngoại khoa:
- Chấn thương trực tiếp: ngã
- Chấn thương gián tiếp: mổ khi có thai.
Rối loạn nội tiết sinh dục: tiền sử sảy thai, đẻ non nhiều lần.
3.2 Nguyên nhân do con
Đa thai, dị dạng.
30% trường hợp không tìm thấy nguyên nhân. Ngoài ra còn có một số yếu tố thuận lợi như:
- Mẹ quá trẻ (nhỏ hơn 15 tuổi), quá già (lớn hơn 40 tuổi).
- Điều kiện lao động vất vả.
- Điều kiện kinh tế khó khăn, ít được theo dõi thai.
4. Đặc điểm nhận biết trẻ sơ sinh non tháng
- Cân nặng lúc đẻ dưới 2500g
- Chiều dài cơ thể lúc đẻ dưới 45cm
- Da: Trẻ đẻ càng non da càng đỏ, mọng, mạch máu dưới da rõ, trên da có nhiều lông tơ, đặc biệt là ở vai và lưng. Lớp mỡ dưới da mỏng
- Cơ nhẽo, trương lực cơ giảm, trẻ nằm trong tư thế duỗi các chi, ít cử động.
- Xương mềm, đầu to so với tỷ lệ cơ thể (1/4), thóp rộng, tai mềm, sụn vành tai chưa phát triển.
- Tóc ngắn dưới 2cm đặc biệt ở vùng trán đỉnh, tóc quăn như len. Móng tay, móng chân mềm, chưa trùm đến đầu ngón.
- Sinh dục ngoài chưa phát triển đầy đủ: trẻ trai tinh hoàn chưa xuống đến hạ nang; trẻ gái môi lớn chưa trùm kín môi nhỏ và âm vật
- Thần kinh: Trẻ ngủ li bì, ít phản ứng, khóc yếu, các phản xạ sơ sinh yếu hoặc chưa có

5. Bệnh lý thường gặp ở trẻ đẻ non
5.1 Hạ nhiệt độ
Ở trẻ sơ sinh chưa sản xuất được nhiệt bằng cách co cơ, chúng chỉ có thể tạo ra nhiệt bằng cách phân hủy tổ chức mỡ nâu. Hình thức sinh nhiệt này không bù đủ sự mất nhiệt sau đẻ. Do vậy đứa trẻ tăng tiêu thụ năng lượng, Oxy và Glucose, gây nên toan chuyển hóa do giải phóng axit béo tự do và lactat. Đặc biệt ở trẻ đẻ non lớp mỡ cách nhiệt mỏng, dự trữ mỡ nâu ít, trong khi đó thì diện tích da lớn (trẻ đẻ sơ sinh đủ tháng tỉ lệ diện tích da / trọng lượng cơ thể gấp 2.7 lần so với người lớn, ở trẻ đẻ non dưới 1000 g thì tỉ lệ này gấp 4 lần so với người lớn), gây tăng mất nhiệt sau đẻ.
Nguyên nhân mất nhiệt chính:
- Đối lưu: phụ thuộc vào chênh lệch nhiệt độ giữa môi trường và đứa trẻ và vận tốc không khí. Để hạn chế mất nhiệt qua đối lưu ta phải: giữ nhiệt độ trong phòng tối thiểu là 280C, đóng cửa để tránh không khí luân chuyển, bọc đứa trẻ khi đặt xuống bàn cấp cứu, làm nóng Oxy.
- Truyền nhiệt: phụ thuộc vào sự chênh lệch nhiệt độ và tính dẫn nhiệt của vật tiếp xúc. Sự truyền nhiệt tăng lên khi dùng bàn bằng thủy tinh, các dụng cụ bằng kim loại: hộp đựng phim.
- Bức xạ: gây ra bởi những vật lạnh trong môi trường (cửa sổ, đồ bằng gốm) và phụ thuộc vào lũy thừa bậc 4 của sự chênh lệch nhiệt độ. Do vậy ta phải dùng lồng ấp 2 lớp, chăn đắp bằng chất dẻo...
- Bốc hơi: chủ yếu mất qua da và niêm mạc đường hô hấp. Trong giai đoạn sau đẻ cứ 1 g nước bốc hơi sẽ kéo theo mất 0.58 kCal. Hiện tượng này xảy ra đặc biệt mạnh ở trẻ đẻ non dưới 32 tuần. Do vậy phải chú ý làm ẩm không khí.
5.2 Suy hô hấp
Biểu hiện về hô hấp thường gặp và nặng nề. Bệnh đứng vị trí hàng đầu trong các bệnh lý tại khoa sơ sinh.
Bệnh màng trong:
- Nguyên nhân do thiếu chất sunfactan.
- Chẩn đoán dựa vào hội chứng suy hô hấp xảy ra trên trẻ đẻ non dưới 35 tuần, cấp tính trong ngày đầu hoặc ngày thứ 2 sau đẻ, triệu chứng co rút cơ hô hấp rất rõ. Triệu chứng để khẳng định chẩn đoán là hình ảnh XQ: phổi ít nở, nốt mờ lan tỏa 2 phế trường, giảm độ sáng của nhu mô phổi, ứ khí trong các nhánh phế quản.
- Điều trị: hô hấp viện trợ ngay + chất surfactan.
- Hậu quả thường gặp là tình trạng sơ phổi, hoặc sơ võng mạc mắt do dùng Oxy liều cao và kéo dài.
Chậm hấp thu dịch phế nang dẫn đến suy hô hấp kéo dài vài giờ sau đẻ. Thường gặp ở trẻ sơ sinh cân nặng thấp.
Trung tâm hô hấp chưa hoàn chỉnh nên gây những cơn ngừng thở “tiên phát” kéo dài từ vài giây đến 20 giây. Có thể gây tim chậm và tím tái nếu cơn ngừng thở kéo dài.
Ngừng thở “thứ phát” trong các bệnh sau: xuất huyết não, màng nào, viêm não màng mủ, giảm đường huyết, giảm can-xi huyết.
5.3 Bệnh lý tiêu hóa

Có nhiều biểu hiện về tiêu hóa trên lâm sàng. Cần chú ý rằng trẻ đẻ non ỉa phân xu kéo dài hơn trẻ đủ tháng, và trẻ thường phải ăn bằng sonde.
Cặn sữa dạ dày và chớ: thường gặp ở trẻ dưới 34 tuần. Phải chú ý đánh giá tính chất cặn sữa trước mỗi bữa ăn để quyết định:
- Dùng bơm lại vào dạ dày nếu dịch ít, trắng.
- Bỏ đi nếu số lượng nhiều, phải cho ăn bằng sonde nhỏ giọt dạ dày.
Hội chứng ứ đọng môn vị tá tràng: dịch ứ đọng ở dạ dày vàng, xanh, nhiều, hay gặp ở trẻ sơ sinh cân dưới 1500 g. Chỉ định nuôi dưỡng bằng đường tĩnh mạch, hoặc cho ăn ở ruột non sẽ tránh được biến chứng này.
Chướng bụng: do ứ đọng ở các quai ruột. X-Quang không chuẩn bị thấy hình ảnh các quai ruột giãn. Chú ý loại trừ viêm ruột hoại tử. Có thể kèm triệu chứng dịch dạ dày, phân xanh. Chỉ định nuôi dưỡng đường tĩnh mạch trong 2 - 3 ngày.
Hội chứng “nút phân xu”: hay gặp ở trẻ đẻ non. Trên lâm sàng thường thấy chậm đi ngoại phân xu, bụng chướng, toàn trạng bình thường.
Chụp X-Quang bụng không chuẩn bị thấy hình ảnh các quai ruột giãn. Thụt đại tràng bằng nước muối sinh lý giúp đứa trẻ bài tiết phân xu quánh đặc.
Viêm ruột hoại tử: thường có biến chứng nghiêm trọng, đa dạng và có thể dẫn đến tử vong. Chiếm 1 - 2 % tỉ lệ trẻ đẻ non vào viện.
Viêm hoại tử, chảy máu, loét ở ruột (2/3 số ca ở vùng hồi mạch tràng), có kèm sự thâm nhập khí ở phần dưới niêm mạc.
- Thường gặp ở tuần đầu sau đẻ. Trên lâm sàng thường gặp nôn dịch vàng hoặc xanh, phân có máu khẳn, bụng chướng. Toàn thân trong tình trạng rất nặng, da xanh trái, nổi vân tím, trẻ lơ mơ, có cơn ngừng thở, nhịp tim chậm.
- Chụp X-quang bụng không chuẩn bị: hình ảnh điển hình là bóng hơi trong thành ruột.
- Biến chứng có thể gặp là thủng ruột, viêm phúc mạc.
- Điều trị nội khoa là chủ yếu, 10% điều trị ngoại khoa khi có biến chứng thủng ruột, viêm phúc mạc.
- Tỉ lệ tử vong 10 - 25 % tùy theo thống kê.
5.4 Thiếu máu
Thiếu máu khi nồng độ Hb < 13g/dl ở trẻ ≥ 28 tuần tuổi và < 12 g/dl ở trẻ < 28 tuần tuổi
Triệu chứng lâm sàng: 50% trẻ sơ sinh dưới 32 tuần có biểu hiện thiếu máu trên lâm sàng.
- Thiếu máu cấp: nhịp tim nhanh. thở nhanh – nông, mạch ngoại biên yếu hoặc mất, huyết áo động mạch hạ, huyết áp tĩnh mạch trung tâm hạ, choáng, toan chuyển hóa.
- Thiếu máu mãn: da xanh, thở nhanh, nhịp tim nhanh, mạch bình thường, gan lách to, suy tim, huyết áp động mạch bình thường.
Nguyên nhân:
- Chảy máu trong giai đoạn bào thai (chảy máu bánh rau, bị thương khi chọc dò nước ối, khi mổ lấy thai, truyền máu con-mẹ, truyền máu thai-thai) và trong giai đoạn sơ sinh (xuất huyết não – màng não, chảy máu tiêu hóa, chảy máu sau phúc mạc, chảy máu rốn...)
- Tan máu: bất đồng nhóm máu, thalasemie.
- Lấy máu xét nghiệm nhiều lần, đặc biệt ở trẻ cân nặng quá thấp.
- Thiếu nguyên liệu để tổng hợp hồng cầu trong thiếu máu muộn.
Cơ chế:
- Rối loạn tổng hợp erythropoiétine trong những tuần đầu sau đẻ là nguyên nhân chính gây thiếu máu sớm.
- Tổng hợp erythropoiétine liên quan đến tình trạng thiếu Oxy trong máu tĩnh mạch. Ngay sau khi đẻ lượng erythropoiétine tăng cao, giảm nhanh trong những tuần đầu sau đẻ, thấp hơn hẳn so với người lớn giải thích hiện tượng trên. Nhưng có một vài nghiên cứu thấy lượng erythropoietine không giảm nên đã cho rằng thiếu máu là do sự rối loạn trả lời của erythropoietine.
Điều trị:
Truyền khối hồng cầu trong những trường hợp sau:
- Hematocrit < 40 %, Hb < 11g/dl, khi trẻ có suy hô hấp và/hoặc suy tim.
- Hematocrit < 25%, Hb < 8g/dl, khi trẻ nhịp tim nhanh > 180 lần/phút, thở nhanh > 80 lần phút, phụ thuộc o xy trên 48 giờ.
- Thiếu máu ở trẻ đẻ non có ngừng thở, bụng chướng, chậm lên cân, bú kém. Truyền máu khi lấy xét nghiệm quá 10% thể tích máu của trẻ (khoảng 8 - 9 ml/kg).
- Thiếu máu tan máu sau 1 tuần khi hemoglobin < 10 g/dl
- Chú ý cung cấp sắt hàng ngày cho trẻ đẻ non từ tuần thứ 2 sau đẻ với liều 2 mg/kg/ ngày ở trẻ đủ tháng, 2-4 mg/kg/ngày ở trẻ đẻ non. Vitamin E 15-25 dơn vị/ ngày đến 38 tuần.
- Erythropoiétine chỉ định cho trẻ dưới 30 tuần tuổi với liều 250 đơn vị/kg x 3lần/tuần tiêm tĩnh mạch hoặc dưới da, từ cuối tuần thứ nhất sau đẻ, trong vòng 4-6 tuần.
5.5 Biến chứng thần kinh
Thường gặp là xuất huyết não và nhuyễn não chất trắng, có thể kết hợp hoặc riêng rẽ.
Xuất huyết não: thường gặp trong 3 ngày đầu của cuộc sống, có thể gặp chảy máu trước sinh. Xuất huyết não ở ngày thứ 5, 6 ít gặp.
Yếu tố thuận lợi:
- Tất cả các yếu tố làm mất sự điều hòa tuần hoàn não, tăng quá mức tưới máu não.
- Tăng khí cacbonic trong máu, toan máu dẫn đến giãn mạch máu não.
- Đứt mạch máu não và sự đông máu không hoàn chỉnh dẫn đến chảy máu.
Chẩn đoán bằng siêu âm qua thóp, CT sọ não
Tỉ lệ xuất não càng cao ở những đứa trẻ càng non: 60% xuất huyết não gặp ở trẻ dưới 28 tuần.
Tổn thương não do thiếu máu cục bộ: nhuyễn não chất trắng dẫn đến những hậu quả thần kinh lâu dài.
- Vị trí thường gặp: phía trước và sau của sừng não thất bên, cạnh thân não bên, vùng trước và sừng chẩm. Đó là những vùng ít động mạch hình vòng cung. Ở trẻ đẻ non vùng này rộng tới vài mm.
- Tất cả các nguyên nhân gây thiếu máu não là nguyên nhân gây hoại tử não chất trắng.
- Xảy ra trước đẻ: nhiễm độc thai nghén, rau tiền đạo chảy máu, bong rau.
- Xảy ra sau đẻ: đặc biệt là trụy mạch.
- Chẩn đoán bằng siêu âm qua thóp, Ct sọ não.
- Vị trí, kích thước, số lượng ổ tổn thương sẽ giúp cho tiên lượng về sau.
- Tỉ lệ của hoại tử não chất trắng là 12 - 15 % ở trẻ dưới 1500g, 8% ở trẻ lớn hơn 34 tuần.
5.6 Nhiễm trùng
- Đẻ non có thể do nhiễm trùng ối, hoặc vỡ ối sớm gây nhiễm trùng ối thứ phát.
- Nhiễm trùng sau đẻ ở giai đoạn nằm viện là vấn đề lo lắng của các nhà sơ sinh học vì sức đề kháng của trẻ rất yếu.
- Các bệnh nhiễm trùng thường gặp tại bệnh viện: viêm dạ dày ruột, có thể gây viêm ruột hoại tử, nhiễm trùng phổi, nhiễm trùng da...
- Phòng bệnh: rửa tay trước và sau mỗi lần khám bệnh, tiệt trùng kỹ lồng ấp, đồ vải, đảm bảo tuyệt đối nguyên tắc vô trùng khi làm thủ thuật, tiêm truyền.

5.7 Còn ống động mạch
Hay gặp ở trẻ đẻ non dưới 32 tuần. Trẻ càng non thì cơ của động mạch càng chưa trưởng thành, khó co lại sau khi sinh, do vậy ống động mạch ở trẻ đẻ non tồn tại lâu hơn nhiều so với trẻ đủ tháng. Hơn nữa, tăng khối lượng tuần hoàn làm cho ống động mạch mở lại vào ngày thứ 3- 6.
Triệu chứng của còn ống động mạch là:
- Tình trạng suy hô hấp tăng lên (phải hô hấp viện trợ vào ngày thứ 2 - 5, tăng nhu cầu Oxy...)
- Tiếng thổi tâm thu, ít khi liên tục, có thể không nghe thấy. Phải kiểm tra nhiều lần trong ngày.
- Mạch nẩy và nhanh.
- XQ phổi thấy hình ảnh ứ máu phổi.
- Siêu âm tim thấy rõ ống động mạch.
Điều trị:
- Hạn chế lượng dịch đưa vào: Ttrẻ dưới 1000g: 100 ml/kg/ngày; 1001 - 1500 g: 80 ml/kg/ngày; trên 1500g: 60 ml/kg/ngày
- Nếu đứa trẻ vẫn còn phù, có thể dùng furosemide 1mg/kg, giảm lượng nước đưa vào.
- Đảm bảo nhu cầu Oxy cho trẻ.
- Thuốc:
- Indomethacine để ức chế hệ thống prostaglandine. Liều phòng: 0,1 mg/kg/liều tiêm tĩnh mạch 12, 24, 48 và 72 giờ sau đẻ. Liều điều trị 0,2 mg/kg/liều x 3 liều cách nhau 12 giờ. Tiêm tĩnh mạch chậm.
- Ibuprofène: 10 mg/kg sau đó 5 mg/kg 24 và 48 giờ. Tiêm tĩnh mạch.
- Biến chứng thường gặp khi dùng thuốc là VRHT, suy thận, xuất huyết.
- Nếu ống động mạch không đóng sau điều trị bằng thuốc thì thắt ống động mạch bằng phương pháp ngoại khoa.
5.8 Rối loạn chuyển hóa
- Hạ đường huyết: do tăng tiêu thụ (đảm bảo thân nhiệt, duy trì hô hấp), dự trữ glycogen kém. Triệu chứng đa dạng: run rẩy, tím tái, suy hô hấp, ngừng thở, bỏ bú, co giật, hạ nhiệt độ...). Sử trí: 3-4 ml/kg Gluco se 10% tiêm tĩnh mạch chậm, sau đó truyền đường với nồng độ 0,3-0,6g/kg/giờ.
- Hạ Natri máu: < 130 mmol/l do các ống lượn chưa trưởng thành, mất Na, thiếu hormon và/hoặc không tác dụng với ống lượn. Mất nước vào khoang gian bào, do vậy cần hạn chế lượng dịch đưa vào.
- Giảm canxi huyết: < 2 mmol/l do hoạt động của calcitonin, tăng phospho máu, thiếu VTM D và Ca của mẹ trong quá trình mang thai. Trẻ thường tăng kích thích, run rẩy, tăng trương lực, Trong những trường hợp nặng trẻ co giật, tím tái, ngừng thở, tim to, nhịp tim nhanh, khoảng QT kéo dài. Phòng bằng canxi 0,3g/kg/ngày, VTM D 1500 đơn vị/ngày. Điều trị bằng canxi 1000-1500 đơn vị/m2/ngày tiêm tĩnh mạch sau đó dùng đường uống, kết hợp với VTM D. Trong trường hợp co giật, tiêm TM thật chậm canxi clorua 10-20 mg/kg/ngày.
5.9 Gan
- Thiếu Vitamin K: gây giảm tỷ lệ prothrombin, nguy cơ xuất huyết. Phòng băng cách tiêm VTM K cho tất cả trẻ sơ sinh 1-2 mg
- Vàng da: gặp ở 60% trẻ đẻ non. Nguyên nhân do thiếu men glucoronyl transferase kết hợp với giảm protein, hạ đường huyết, chu trình ruột-gan. Biến chứng có thể gặp là vàng nhân não. Phòng biến chứng bằng cách theo dõi nồng độ bilirubin máu và chiếu đèn.
5.10 Bệnh võng mạc ở trẻ đẻ non
Thành mạch có tính thấm cao và dễ vỡ do thiếu men cacboxylic esterase, nhất là khi thiếu ôxy. Khi ôxy máu quá cao (PaO2 >150 mmHg) và kéo dài, mạch máu ở một số nơi như vùng thần kinh thị giác, võng mạc có thể bị co lại, nuôi dưỡng tế bào kém, có thể gây tổn thương tế bào. Do vậy, khi cho trẻ sơ sinh thở máy với nồng độ ôxy cao và kéo dài hoặc trẻ đẻ quá non (<1500g) nằm trong lồng ấp với nồng độ ôxy >40% kéo dài, có thể gây mù vì sơ teo võng mạc và mặt sau thủy tinh thể
6. Tương lai của trẻ đẻ non

Tỉ lệ tử vong: 10 - 20 % tùy theo thống kê.
Biến chứng về thần kinh ở trẻ đẻ non: phải theo dõi lâu dài. Theo dõi trong thời gian trước tuổi học đường ta gặp các biến chứng sau:
- Bất thường thần kinh tạm thời: tăng kích thích, trương lực cơ bất thường ở lưng và 2 chi dưới. Nó có thể mất đi ở giai đoạn học đường.
- Di chứng thần kinh, tinh thần: liệt 2 chi, tứ chi, chậm phát triển tinh thần, mù, điếc. Di chứng của xuất huyết não và hoại tử não chất trắng. Tổn thương vùng trán tiên lượng tốt, tổn thương vùng đỉnh thường có rối loạn vận động, vùng chẩm gây ảnh hưởng đến thị giác.
Theo dõi lâu dài:
- Di chứng thần kinh: như trên.
- Trong giai đoạn học đường ta có thể gặp trẻ quá hiếu động, tăng kích thích, mất tập trung ở 24% trẻ đẻ non. Khó khăn về phát âm, định hướng không gian, phối hợp giữa và vận động.
Do vậy trẻ đẻ non cần có sự giáo dục đặc biệt, cần có sự kết hợp giữa bác sĩ nhi khoa và tâm lý học, tâm thần học để phát hiện và điều trị sớm những rối loạn nhỏ nhất, hạn chế nguy cơ ở giai đoạn học đường.
Trường hợp trẻ cân nặng thấp, chậm phát triển cha mẹ nên bổ sung cho trẻ các sản phẩm hỗ trợ có chứa lysine, các vi khoáng chất và vitamin thiết yếu như kẽm, crom, selen, vitamin nhóm B giúp đáp ứng đầy đủ nhu cầu về dưỡng chất ở trẻ. Đồng thời các vitamin thiết yếu này còn hỗ trợ tiêu hóa, tăng cường khả năng hấp thu dưỡng chất, giúp cải thiện tình trạng biếng ăn, giúp trẻ ăn ngon miệng. Cha mẹ có thể đồng thời áp dụng việc bổ sung chất qua đường ăn uống và các thực phẩm chức năng có nguồn gốc từ tự nhiên để bé dễ hấp thụ. Điều quan trọng nhất là việc cải thiện triệu chứng cho bé thường phải diễn ra trong thời gian dài. Việc kết hợp nhiều loại thực phẩm chức năng cùng lúc hoặc thay đổi liên tục nhiều loại trong thời gian ngắn có thể khiến hệ tiêu hóa của bé không kịp thích nghi và hoàn toàn không tốt. Vì vậy cha mẹ phải thực sự kiên trì đồng hành cùng con và thường xuyên truy cập website vinmec.com để cập nhật những thông tin chăm sóc cho bé hữu ích nhé.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.