Bài viết bởi Bác sĩ chuyên khoa I Nguyễn Công Hòa - Bác sĩ Hồi sức tích cực - Khoa Hồi sức tích cực - Bệnh viện Đa khoa Quốc tế Vinmec Times City.
Do sóng siêu âm không qua được bản xương dày của hộp sọ, nhưng ở một số cửa sổ nhất định cho phép sóng siêu âm có thể xuyên qua. Lợi dụng các cửa số này, người ta đã sử dụng máy siêu âm doppler xuyên sọ có đầu dò tần số thấp, đầu dò siêu âm tần số 2 MHz để khảo sát hệ thống mạch máu não.
1. Siêu âm doppler xuyên sọ là gì?
Siêu âm doppler xuyên sọ là một kỹ thuật không xâm lấn, không ion hóa, rẻ tiền, di động và an toàn, sử dụng đầu dò Doppler xung để đánh giá lưu lượng máu trong não.
Ưu điểm của siêu âm Doppler xuyên sọ đó là:
- Đánh giá được chức năng vận chuyển của mạch.
- Không xâm lấn, không ảnh hưởng sức khỏe.
- Chi phí thấp.
- Thực hiện được nhiều lần.
- Thực hiện tại giường.
Nhược điểm của siêu âm Doppler xuyên sọ đó là:
- Không đánh được giá hình thái của mạch và tổ chức.
2. Các loại đầu dò của máy siêu âm doppler xuyên sọ
Đầu dò liên tục:
- Đầu dò có 2 tinh thể
- Phát sóng âm liên tục
- Thu sóng âm liên tục
Ưu điểm đầu dò liên tục của máy siêu âm doppler xuyên sọ đó là có thể đo được vận tốc rất lớn. Tuy nhiên, nhược điểm là không ghi tốc độ tại 1 điểm mà ghi tốc độ trung bình của nhiều điểm chùm sóng gặp trên đường đi.
Ví dụ, sóng âm xuyên qua hai mạch máu cạnh nhau tốc độ ghi được là tốc độ trung bình hai mạch máu.
Đầu dò xung:
- Đầu dò có một tinh thể vừa phát, vừa thu.
- Sóng phát theo từng chuỗi xung.
- Chỉ xung phản hồi tại vị trí lấy mẫu mới được phân tích.
Ưu điểm đầu dò xung của máy doppler xuyên sọ là xác định được vị trí dòng chảy. Nhược điểm là không đo được dòng chảy có vận tốc cao, khoảng thời gian T cho xung đi và về xác định khoảng thời gian ngắn nhất giữa hai chuỗi xung, tần số lặp lại của các chuỗi xung phát PRF không thể lớn hơn 1/T.
3. Nguyên lý tạo hình bằng siêu âm
Khoảng thời gian sóng âm đi và về cho biết độ sâu của mặt phản hồi: d = c * t/2 (c: vận tốc truyền âm trong cơ thể; t: thời gian sóng âm đi và về; d: độ sâu mặt phản hồi).
Độ lớn, biên độ sóng phản hồi phụ thuộc vào biên độ, góc tới, trở âm môi trường, kích thước mặt phản hồi. Đầu dò sẽ biến đổi sóng hồi âm thành tín hiệu điện.
Sóng hồi âm:
- Thông tin độ lớn, tốc độ.
- Thông tin về vị trí.
Thông tin này được xử lý, thể hiện thành tín hiệu âm thanh và hình ảnh.
Các chế độ hiển thị:
- A mode: Tín hiệu thể hiện xung hình gai, chiều cao là độ lớn, vị trí là khoảng cách từ đầu dò đến mặt phản hồi; loại hình thể hiện được dùng trong đo đạc vì có độ chính xác cao.
- B mode: Tín hiệu thể hiện những chấm sáng, độ sáng biên độ, vị trí chấm sáng là khoảng cách từ đầu dò đến mặt phản hồi.
- M mode: Hiển thị cường độ dòng chảy và hướng trên chiều dài khoảng 6cm hoặc nhiều hơn; ưu điểm hiển thị tất cả các tín hiệu dòng chảy có thể có được tại một thời điểm trên cùng màn hình.
Tín hiệu máy doppler xuyên sọ thu được thể hiện qua:
- Âm thanh: Tần số doppler, khuếch đại, loa, tai. Âm sắc và độ lớn do có tần số, biên độ khác nhau. Dòng chảy êm dịu, liên tục. Dòng chảy phụt gọn hơn động mạch. Tuy nhiên, mang tính chủ quan và chất định tính.
- Phổ Doppler: Hình ảnh tần số doppler được tạo nên từ các tế bào máu đang chuyển động trong một diện của lòng mạch được khảo sát theo thời gian. Phân tích tín hiệu phức tạp thành tần số riêng biệt có biên độ tương ứng và diễn tiến theo thời gian. Phân tích phổ thực hiện nhờ thuật toán phân tích dãy Fourier (F.F.T – Fast Fourier Transform). Thể hiện theo loại vận tốc: Vận tốc đỉnh thì tâm thu (PSV); vận tốc cuối tâm trương (EDV); vận tốc trung bình (MFV).
- Thông tin phổ doppler: Vận tốc đỉnh tâm thu (PSV) có tốc độ ứng với đỉnh thời tâm thu; vận tốc cuối tâm trương (EDV) có tốc độ ứng với thời cuối tâm trương; vận tốc trung bình (MFV); hướng dòng chảy về đầu dò màu đỏ, trên đường cơ sở và ngược lại; cường độ tín hiệu phụ thuộc số lượng tế bào hồng cầu cùng tốc độ, càng đậm càng nhiều tế bào cùng tốc độ qua vị trí khảo sát; thang đo (scale) tốc độ, quá nhỏ hiệu ứng aliasing, quá lớn sai số; tăng power không tăng nhiễu.
Sơ đồ nguyên lý Bernoulli cho thấy khi chất lỏng chảy từ một ống dẫn hoặc bình có đường kính lớn hơn đến một đường kính nhỏ hơn, vận tốc của dòng chảy tăng lên và áp suất giảm để cho phép cùng một thể tích chất lỏng đi qua khu vực hẹp hơn. Do đó, vận tốc của máu chảy qua các vùng bị hẹp thứ phát do co thắt mạch trong bệnh cảnh xuất huyết dưới nhện dự kiến sẽ cao hơn tốc độ của máu chảy qua các mạch lân cận.
4. Các cửa sổ siêu âm doppler xuyên sọ
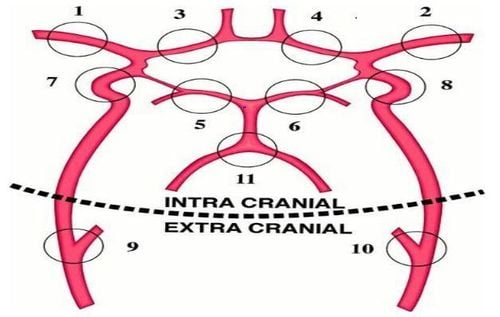
Biểu đồ của 11 đoạn động mạch được nghiên cứu bằng siêu âm doppler xuyên sọ. 1 và 2, MCA; 3 và 4, động mạch não trước; 5 và 6, động mạch não sau; 7 và 8, siphon động mạch cảnh trong; 9 và 10, động mạch cảnh trong ngoài sọ; 11 là động mạch đốt sống.
Đa giác Willis
Động mạch não giữa. Động mạch não giữa (MCA) được xác định qua cửa sổ thái dương, với hướng dòng chảy bình thường về phía đầu dò, nên phổ có màu đỏ, cách bề mặt hộp sọ khoảng 30–60mm. Các sóng cơ bản ở phái bên trên đường cơ sở, sóng Dương.
Một phổ Doppler xuyên sọ điển hình với thang đo vận tốc và cường độ trên trục trái và phải tương ứng. Sóng trên đường cơ bản phản ánh dòng chảy về phía đầu dò (dò động mạch não giữa bình thường (MCA) ở độ sâu 50 mm - cửa sổ xuyên não).
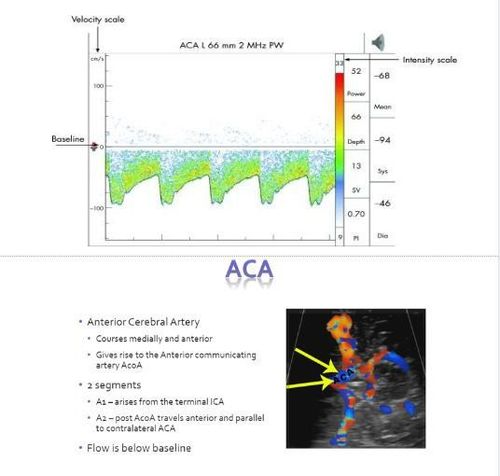
Động mạch não trước. ACA được thực hiện tại cửa sổ thái dương ở độ sâu 65–80 mm với đầu dò hướng ra trước và lên trên. Hình bên dưới là động mạch não trước bình thường (ACA) dò bên dò ở cửa sổ thái dương ở độ sâu 66mm với dòng chảy đi xuôi phía xa đầu dò nên có phổ màu xanh, dạng sóng cơ sở dưới đường cơ bản, sóng âm.
Động mạch não sau. Động mạch não sau (PCA) được dò ở cửa sổ thái dương ở độ sâu 55-70 mm với đầu dò hướng ra sau và xuống dưới. PCA chia làm 2 đoạn: P1 và P2. Ở đoạn P1 dòng chảy hướng về đầu dò nên có phổ màu đỏ và sóng trên đương cơ sở (sóng dương). Đoạn P2 hướng đi xa khỏi đầu dò nên có phổ màu xanh và sóng dưới đường cơ sở (Sóng âm).
Ở cửa sổ mắt chúng ta phải sử dụng mức năng lượng của sóng siêu âm thấp, để bảo vệ mắt, có thể sử dụng miếng dán tegaderm trên mắt để tránh nhiễm khuẩn khi bôi gel để siêu âm doppler xuyên sọ. Tại cửa sổ mắt chúng ta sẽ khảo sát được động mạch mắt, ICA trong sọ cụ thể là đoạn C4 và C2.
- Động mạch mắt độ sâu 40-60mm, dòng chảy hướng về phía đầu dò, có phổ màu đỏ, sóng dương, vận tốc trung bình 16-24cm/sec.
Cửa sổ chẩm (hình bên dưới). Chúng ta sẽ khảo sát được 2 động mạch đốt sống và động mạch thân nền.
Động mạch thân nền (BA) khảo sát ở được ở độ sâu 60-90mm, hướng dòng chảy đi xa đầu dò, phổ màu xanh, sóng âm.
Hai động mạch đốt sống khảo sát ở độ sâu 40-80mm, hướng dòng chảy đi xa đầu dò, phổ màu xanh, sóng âm.
5. Ứng dụng lâm sàng máy siêu âm doppler xuyên sọ
- Xuất huyết dưới nhện và co thắt mạch máu não
Co thắt mạch máu não (VSP) xảy ra ở 2/3 số bệnh nhân bị xuất huyết dưới nhện (SAH) do vỡ phình mạch với một 1/2 có triệu chứng.
Có một mối tương quan trực tiếp đáng kể giữa mức độ nghiêm trọng của co thắt mạch não trong xuất huyết dưới nhện và vận tốc dòng chảy trong hầu hết các động mạch não, mặc dù các yếu tố giải phẫu và kỹ thuật siêu âm làm suy yếu mối liên quan của ICA và ACA.
Chụp mạch máu não DSA có thể được coi là tiêu chuẩn vàng trong trường hợp này. Tuy nhiên, chụp mạch não DSA là thủ thuật xâm lấn, tốn kém, không phải lúc nào cũng có thể làm được ngay, và không phải là không có rủi ro. Doppler xuyên sọ (TCD) đã được đề xuất để chẩn đoán co thắt mạch não. Chẩn đoán co thắt bằng thiết bị TCD dựa trên nguyên tắc huyết động học là vận tốc của dòng máu trong động mạch có quan hệ nghịch với diện tích lòng của động mạch đó.
Về lý thuyết, TCD có thể dùng như một phương pháp tầm soát co thắt mạch não tương đối đơn giản, và một số nhà nghiên cứu đã ủng hộ việc thay thế chụp mạch bằng TCD.
Ngày nay TCD đã được nhiều đơn vị đột quỵ và phẫu thuật thần kinh thực hiện.
- Bệnh hẹp mạch nội sọ
Xơ vữa động mạch nội sọ là một yếu tố nguy cơ đáng kể đối với đột quỵ do thiếu máu cục bộ và các cơn thiếu máu não thoáng qua (TIAs), chiếm ~ 10% các sự kiện như vậy. TCD có thể được sử dụng để phát hiện hẹp động mạch cảnh, MCA đoạn gần, ACA, PCA, và động mạch đốt sống đoạn nội sọ.
Do độ biến dạng và giải phẫu lớn hơn của các mạch trong tuần hoàn sau, độ nhạy, độ đặc hiệu, giá trị tiên đoán dương tính và giá trị tiên đoán âm tính của TCD thường cao hơn trong tuần hoàn trước.
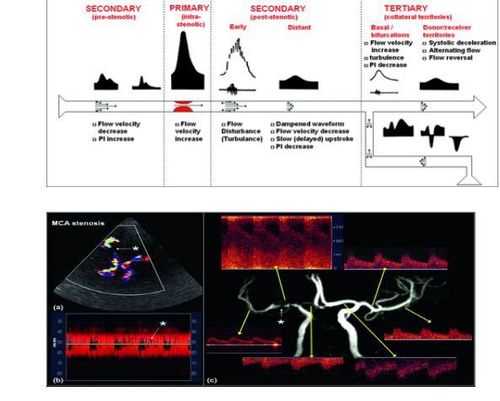
Hình ảnh hẹp thân động mạch não giữa (MCA) (ngôi sao màu trắng) trên 2D xuyên sọ (TCDI) (a) và chế độ M- Mode (b). Có thể dễ dàng nhận thấy nhiễu loạn dòng chảy trên cả chế độ 2D TCDI và M ‐Mode. Các thay đổi quang phổ được hiển thị (c). Có sự gia tăng đáng kể vận tốc dòng chảy trong vùng hẹp (PSV 300; Vmean: 220; EDV: 180cm/s) và giảm ở vùng sau hẹp (PSV: 60, Vmean: 40; EDV: 30cm/s và trì hoãn hành trình lên 0,25 giây).
Giá trị để dự đoán âm tính đáng kể (86–94% đối với MCA và 88% đối với VA / BA).
Giá trị dự đoán dương tính tương thấp (36–73% đối với MCA và cao 93% đối với VA/BA) cho thấy rằng TCD là một công cụ đáng tin cậy để loại trừ hiện diện hẹp mạch nội sọ. Các ngưỡng cao hơn như PSV = 300cm/s và Vmean = 200cm/s có thể có hẹp mạch nội sọ đến (> 80%).
Đột quỵ thiếu máu cục bộ cấp tính
TCD đặc biệt hữu ích trong đột quỵ thiếu máu cục bộ cấp tính, trong đó các nghiên cứu TCD có thể được sử dụng để theo dõi quá trình trước và sau khi tiêu sợi huyết ở bệnh nhân tắc mạch não do huyết khối. TCD có thể phát hiện cục huyết khối gây tắc MCA cấp tính với độ nhạy cao (> 90%), TCD cũng có thể phát hiện tắc trong siphon của động mạch cảnh trong, đốt sống và động mạch thân nền với độ nhạy hợp lý (70 đến 90%) và giá trị tiên đoán dương tính và độ đặc hiệu cao và giá trị tiên đoán âm (> 90%).
Bệnh hồng cầu hình liềm
Trẻ em bị bệnh hồng cầu hình liềm (SCD) bị tan máu mạn tính dẫn đến lượng huyết sắc tố thấp. Thiếu máu mãn tính và thiếu oxy kích hoạt sự hình thành mạch và tân mạch. Ngoài ra, sự tương tác của các tế bào hồng cầu hình liềm với nội mạc gây viêm và hẹp các động mạch nội sọ. Hệ thống mạch máu bị tổn thương khiến những đứa trẻ này dễ bị nhồi máu do thiếu máu cục bộ và xuất huyết. Mức độ tăng V mean (trung bình) V ≥ 200 cm/sec, tại các động mạch ICA hoặc MCA được phát hiện bởi TCD đã được chứng minh là có liên quan đến tăng nguy cơ đột quỵ do thiếu máu cục bộ ở những trẻ này.
Trong thử nghiệm STOP (Thử nghiệm phòng ngừa đột quỵ trong bệnh thiếu máu hồng cầu hình liềm). Cách tiếp cận phòng ngừa ban đầu bao gồm theo dõi sát TCD và truyền máu thường xuyên cho các trường hợp có vận tốc dòng chảy cao của MCA trên TCD đã trở thành một tiêu chuẩn về chăm sóc trẻ em bị thiếu máu hồng cầu hình liềm. Vì thế, sàng lọc TCD sớm kết hợp với truyền máu dự phòng dường như làm giảm tỷ lệ đột quỵ ở trẻ bị thiếu máu hồng cầu hình liềm, nên đánh giá TCD bây giờ là một thành phần thường xuyên trong chăm sóc phòng ngừa cho những trẻ này.
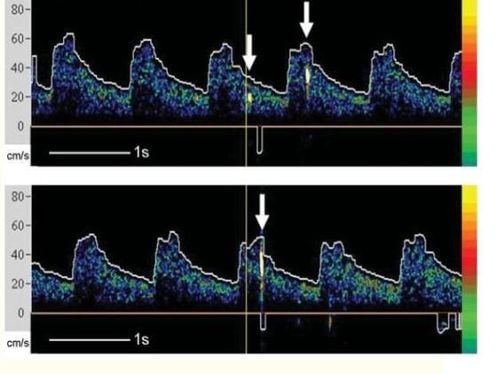
Phát hiện Microemboli
TCD là thiết bị y tế duy nhất có thể phát hiện micro emboli não lưu hành, cả rắn và khí, trong thời gian thực. Phát hiện microemboli TCD dựa trên tán xạ ngược của sóng siêu âm từ thuyên tắc dẫn đến tín hiệu thoáng qua cường độ cao (HITS), tán xạ ngược của siêu âm từ thuyên tắc khí cao hơn so với thuyên tắc rắn có kích thước tương tự, lần lượt cao hơn so với tán xạ ngược được quan sát từ các tế bào hồng cầu trong dòng chảy bình thường. Các tín hiệu thoáng qua cường độ cao (HITS) nhìn thấy với thuyên tắc, đã được TCD phát hiện ở bệnh nhân hẹp động mạch cảnh, nhồi máu cơ tim, rung tâm nhĩ và van tim cơ học.
- Tăng áp lực nội sọ và ngừng tuần hoàn não
TCD cung cấp một ước tính gián tiếp về ICP và áp lực tưới máu não (CPP). Giảm EDV và tăng PI là những thay đổi siêu âm sớm được quan sát thấy khi tăng ICP. Sự gia tăng của ICP và EDV giảm hơn nữa, được gọi là dòng chảy tâm trương đảo ngược (hoặc hai pha).
PI tăng theo cấp số nhân sau sự đảo ngược dòng chảy, và PSV bắt đầu giảm tùy thuộc vào áp lực tưới máu não còn lại. Điều quan trọng cần lưu ý là các giá trị tuyệt đối của PI không hữu ích nhiều cho việc ước lượng ICP.
Tuy nhiên, mô hình thay đổi dạng sóng theo thời gian ở một bệnh nhân cụ thể có lợi ích cho việc dự đoán các thay đổi ICP tương ứng. Ở bệnh nhân tăng áp lực nội sọ và thay đổi đường giữa, Doppler màu/B-mode hình ảnh cung cấp thông tin về cấu trúc trực tiếp như vị trí của các não thất ba và phì đại vỏ bọc thần kinh thị giác.
Sự gia tăng liên tục của ICP đến quá cao có thể dẫn đến sự ngừng hoàn toàn của dòng chảy qua vi tuần hoàn não, được gọi là ngừng tuần hoàn não. Điều này cho thấy sự thiếu hụt tưới máu não và nếu kéo dài, cuối cùng sẽ dẫn đến chết não. Ở những đối tượng không có dòng chảy nội sọ có thể phát hiện được, TCD có khả năng tới 95% để xác nhận chết não.
Bác sĩ Nguyễn Công Hòa đã có hơn 16 năm kinh nghiệm trong lĩnh vực Hồi sức cấp cứu, đặc biệt có chuyên môn sâu về cấp cứu và hồi sức các bệnh nhân nặng về thần kinh, tim mạch, hô hấp, tiêu hóa, thận tiết niệu, nhi khoa.
Hiện tại, Bác sĩ Nguyễn Công Hòa đang giữ chức vụ là Bác sĩ Hồi sức tích cực tại khoa Hồi sức tích cực - Bệnh viện Đa khoa Quốc tế Vinmec Times City.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.