Bài viết được tư vấn chuyên môn bởi Thạc sĩ, Bác sĩ Nguyễn Lê Đức Hoàng - Bác sĩ Hồi sức cấp cứu - Khoa Hồi sức Cấp cứu - Bệnh viện Đa khoa Quốc tế Vinmec Đà Nẵng.
Methanol hay thường được gọi là cồn công nghiệp, có nhiều công dụng khác nhau: làm sơn, dung môi..., tuy nhiên chất này rất độc với cơ thể và hoàn toàn không được dùng làm rượu thực phẩm như ethanol.
Methanol được hấp thu nhanh chóng và hoàn toàn qua đường tiêu hoá, thể tích phân bố 0,7L/kg, không gắn với protein huyết tương. Phần lớn được chuyển hoá qua gan nhưng chậm. Bản thân chất mẹ methanol tác dụng giống ethanol (các biểu hiện kiểu “say rượu”), nhưng sau đó methanol chuyển hóa thành axit formic, sau đó thành formate, gây nhiễm toan chuyển hóa, độc với các tạng, đặc biệt là thần kinh và thị giác. Khi trong rượu uống có cả ethanol và methanol thì chuyển hóa gây độc của methanol xuất hiện chậm hơn và biểu hiện nhiễm độc muộn, bệnh nhân và thầy thuốc có thể chỉ chú ý đến ngộ độc kiểu ethanol lúc đầu và dễ bỏ sót giai đoạn ngộ độc thực sự về sau của methanol. Ngộ độc methanol thường nặng, dễ tử vong nếu không được phát hiện kịp thời và điều trị tích cực.
1. Rượu có chứa methanol gây ngộ độc như thế nào?
Khi uống rượu có pha cồn methanol công nghiệp thì chất này sẽ dễ dàng hấp thu qua ruột, da vào phổi. Methanol trong cơ thể sẽ đạt nồng độ đỉnh trong huyết tương chỉ sau 30 - 60 phút. Gan phải mất nhiều thời gian để chuyển hoá được hóa chất này. Khoảng 3% lượng methanol đưa vào cơ thể được đào thải qua phổi hoặc đào thải nguyên vẹn không thay đổi qua nước tiểu.
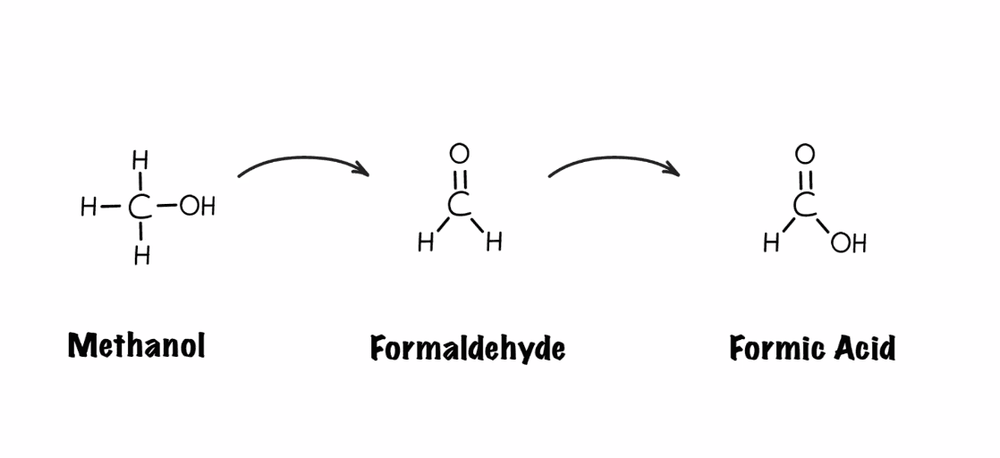
Cồn methanol công nghiệp sẽ bị oxy hóa tạo thành formaldehyde trong cơ thể. Formaldehyde sau đó tiếp tục bị oxy hóa tạo thành acid formic - acid kiến, thành phần chính của nọc kiến. Chất acid formic mới được xem là thủ phạm gây độc trong các trường hợp ngộ độc rượu methanol. Và để đào thải được qua phổi và thận, acid formic sẽ được chuyển hóa thành CO2 và nước.
Formaldehyde chuyển hoá thành acid formic và quá trình oxy hóa này xảy ra nhanh chóng nên acid formic sẽ tích tụ trong huyết thanh, gây độc và tình trạng toan chuyển hóa. Khi acid formic tích tụ trong võng mạc gây tổn thương võng mạc, tổn thương thần kinh thị giác, dẫn đến mù lòa. Không chỉ có vậy, trường hợp acid formic tiến đến não bộ sẽ làm tổn thương và có thể dẫn đến tử vong.
2. Triệu chứng ngộ độc cồn methanol
Các triệu chứng nhiễm độc thường xuất hiện trong vòng 30 phút sau uống nhưng có thể muộn hơn, tuỳ thuộc vào số lượng và bệnh nhân có uống ethanol hay không (nếu có triệu chứng xuất hiện chậm hơn). Thường có hai giai đoạn, giai đoạn kín đáo (vài giờ đến 30 giờ đầu) và giai đoạn ngộ độc rõ tiếp theo sau. Vì triệu chứng lúc đầu thường kín đáo và nhẹ (ức chế nhẹ thần kinh, an thần, vô cảm) nên thường bị bỏ qua hoặc trẻ nhỏ không được phát hiện. Biểu hiện thường gặp là:
- Thần kinh: methanol là chất ức chế thần kinh trung ương, tương tự ngộ độc ethanol nhưng ở mức độ nhẹ hơn, gây an thần và vô cảm. Bệnh nhân khi đến viện thường còn tỉnh táo nhưng rất đau đầu, chóng mặt, sau đó có thể gặp các triệu chứng: quên, bồn chồn, hưng cảm, ngủ lịm, lẫn lộn, hôn mê, co giật. Khi ngộ độc nặng có thể có xuất huyết hoặc nhồi máu nhân bèo, tụt não.
- Mắt: Lúc đầu nhìn bình thường, sau đó 12 -24 giờ nhìn mờ, nhìn đôi, cảm giác như có mây che trước mắt, sợ ánh sáng, ám điểm, đau mắt, song thị, ám điểm trung tâm, thu hẹp thị trường, giảm hoặc mất thị lực, ảo thị (ánh sáng chói, các chấm nhảy múa, nhìn thấy đường hầm...). Đồng tử phản ứng kém với ánh sáng hoặc giãn cố định là dấu hiệu của ngộ độc nặng và tiên lượng xấu. Soi đáy mắt thấy gai thị xung huyết, sau đó phù võng mạc lan rộng dọc theo các mạch máu đến trung tâm đáy mắt, các mạch máu cương tụ, phù gai thị, xuất huyết võng mạc. Dấu hiệu thấy khi soi đáy mắt không tương quan với dấu hiệu nhìn của bệnh nhân nhưng thực sự tương quan với mức độ nặng của ngộ độc.
- Các di chứng thần kinh: rối loạn ý thức, hôn mê, hội chứng parkinson, thiết hụt nhận thức, viêm tuỷ cắt ngang, bệnh lý đa dây thần kinh, teo đĩa thị giác, giả liệt vận nhãn.
- Tim mạch: giãn mạch, tụt huyết áp và suy tim.
- Hô hấp: thở yếu, ngừng thở; thở nhanh, sâu nếu có nhiễm toan chuyển hóa.
- Tiêu hoá: viêm dạ dày xuất huyết, viêm tuỵ cấp biểu hiện đau thượng vị, nôn, ỉa chảy. Ngộ độc trung bình hoặc nặng có thể thay đổi chức năng gan.
- Thận: suy thận cấp, biểu hiện đái ít, vô niệu, nước tiểu đỏ hoặc sẫm màu nếu có tiêu cơ vân.
- Có thể đau lưng, thân mình, cứng gáy (giống xuất huyết màng não), cứng cơ, da có thể lạnh, vã mồ hôi.

3. Các xét nghiệm chẩn đoán ngộ độc cồn methanol
3.1 Xét nghiệm tổng quát
- Làm xét nghiệm khí máu động mạch: Ngay sau khi người uống rượu có chứa methanol có dấu hiệu say xỉn và quá trình nhiễm toan chuyển hóa nặng, toan không phải do ceton và lactic;
- Làm xét nghiệm ion đồ: Giúp tính được khoảng trống anion;
- Đo khoảng trống áp lực thẩm thấu (ALTT) = ALTT đo được - ALTT ước tính [ALTT ước tính = 2Na + Ure (mmol/l) + Glucose (mmol/l)];
- Làm xét nghiệm ceton máu và niệu: Giúp loại trừ các chẩn đoán khác (nhiễm ceton do đái tháo đường, do rượu, do nhịn đói lâu ngày);
- Đo nồng độ ethanol, methanol, ethylene glycol trong máu;
Chụp CT scan và MRI não để phát hiện tổn thương phù và hoại tử các hạch nền, đặc trưng là vùng nhân bèo xám (Putamen). Những dấu hiệu này có thể giải thích một biến chứng của ngộ độc methanol nếu được cứu sống có thể mắc hội chứng Parkinson với các biểu hiện: cứng đơ, rung giật cơ nhẹ, vận động chậm, đờ đẫn hay điên khùng mất trí nhẹ.

3.2. Xét Nghiệm methanol
Đo trực tiếp methanol bởi phương pháp sắc ký khí (gas chrowatography). Nếu nồng độ > 20mg/dL là ngộ độc, nếu cao > 40 mg/dL là ngộ độc rất nặng.
4. Điều trị ngộ độc cồn methanol công nghiệp
4.1. Các biện pháp điều trị cơ bản
- Hôn mê sâu, co giật, ứ đọng đờm rãi, tụt lưỡi, suy hô hấp, thở yếu, ngừng thở: nằm nghiêng, đặt canun miệng, hút đờm dãi, thở oxy, đặt nội khí quản, thở máy với chế độ tăng thông khí (tùy theo mức độ).
- Tụt huyết áp: truyền dịch, thuốc vận mạch nếu cần.
- Dinh dưỡng: Truyền glucose 10-20% nếu hạ đường huyết, (truyền glucose ưu trương để bổ sung năng lượng), có thể bolus ngay 25-50 g đường 50-100 mL loại glucose 50% nếu hạ đường huyết ban đầu.
- Vitamin B1 tiêm bắp 100-300mg (người lớn) hoặc 50mg (trẻ em), trước khi truyền glucose.
- Nôn nhiều: tiêm thuốc chống nôn, uống thuốc bọc niêm mạc dạ dày, tiêm thuốc giảm tiết dịch vị, bù nước điện giải bằng truyền tĩnh mạch.
- Tiêu cơ vân: truyền dịch theo CVP, cân bằng điện giải, đảm bảo nước tiểu 150-200 mL/giờ.
- Hạ thân nhiệt: ủ ấm.
- Lưu ý phát hiện và xử trí chấn thương và biến chứng khác.
4.2. Điều trị tẩy độc và tăng thải trừ chất độc:
- Đặt sonde dạ dày và hút dịch nếu bệnh nhân đến trong vòng 1 giờ và bệnh nhân nôn ít. Bệnh nhân đến muộn hơn nhưng uống số lượng lớn vẫn có thể cân nhắc hút.
- Tăng thải trừ chất độc:
- Đảm bảo lưu lượng nước tiểu: đảm bảo huyết áp và bệnh nhân không thiếu dịch, tăng lưu lượng nước tiểu, tiêm tĩnh mạch, người lớn tổng liều có thể tới 1 g/ngày, liều trẻ em 0,5-1,5mg/kg/ngày.
- Lọc máu cơ thể: có tính quyết định.
- Chỉ định: bệnh nhân được chẩn đoán ngộ độc methanol có:
- Nồng độ methanol máu > 50mg/dL hoặc khoảng trống ALTT > 10mOsm/kg.
- Toan chuyển hóa rõ bất kể nồng độ methanol.
- Bệnh nhân có rối loạn về nhìn.
- Suy thận không đáp ứng với điều trị thường quy.
- Ngộ độc methanol ở người nghiện rượu bất kể nồng độ methanol máu.
- Phương thức lọc:
- Lọc máu thẩm tách (thận nhân tạo): cho bệnh nhân huyết động ổn định (huyết áp bình thường, không bị suy tim nặng). Có thể có hiện tượng tái phân bố methanol từ các tổ chức trở lại máu, do vậy cần theo dõi khoảng trống ALTT, khí máu, nồng độ methanol ngay sau lọc để xét chỉ định lọc tiếp.
- Lọc máu liên tục: áp dụng cho bệnh nhân huyết động không ổn định, lọc liên tục tránh được hiện tượng tái phân bố methanol tới khi methanol âm tính và khí máu bình thường.
4.3. Thuốc giải độc đặc hiệu
Ethanol và fomepizole (4-methylpyrazole): ngăn cản việc methanol chuyển hóa thành các chất độc (axit formic và format), methanol tự do sẽ được đào thải khỏi cơ thể qua thận hoặc lọc máu. Khi ngừng các thuốc này hoặc dùng không đủ và bệnh nhân không được lọc máu, methanol tiếp tục được chuyển hóa và gây độc.
4.3.1. Chỉ định:
Bệnh sử có uống methanol, và có khoảng trống ALTT >10 mOsm/kg khi chưa có kết quả xét nghiệm nồng độ.
Nồng độ methanol > 20mg/dL.
Bệnh sử nghi ngờ ngộ độc methanol và có ít nhất 2 trong các tiêu chuẩn sau: pH <7,3; HCO3<20mmHg; khoảng trống ALTT >10mOsm/kg.
Nhiễm toan chuyển hóa không giải thích được nguyên nhân và có khoảng trống ALTT >10mOsm/kg. Ethanol hoặc fomedizole nên được dùng ở các bệnh nhân sẽ và đang được lọc máu liên tục hoặc trong thời gian chờ đợi lọc máu thẩm tách để ngăn chặn quá trình chuyển hóa gây độc tiếp diễn của methanol trong khi chưa được loại bỏ khỏi cơ thể.
4.3.2. Thuốc dùng:
Ethanol hiệu quả, rẻ tiền nhưng có một số tác dụng phụ (tác dụng trên thần kinh trung ương, hạ đường huyết, rối loạn nước điện giải. Chế phẩm ethanol tĩnh mạch dễ dùng cho bệnh nhân hơn, dễ theo dõi và điều chỉnh liều hơn ethanol đường uống.
Fomepizole hiệu quả, dễ dùng và theo dõi nhưng rất đắt tiền.
Cách dùng ethanol đường uống:
Loại ethanol dùng: loại rượu uống, sản phẩm đảm bảo an toàn và có ghi rõ độ cồn (%).
Cách pha: pha thành rượu nồng độ 20% (1ml chứa 0,16 gram ethanol). + Liều ban đầu: 800 mg/kg (4ml/kg), uống (có thể pha thêm đường hoặc nước quả) hoặc nhỏ giọt qua sonde dạ dày.
Liều duy trì: Người không nghiện rượu: 80 - 130 mg/kg/giờ (0,4 đến 0,7ml/kg/giờ), ở người nghiện rượu: 150 mg/kg/giờ (0,8 mL/kg/giờ), uống hoặc qua sonde dạ dày.
Liều dùng duy trì trong và sau khi lọc máu: 250 đến 350 mg/kg/giờ (1,3 đến 1,8 mL/kg/giờ), uống hoặc qua sonde dạ dày.
Theo dõi:
Nồng độ ethanol máu (nếu có điều kiện), duy trì 100-150mg/dL.
Theo dõi tri giác, nôn, uống thuốc, tình trạng hô hấp, mạch, huyết áp, đường máu, điện giải máu. Xử trí tai biến và cần đảm bảo bệnh nhân được cung cấp đủ glucose, đặc biệt trẻ em.
Ngừng ethanol khi đạt các tiêu chuẩn sau:
Khoảng trống thẩm thấu máu về bình thường hoặc nồng độ methanol máu <10m/dL.
Tình trạng nhiễm toan chuyển hóa như mô tả trên và lâm sàng (đặc biệt thần kinh trung ương) đã cải thiện.
4.3.3. Thuốc hỗ trợ
- Axit folic hoặc leucovorin, thúc đẩy quá trình giải độc của cơ thể (chuyển hóa acid formic và format), 1-2mg/kg/lần, dùng 4-6 giờ/lần, ở bệnh nhân lọc máu dùng thêm 1 liều trước và 1 liều khi kết thúc lọc máu.
- Natribicarbonate: cho khi nhiễm toan chuyển hóa, liều 1-2mEq/kg cho cả trẻ em và người lớn, điều chỉnh để pH >7,25.
XEM THÊM:










