Bài viết được tư vấn chuyên môn bởi Bác sĩ chuyên khoa I Nguyễn Hùng - Bác sĩ điều trị Bệnh nội tiết - Khoa Khám bệnh & Nội khoa - Bệnh viện Đa khoa Quốc tế Vinmec Đà Nẵng
Bệnh nhân suy thận mạn giai đoạn cuối bắt buộc phải được điều trị thay thế thận để duy trì cuộc sống. 3 phương pháp điều trị thay thế thận hiện nay là ghép thận, lọc màng bụng và chạy thận nhân tạo.
1. Các phương pháp điều trị bệnh nhân suy thận mạn giai đoạn cuối
Thận có vai trò vô cùng quan trọng đối với cơ thể. Thận giúp lọc chất thải, cặn bã của quá trình chuyển hóa ra khỏi máu, tạo nước tiểu, cân bằng nội môi, điều hoà huyết áp, kích thích tạo máu,... Suy thận mạn tính là tình trạng suy giảm chức năng thận không hồi phục do sự suy giảm về số lượng và chức năng các nephron. Suy thận mạn được chia thành 5 giai đoạn. Trong đó, suy thận mạn giai đoạn 5 (hay còn gọi là suy thận mạn giai đoạn cuối) là khi mức lọc cầu thận <15 ml/ph/1.73 m2, lúc này chức năng thận của người bệnh đã mất hầu như hoàn toàn, để duy trì cuộc sống, người bệnh cần được điều trị thay thế thận. Điều trị suy thận mạn giai đoạn cuối hiện nay gồm 3 phương pháp chính là: ghép thận, lọc màng bụng, chạy thận nhân tạo. Mỗi phương pháp đều có ưu và nhược điểm riêng, lựa chọn phương pháp nào tùy thuộc vào từng trường hợp cụ thể của người bệnh.
2. Phương pháp ghép thận
Ghép thận là phương pháp ghép một quả thận khỏe mạnh từ người hiến thận đã chết não vào cơ thể người người suy thận mạn giai đoạn cuối thay thế cho quả thận đã suy yếu, mất chức năng. Ưu điểm của phương pháp này là sau khi được ghép thận, bệnh nhân như có được quả thận của chính mình, chất lượng cuộc sống được cải thiện, có thể sinh hoạt, ăn uống bình thường. Người bệnh có thể đi công tác, du lịch dài ngày,... mà không phải gắn với bệnh viện nhiều như các phương pháp khác.
Tuy nhiên, nhược điểm của phương pháp này là rất khó thực hiện. Nguồn thận được hiến tặng là rất ít, để tìm được một quả thận tương thích với cơ thể là vô cùng khó. Mặt khác, kinh phí phẫu thuật ghép thận là khá cao. Trừ khi quả thận ghép phù hợp 100% do được lấy từ anh em sinh đôi cùng trứng còn lại hầu hết các trường hợp sau khi ghép thận phải uống thuốc chống thải ghép cả đời.
3. Phương pháp lọc màng bụng
Dựa vào tính chất màng bụng là một màng bán thấm, phương pháp lọc màng bụng sử dụng chính màng bụng của bệnh nhân làm màng lọc, khoang màng bụng trở thành khoang dịch lọc và khoang máu chính là máu chảy trong lòng mạch máu của màng bụng. Các chất có nồng độ cao trong máu như Kali, ure, creatinin,... sẽ khuếch tán từ khoang máu sang khoang dịch lọc do chênh lệch nồng độ. Nước thừa từ máu sẽ di chuyển qua màng bụng sang khoang dịch lọc do sự chênh lệch áp suất thẩm thấu.
Lọc màng bụng gồm các phương pháp:
- Lọc màng bụng liên tục ngoại trú (CAPD): Bệnh nhân tự thay dịch lọc tại nhà, cứ mỗi 4 giờ xả dịch lọc cũ ra và thay 2 lít dịch lọc mới vào khoang màng bụng qua ống thông. Trong thời gian lọc màng bụng, người bệnh vẫn sinh hoạt, đi lại bình thường.
- Lọc màng bụng chu kỳ tự động (ADP): Là hình thức lọc màng bụng có sự trợ giúp của máy. ADP thông thường được chia thành :
-Lọc màng bụng liên tục chu kỳ (CCPD): Thiết bị sẽ tiến hành trao đổi dịch lọc vào cơ thể người bệnh một cách tự động 3-10 lần ban đêm. Ban ngày, người bệnh sẽ lưu một thể tích dịch lọc trong ổ bụng, dịch này sẽ được tháo ra trước chu kỳ lọc ban đêm.
-Lọc màng bụng cách quãng ban đêm (NIPD): Người bệnh không lưu dịch lọc trong ổ bụng ban ngày, số chu kỳ trao đổi dịch ban đêm tăng lên để loại bỏ tối đa nước thừa, các chất chuyển hóa tích tụ ban ngày.
Ưu điểm của phương pháp lọc màng bụng là đơn giản, dễ thực hiện, người bệnh không bị lệ thuộc vào máy móc. Do thực hiện tại nhà nên người bệnh thuận tiện trong sắp xếp công việc, học tập. Mỗi tháng chỉ cần đến bệnh viện một lần để nhận dịch lọc. Lọc màng bụng làm thay đổi nồng độ các chất hòa tan và lượng nước trong cơ thể một cách từ từ, do đó thích hợp với những người có huyết động không ổn định. Chế độ ăn của người bệnh không bị hạn chế nhiều như phương pháp chạy thận nhân tạo.
Để thực hiện lọc màng bụng, bệnh nhân sẽ được phẫu thuật để đặt một ống thông trên người, ống thông này sẽ cố định trong suốt thời gian lọc màng bụng. Nếu không tuân thủ theo đúng các hướng dẫn kỹ thuật và đảm bảo vệ sinh, vị trí đặt ống thông có thể bị nhiễm trùng gây viêm phúc mạc. Các biến chứng khác có thể gặp là tăng đường máu, rò rỉ dịch từ ổ bụng, hoạt động của cơ hoành bị hạn chế,...
4. Phương pháp chạy thận nhân tạo
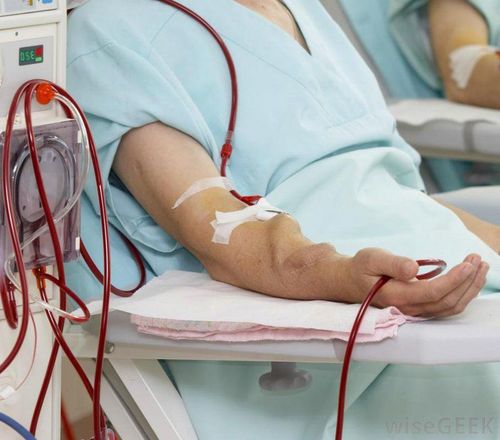
Chạy thận nhân tạo là phương pháp điều trị thay thế thận cho bệnh nhân suy thận mạn giai đoạn cuối phổ biến nhất, chiếm 70-80% tổng số bệnh nhân. Nguyên lý của chạy thận nhân tạo là tạo một vòng tuần hoàn ngoài cơ thể, máu được dẫn ra các bộ lọc của máy để lọc nước thừa và các chất cặn bã trong quá trình chuyển hóa, sau đó máu được dẫn lại về cơ thể.

Thông thường, bệnh nhân sẽ chạy thận nhân tạo 3 lần mỗi tuần, mỗi lần lọc máu kéo dài ít nhất 4 giờ. Để tiến hành chạy thận nhân tạo, bệnh nhân phải được phẫu thuật FAV để thiết lập đường dẫn máu, gồm một đường động mạch để dẫn máu ra khỏi cơ thể và đường tĩnh mạch để dẫn máu từ máy sau khi đã được lọc sạch về lại cơ thể. Do máu được dẫn ra khỏi cơ thể nên phải dùng thuốc heparin để chống đông máu.
Ưu điểm của phương pháp này là nước và chất thải trong máu được lọc sạch hiệu quả. Việc chạy thận được thực hiện tại các cơ sở y tế, nhân viên y tế được đào tạo chuyên môn nên đảm bảo về điều kiện vô khuẩn, hạn chế nguy cơ nhiễm trùng, bệnh nhân được theo dõi chặt chẽ trong quá trình chạy thận.
Nhược điểm của chạy thận nhân tạo là cuộc sống của bệnh nhân phải gắn liền với bệnh viện. Chế độ ăn phải được kiểm soát chặt chẽ theo sự hướng dẫn của bác sĩ, hạn chế muối tối đa, không ăn các loại thức ăn, trái cây nhiều Kali, hạn chế uống nước đặc biệt là vào những ngày không chạy thận. Ngoài ra bệnh nhân có thể gặp một số biến chứng trong quá trình chạy thận như: hạ huyết áp, đau đầu, buồn nôn, chuột rút, các tai biến về tim mạch,...
Các phương pháp điều trị suy thận mạn giai đoạn cuối chỉ giúp điều chỉnh các rối loạn do suy giảm chức năng bài tiết của thận mà không thay thế được chức năng nội tiết. Do đó, cùng với các phương pháp lọc máu, bệnh nhân cần điều trị các rối loạn do suy giảm chức năng nội tiết của thận như tăng huyết áp, thiếu máu, thiếu calcitriol,...
Bệnh nhân suy thận mạn giai đoạn cuối sống được bao lâu? Cùng với sự phát triển và cải tiến không ngừng của các phương pháp điều trị, cuộc sống của bệnh nhân suy thận mạn giai đoạn cuối ngày càng kéo dài. Nếu bệnh nhân nghiêm túc tuân thủ điều trị, bệnh nhân có thể sống thêm 20 năm hoặc có thể hơn, chất lượng cuộc sống của người bệnh ngày càng tốt hơn.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.