Bài viết bởi Thạc sĩ, Bác sĩ Mai Viễn Phương - Khoa Khám bệnh & Nội khoa - Bệnh viện Đa khoa Quốc tế Vinmec Central Park
Cắt polyp qua nội soi và cắt bỏ niêm mạc qua nội soi (EMR) là những tiêu chuẩn điều trị đã được thiết lập đối với polyp đại trực tràng. Kỹ thuật cắt polyp bằng thòng lọng không sử dụng dòng điện – Kỹ thuật sinh thiết lạnh (Cold snare resection) là tiêu chuẩn mới nổi để điều trị các polyp nhỏ hơn (<5mm) và cũng có thể thích hợp để loại bỏ các polyp không phải ung thư lên đến 9 mm. Phương pháp này tránh được tổn thương do nhiệt, giảm thời gian thủ thuật và có thể giảm nguy cơ chảy máu muộn.
1.Loại bỏ polyp nhanh chóng và an toàn hơn với sinh thiết lạnh
Nhược điểm của phương pháp cắt thòng lọng sử dụng dòng điện thông thường là do tổn thương do nhiệt gây ra. Các biến chứng có thể xảy ra là chảy máu muộn và tổn thương do nhiệt dẫn đến hội chứng sau thủ thuật cắt polyp và thủng muộn. Gần đây, phương pháp cắt bỏ thòng lọng lạnh đã được giới thiệu như một giải pháp thay thế khả thi. Phương pháp này liên quan đến việc bắt polyp - chủ yếu bằng các thiết bị chuyên dụng - mà không cần sử dụng thêm đốt điện. Nó chủ yếu được áp dụng cho các polyp nhỏ (lên đến 5mm) nhưng gần đây đã được mở rộng sang các tổn thương lớn hơn. Phương pháp này mang lại những lợi thế có thể có là giảm thời gian thủ thuật và các biến chứng sau can thiệp trong khi vẫn duy trì hiệu quả tương tự như phương pháp cắt đốt nóng thông thường.
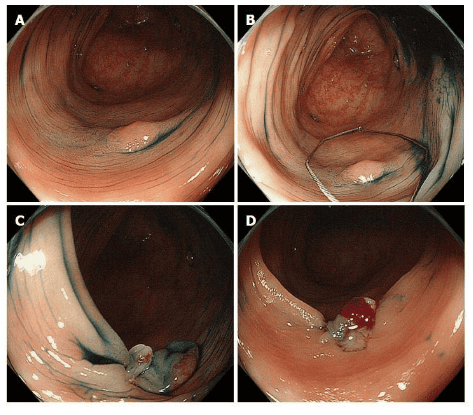
Tóm lại, phương pháp cắt bỏ thòng lọng lạnh đang trở thành tiêu chuẩn điều trị cho các khối u nhỏ (đến 5 mm) và cả các khối u nhỏ không phải ung thư không cuống (lên đến 9 mm). Các nghiên cứu lớn hơn sẽ cần phải xác định vai trò chính xác của việc cắt bỏ thòng lọng lạnh trong việc loại bỏ polyp.
2.Mở rộng chỉ định để xử lý các loại polyp đại tràng lớn hơn với kỹ thuật ESD
Ưu điểm chính của EMR là thời gian thủ thuật tương đối ngắn (khoảng 35 phút đối với tổn thương lớn hơn) và tỷ lệ biến chứng chấp nhận được, với chảy máu muộn là 0,9% và tỷ lệ thủng từ 0,4% đến 1,3%. Cần nhấn mạnh rằng tỷ lệ biến chứng phụ thuộc vào kích thước và vị trí của tổn thương được cắt bỏ. Do đó, tỷ lệ chảy máu muộn là 6,7% đã được báo cáo trong một nghiên cứu đa trung tâm gần đây bao gồm> 2000 EMR. Các yếu tố nguy cơ gây chảy máu bao gồm kích thước tổn thương, vị trí polyp ở đại tràng phải và bệnh lý đi kèm. Tần suất thủng sau EMR là từ 0,4% đến 1,3% và phụ thuộc vào kích thước và vị trí của tổn thương được cắt bỏ.
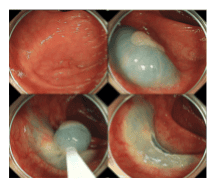
Nhược điểm của EMR là giới hạn kích thước khoảng 20 mm. Các tổn thương lớn hơn không thể được ghép lại theo từng khối và thay vào đó phải được loại bỏ từng mảng (kỹ thuật EMR từng mảng). Sự phân mảnh này ngụ ý rằng việc cắt bỏ hoàn toàn không thể được xác nhận bằng mô bệnh học và EMR từng phần có liên quan đến tỷ lệ tái phát khoảng 15% -20% trong loạt hồi cứu và hơn 30% trong một nghiên cứu tiền cứu gần đây về cắt bỏ từng phần qua nội soi 252 u tuyến có kích thước> 20 mm. Nhiều yếu tố nguy cơ tái phát đã được xác định, bao gồm kích thước tổn thương, số lượng các mảnh bị cắt bỏ và mô học nâng cao hơn (u tuyến dạng tubulovillous hoặc ung thư nội biểu mô cấp cao). Hơn nữa, nhiều lần tái phát không phải là một trường hợp hiếm (khoảng 20% -40%), mặc dù hầu hết chúng đều có thể điều trị nội soi thêm. Đáng chú ý, việc cắt bỏ u tuyến qua nội soi không hoàn toàn được cho là nguyên nhân của 20% -25% các trường hợp ung thư. Tỷ lệ tái phát ngụ ý sự cần thiết của kiểm soát nội soi và tuân thủ nội soi theo dõi.
Sự ra đời của kỹ thuật cắt bóc tách dưới niêm mạc ESD
Trong khi EMR của polyp lớn hơn hoặc tổn thương không cuống sẽ dẫn đến cắt bỏ phân mảnh, ESD - phát triển tại Nhật Bản để điều trị ung thư dạ dày sớm - cắt bóc tách dưới niêm mạc qua nội soi. Phương pháp này bao gồm rạch niêm mạc, sau đó là bóc tách dưới niêm mạc bên dưới tổn thương để tạo ra một tiêu bản khối không giới hạn kích thước.
ESD đòi hỏi kỹ thuật cao hơn nhiều so với EMR và yêu cầu thời gian quy trình lâu hơn, với thời gian quy trình trung bình là ca là 70 phút trong một phân tích tổng hợp gần đây. Thời gian và mức độ phức tạp của thủ thuật phụ thuộc chủ yếu vào việc nội soi tiếp cận tổn thương và tiếp cận khoang dưới niêm mạc. Phương pháp này không được coi là tiêu chuẩn ở Châu Âu, nhưng nó đã được đưa vào các hướng dẫn của Nhật Bản như là kỹ thuật tiêu chuẩn cho các tổn thương ung thư lớn hơn mà việc cắt bỏ khối u là mong muốn.
Kỹ thuật ESD cần được đào tạo với chuyên môn cao
Hầu hết dữ liệu lâm sàng về ESD đại trực tràng là từ Châu Á. Các nghiên cứu quan sát hồi cứu hoặc tiền cứu lớn hơn (> 500 bệnh nhân) báo cáo tỷ lệ cắt được nguyên khối tổn thương và R0 tỷ lệ cắt bỏ 84% đến 94,5%, với rất ít tái phát. Ngược lại, kinh nghiệm về ESD đại trực tràng rất hạn chế ở thế giới phương Tây.
Điều này chủ yếu là do thiếu cơ hội đào tạo, trình độ cao các kỹ năng cần thiết để thực hiện ESD đại trực tràng và thực tế là phương pháp này có thời gian thủ thuật lâu hơn và có lẽ tỷ lệ biến chứng cũng cao hơn so với EMR từng phần. Tuy nhiên, có thể đạt được năng lực về ESD đại trực tràng mà không cần có chuyên môn trước về ESD dạ dày, đặc biệt nếu việc đào tạo được thực hiện dưới sự giám sát của các chuyên gia ESD.
Do đó, dữ liệu từ các nhà nội soi phương Tây rất hiếm, với loạt trường hợp nhỏ hơn và chỉ có hai công bố trên lớn hơn ( n> 150) loạt, chủ yếu bao gồm các tổn thương khu trú ở trực tràng. Tỷ lệ cắt bỏ nguyên khối và R0 trong các ấn phẩm này đều thấp hơn so với các nghiên cứu từ người dân châu Á, điều này đặc biệt đúng đối với các tổn thương lớn hơn ở đại tràng lên. Các sự kiện bất lợi thường xảy ra đối với ESD hơn đối với EMR, với tỷ lệ thủng được công bố là khoảng 4,8% (2% -14%) đối với trường hợp cũ. Tuy nhiên, hầu hết các lỗ thủng là nhỏ và có thể được đóng lại bằng kẹp tiêu chuẩn trong hoặc khi kết thúc quy trình, và tỷ lệ phẫu thuật cấp cứu tương đối thấp (khoảng 0,5%). Chậm chảy máu được quan sát thấy sau 1,5% -2,8% can thiệp. Các vết thắt chỉ thỉnh thoảng được quan sát thấy, ví dụ , sau khi cắt bỏ một đường tròn trong trực tràng
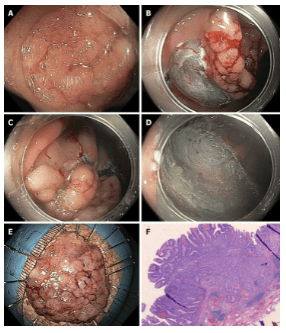
3.Lựa chọn điều trị đối với u tân sinh vị trí khó hoặc xâm lấn, xơ hoá - Phương pháp cắt toàn bộ thành ống tiêu hoá (EFTR)
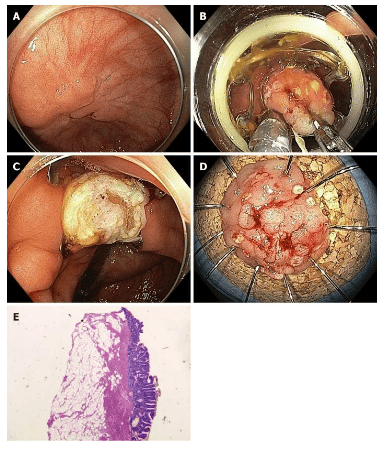
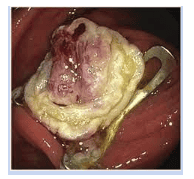
Cắt bỏ nội soi thông thường có thể không khả thi về mặt kỹ thuật trong các trường hợp xơ hóa nghiêm trọng, ví dụ , do hình thành sẹo trong u tuyến tái phát sau lần cắt trước đó hoặc trong các trường hợp u tuyến ở các vị trí giải phẫu cụ thể, ví dụ , gần với túi thừa hoặc ở lỗ ruột thừa. Trong những tình huống này, EFTR có thể là một giải pháp thay thế hữu ích. Phương pháp này bao gồm việc làm phẳng toàn bộ độ dày của thành ruột, được cố định bằng một kẹp nội soi, sau đó là cắt bỏ thành ruột phía trên kẹp. Hệ thống thiết bị cắt toàn bộ độ dày (FTRD®) (Ovesco, Tübingen, Đức) là một thiết bị cắt toàn bộ độ thành ống tiêu hóa trên phạm vi an toàn với một thòng lọng tích hợp. Sau khi đánh dấu tổn thương, ống soi đại tràng được thu lại và FTRD được gắn vào đầu dây soi và đưa tới tổn thương. Sau đó, tổn thương được kéo vào nắp cắt bỏ, và sau khi triển khai kẹp, thòng lọng sẽ được đóng lại và mô bị cắt. Ngoài ra, một kẹp kéo mô được sử dụng để kéo mô vào bên trong nắp chụp (CAP) trước khi bắn clip.
4.Ưu và nhược điểm của phương pháp cắt toàn bộ ống tiêu hoá chứa polyp
EFTR đặc biệt hữu ích cho việc cắt bỏ các tổn thương nhỏ hơn (lên đến 15-20 mm). Cho đến nay, chỉ có một số dữ liệu hạn chế về hiệu quả của phương pháp, thường được thực hiện với thiết bị FTRD. Thời gian thủ thuật phụ thuộc chủ yếu vào vị trí của tổn thương (đôi khi việc di chuyển đến các vị trí gần có thể khó khăn hoặc thậm chí là không thể). Nó tốn nhiều thời gian hơn EMR và kích thước của tổn thương bị giới hạn bởi kích thước của nắp. Trong nghiên cứu tiền cứu lớn nhất được công bố cho đến nay, tỷ lệ cắt bỏ R0 là 77,7% đối với 127 bệnh nhân có u tuyến không di chuyển. Tỷ lệ biến chứng chung là 9,9% và bao gồm thủng, rò, chảy máu và viêm ruột thừa; tỷ lệ mổ cấp cứu 2,2%.
Kết luận
Cắt polyp và EMR vẫn là những lựa chọn điều trị tiêu chuẩn để loại bỏ hầu hết các khối u tân sinh đại trực tràng. Chúng tương đối dễ dàng và nhanh chóng để thực hiện về mặt kỹ thuật và có tỷ lệ biến chứng chấp nhận được. Những phát triển mới đang được tiến hành với phương pháp cắt bỏ thòng lọng lạnh như một phương pháp có thể liên quan đến thời gian thủ thuật thậm chí còn ngắn hơn và tỷ lệ biến chứng thấp hơn. Bên cạnh đó, kỹ thuật ESD có tiềm năng cho cắt bỏ tổn thương nguyên khối lớn hơn; nó có lẽ nên được dành cho các tổn thương lớn hơn nghi ngờ là loạn sản cấp cao hoặc ung thư xâm lấn sớm. Cuối cùng, các tổn thương nhỏ khó cắt lại hiện có thể được điều trị hiệu quả bằng kỹ thuật EFTR.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.