Bài được viết bởi Thạc sĩ, Bác sĩ Mai Viễn Phương - Bác sĩ nội soi tiêu hóa - Khoa Khám bệnh & Nội khoa - Bệnh viện Đa khoa Quốc tế Vinmec Central Park.
Xét nghiệm sinh hóa máu là một trong những xét nghiệm phổ biến được bác sĩ chỉ định khi cần chẩn đoán bệnh và theo dõi hiệu quả điều trị. Bài viết sau đây sẽ cung cấp thêm thông tin cho bạn đọc về vai trò của các chỉ số sinh hóa trong chẩn đoán bệnh viêm loét đại tràng chảy máu.
1. Biểu hiện lâm sàng của viêm loét đại tràng chảy máu
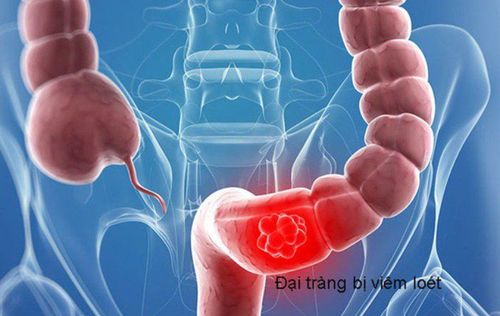
Viêm loét đại tràng chảy máu đặc trưng bởi tổn thương viêm lan tỏa và trên bề mặt của niêm mạc đại tràng, bắt đầu từ trực tràng lan lên đến các đoạn khác của đại tràng.
Ruột non thường không thấy tổn thương, mặc dù đoạn cuối hồi tràng có thể có tổn thương viêm bề mặt. Dựa vào mức độ lan rộng của tổn thương đại tràng, có thể phân loại viêm loét đại tràng chảy máu thành các thể: Viêm trực tràng (tổn thương khu trú ở trực tràng), viêm đại tràng sigma - trực tràng hoặc đại tràng trái (lan đến góc lách) hoặc viêm đại tràng lan tỏa/toàn bộ. Mức độ lan rộng của tổn thương không chỉ liên quan đến mức độ nặng mà còn ảnh hưởng đến tiền lương và lựa chọn điều trị. Triệu chứng và diễn biến bệnh liên quan đến mức độ lan rộng và nặng của tổn thương viêm.
Các triệu chứng của bệnh thường tiến triển âm thầm mặc dù bệnh có thể xuất hiện cấp tính sau một đợt viêm đại tràng nhiễm khuẩn hoặc tiêu chảy khi đi du lịch. Tình trạng viêm trực tràng khiến đại tiện ra máu là triệu chứng thường gặp nhất của bệnh nhân. Mức độ đại tiện ra máu có thể nặng, rầm rộ hoặc vừa phải, đại tiện ra máu lẫn nhầy. Bệnh nhân có thể hay buồn đại tiện và mót rặn hoặc tăng số lần đại tiện. Đại tràng tổn thương càng lan rộng thì mức độ tiêu chảy càng nặng trong khi nếu bệnh nhân chỉ đơn thuần là viêm trực tràng, triệu chứng có thể xen kẽ giữa những đợt táo bón với những đợt đại tiện phân nhầy máu.
Đau bụng cơn trước khi đại tiện hoặc cảm giác trướng bụng sẽ gặp khi bệnh tiến triển nặng. Những trường hợp bệnh tiến triển hoặc giai đoạn tối cấp, bệnh nhân có thể xuất hiện các triệu chứng toàn thân như những cơn vã mồ hôi về đêm, sốt, nôn, buồn nôn, gầy sút cân kèm theo tiêu chảy. Ngoài ra, có thể gặp các triệu chứng ngoài đường tiêu hóa như ở mắt, da, khớp, gan.

Viêm loét trực tràng được định nghĩa là tình trạng viêm khu trú ở đoạn trực tràng và là dạng có mức độ lan rộng nhẹ nhất, chiếm từ 25 - 30% các trường hợp khi mới chẩn đoán. Bệnh nhân thường có biểu hiệu đại tiện ra máu, cảm giác cần đại tiện ngay hoặc đôi khi lại có táo bón do tình trạng luân chuyển phân chậm ở đại tràng phải. Các triệu chứng toàn thân thường hiếm gặp nhưng có thể thấy tổn thương ở da hay khớp kèm theo. Có khoảng 30 - 40% bệnh nhân viêm loét trực tràng sau đó tiến triển thêm ở các đoạn khác của đại tràng.
Viêm loét đại tràng sigma - trực tràng hay còn gọi là viêm đại tràng trái xảy ra ở 40% các trường hợp, bệnh nhân có thể có các triệu chứng xen kẽ giữa táo bón và tiêu chảy kèm theo đầy tức bụng, buồn đại tiện, đại tiện ra máu. Đau quặn bụng hố chậu trái và các triệu chứng ngoài đường tiêu hóa thường gặp hơn so với nhóm viêm loét trực tràng đơn thuần.
Viêm loét toàn bộ đại tràng được chẩn đoán khi tổn thương viêm lan đến tận đại tràng ngang hoặc đại tràng phải. Bệnh nhân thường có biểu hiện tiêu chảy, đại tiện ra máu, buồn đại tiện, đầy tức bụng, đau quặn khắp bụng hoặc khu trú. Ngoài ra, bệnh nhân nhóm này thường có gầy sút cân, các triệu chứng toàn thân, ngoài đường tiêu hóa và thiếu máu.
Phình đại tràng nhiễm độc là biến chứng nặng nhất trong viêm loét đại tràng chảy máu khi tổn thương viêm lan từ lớp niêm mạc bề mặt xuống lớp dưới niêm mạc và lớp cơ. Biến chứng này thường xảy ra ở những bệnh nhân viêm đại tràng lan tỏa hoặc viêm đại tràng ở mức độ nặng. Các biểu hiện lâm sàng bao gồm sốt, kiệt sức, đau quặn bụng dữ dội, trướng bụng, cảm giác đau tức khu trú hoặc toàn bụng.
2. Các xét nghiệm cận lâm sàng
Các xét nghiệm ban đầu đối với bệnh nhân viêm loét đại tràng chảy máu bao gồm công thức máu, điện giải đồ, xét nghiệm đánh giá chức năng gan - thận, nồng độ sắt, vitamin D, protein phản ứng C (CRP) và calprotectin trong phân. Các xét nghiệm miễn dịch và xét nghiệm vi sinh nhằm loại trừ C. difficile cũng cần được tiến hành.
2.1. Các chỉ số viêm
Ở những bệnh nhân viêm loét đại tràng chảy máu mức độ nhẹ hoặc trung bình, các chỉ số viêm có thể vẫn ở giới hạn bình thường. Trong kết quả công thức máu có thể thấy tăng tiểu cầu do đáp ứng viêm mạn tính hoặc thiếu máu ở nhiều mức độ. Nếu thấy tăng bạch cầu cần tìm chú ý đến biến chứng nhiễm trùng.
Trong viêm loét đại tràng chảy máu, trừ nhóm bệnh nhân chỉ có tổn thương khu trú ở trực tràng, chỉ số CRP có tương quan với mức độ nặng trên lâm sàng. Tăng CRP cũng có tương quan với tăng tốc độ máu lắng, thiếu máu và tình trạng giảm albumin. Đây được coi là một dấu ấn tiên lượng trong những trường hợp nặng, diễn biến cấp tính. CRP trên 10 mg/l sau 1 năm ở những bệnh nhân viêm toàn bộ đại tràng tiên lượng nguy cơ phải phẫu thuật tăng.
Tuy nhiên, cả hai chỉ số CRP và tốc độ máu lắng đều không đủ đặc hiệu để chẩn đoán phân biệt viêm loét đại tràng chảy máu với các nguyên nhân gây viêm đại tràng do nhiễm khuẩn hoặc nguyên nhân khác.
2.2. Xét nghiệm calprotectin trong phân
Một đặc điểm của các bệnh lý viêm ruột mạn tính (trong đó có viêm loét đại tràng chảy máu) là sự thâm nhập của các bạch cầu trung tính vào khe tuyến của biểu mô ruột và lớp màng đệm ở biểu mô. Do vậy, trong phân sẽ có các thành phần của bạch cầu. Nếu không có sự xuất hiện của bạch cầu trong phân, có thể loại trừ các bệnh lý viêm ruột mạn tính và đi theo các hướng chẩn đoán khác.
Bên cạnh việc xét nghiệm trực tiếp tìm bạch cầu trong phân bằng xanh methylen, hiện nay, đã có một số xét nghiệm phân giúp phát hiện bạch cầu trong phân và được ứng dụng để đánh giá mức độ nặng của bệnh lý IBD trên lâm sàng. Calprotectin có nguồn gốc từ các tế bào bạch cầu hạt, là protein gắn canxi được ứng dụng như một dấu ấn chẩn đoán cho các trường hợp tiêu chảy do bệnh lý viêm đường ruột.
Ngoài ra, chỉ số này cũng phản ánh phần nào “mức độ viêm” của đại tràng. Do vậy, có thể được ứng dụng như một phương pháp theo dõi không xâm nhập trong quá trình điều trị. Tương tự như vậy, lactoferrin, một protein từ tế bào bạch cầu đa nhân trung tính, đã chứng minh được có khả năng giúp chẩn đoán phân biệt giữa IBD và hội chứng ruột kích thích.
2.3. Xét nghiệm vi sinh
Theo khuyến cáo của ECCO năm 2017, cần làm các xét nghiệm vi sinh để loại trừ Difficile và Cytomegalovirus (CMV) mỗi đợt bệnh bùng phát. Nhiễm C. difficile hiện đang trở thành một vấn đề sức khỏe đáng lo ngại do tỷ lệ tử vong cao vì thế việc tầm soát loại trừ C. difficile cần được tiến hành nếu bệnh nhân kháng trị hoặc có đợt bệnh bùng phát.
Sự tái hoạt động của CMV có thể xảy ra ở bệnh nhân viêm loét đại tràng chảy máu sử dụng các thuốc ức chế miễn dịch. Mặc dù sự tái hoạt động của CMV không phải nguyên nhân gây đột bệnh bùng phát, nhiễm mới CMV lại có thể làm bệnh nặng lên hoặc kháng trị. Do vậy, những bệnh nhân đang điều trị thuốc ức chế miễn dịch bị bùng phát triệu chứng cần phải được kiểm tra và loại trừ nhiễm CMV. Xét nghiệm mô bệnh học hoặc nhuộm hóa mô miễn dịch là phương pháp tối ưu hơn so với sử dụng xét nghiệm PCR trong máu.
2.4. Dấu ấn sinh học
Hai dấu ấn sinh học được sử dụng phổ biến nhất là kháng thể kháng bào tương quanh nhân bạch cầu trung tính (perinuclear antineutrophil cytoplasmic antibodies - DANCAS) và kháng thể kháng Saccharomyces cerevisiae (anti-Saccharomyces cerevisiae antibodies - ASCAs). Theo các nghiên cứu, tỷ lệ phát hiện được pANCAS ở bệnh nhân viêm loét đại tràng chảy máu lên đến 65% trong khi tỉ lệ kháng thể này dương tính ở bệnh nhân Crohn dưới 10%. Ngược lại, ASCA đặc hiệu với các tổn thương ở ruột non do Crohn hơn với tỉ lệ dương tính lên đến 40 - 60% các trường hợp.
Tuy nhiên, tỷ lệ ASCA dương tính ở các bệnh lý tổn thương ruột non khác như Celiac cũng khá cao (40 - 60%). Bên cạnh là một gợi ý giúp phân biệt giữa IBD và các bệnh lý đường ruột khác, các dấu ấn sinh học này còn là công cụ để tiên lượng trong quá trình điều trị. Nồng độ pANCA cao có tương quan với nguy cơ viêm hậu môn nhân tạo và miệng nối hồi tràng - hậu môn sau khi cắt toàn bộ đại tràng. Một số dấu ấn sinh học khác cũng đang được nghiên cứu ở bệnh nhân IBD như kháng thể với lớp màng ngoài của lớp vỏ E.coli (outer membrane 0 E.coli cell wall) hay J2 peptide là một chuỗi RNA có nguồn gốc liên quan đến Pseudomonas fluorescens. Cả hai dấu ấn này được chứng minh có liên quan đến Crohn nhiều hơn viêm loét đại tràng chảy máu và không thật sự hiệu quả trong việc phân biệt các type của IBD.
Việc ứng dụng các dấu ấn sinh học trong phân biệt giữa viêm loét đại tràng chảy máu và Crohn hiện vẫn còn nhiều khó khăn, đặc biệt là ở nhóm bệnh nhân viêm đại tràng thể không điển hình.
Nếu chỉ sử dụng PANCA dương tính đơn thuần thì không giúp phân biệt giữa hai bệnh lý này nhưng phối hợp thêm ASCA có thể nâng tỉ lệ chẩn đoán chính xác lên. Những bệnh nhân có pANCA+ASCA- thường gặp ở viêm loét đại tràng chảy máu hơn với độ nhạy từ 44 - 58% và độ đặc hiệu từ 81 - 98% trong khi pANCA-ASCA+ hay gặp trong Crohn có tổn thương ở ruột non hơn với độ nhạy từ 30 - 64% và độ đặc hiệu từ 92 - 97%. Trong tương lai, sự phối hợp thêm Ompc và 12 peptit được kỳ vọng giúp phân biệt được giữa viêm loét đại tràng chảy máu và Crohn.
Cho tới nay, chưa có thuốc đặc trị khỏi bệnh hoàn toàn viêm loét đại trực tràng chảy máu. Chỉ có thể điều trị giúp hạn chế bệnh, giảm đau đớn cho bệnh nhân. Chính vì vậy, bên cạnh việc điều trị theo chỉ định của bác sĩ, bệnh nhân cần thực hiện các chế độ dinh dưỡng tốt cho hệ tiêu hóa, tránh stress và cần thường xuyên khám sức khỏe định kỳ.
Ngay khi có triệu chứng, cần đi khám bệnh sớm để được điều trị kịp thời khi tổn thương chưa lan rộng. Bệnh viện Đa Khoa Quốc tế Vinmec với đội ngũ y bác sĩ chuyên môn cao, cùng với trang thiết bị y tế hiện đại, chất lượng tiêu chuẩn quốc tế, bạn đọc có thể tin tưởng lựa chọn làm điểm đến để khám và điều trị cho bản thân và gia đình.
>>Xem thêm: Hiệu quả của liệu pháp đơn trị liệu Thiopurine trong viêm loét đại tràng- Bài viết của Thạc sĩ, Bác sĩ Mai Viễn Phương - Khoa Khám bệnh & Nội khoa - Bệnh viện Đa khoa Quốc tế Vinmec Central Park
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.