Bài viết bởi Thạc sĩ, Bác sĩ Đào Kim Phượng - Khoa Khám bệnh - Bệnh viện Đa khoa Quốc tế Vinmec Times City
Toàn bộ tổn thương tim có thể được phát hiện ở thai nhi dựa trên siêu âm tim thai đúng thời điểm, ngoại trừ một số tổn thương nhỏ, như dị tật thông liên nhĩ lỗ thứ hai và ống động mạch. Trong một số trường hợp, chẩn đoán trước khi sinh cũng tạo cơ hội cho việc điều trị trong tử cung.
1. Quy trình đánh giá tim nâng cao
Siêu âm tim thai cung cấp những đánh giá chi tiết hơn về cấu trúc và chức năng tim mạch của thai nhi so với khám siêu âm cơ bản. Một tuyên bố khoa học từ Hiệp hội Tim mạch Hoa Kỳ cho biết rằng, siêu âm tim thai nhi nên bao gồm các hình ảnh tiêu chuẩn của 4 buồng tim, các đường ra của tâm thất trái và phải, ba mạch máu và khí quản, cung động mạch chủ và cung động mạch phổi, tĩnh mạch chủ trên và dưới, trục ngắn và trục dài, cũng như các khảo sát Doppler màu và xung và chế độ xung M để đánh giá các tĩnh mạch chính, van, tốc độ, nhịp tim, v.v. Hướng dẫn thực hiện siêu âm tim thai cũng có sẵn từ Hiệp hội Siêu âm Quốc tế trong Sản phụ khoa và từ Viện Siêu âm Y học Hoa Kỳ.
Hệ thống siêu âm được sử dụng để siêu âm tim thai phải có khả năng thực hiện hình ảnh 2 chiều, M-mode và Doppler. Doppler màu và quang phổ được sử dụng để xác định các mạch nhỏ như tĩnh mạch phổi, ống tĩnh mạch và ống động mạch, để đánh giá dòng chảy của van và kiểm tra các khuyết tật vách liên thất. Chế độ M của chuyển động thành tâm nhĩ và tâm thất có thể hữu ích để phân tích các rối loạn nhịp và tốc độ.
Các kỹ thuật hình ảnh tiên tiến hơn bao gồm siêu âm tim ba chiều và bốn chiều, Doppler mô, hình ảnh tốc độ căng và biến dạng, điện tâm đồ thai nhi, siêu âm cơ tim thai nhi và hình ảnh cộng hưởng từ tim mạch.
Bệnh tim bẩm sinh (CHD) có liên quan đến tăng nguy cơ đối với kết quả phát triển thần kinh bất lợi, được cho là do các yếu tố như bất thường nhiễm sắc thể liên quan, hội chứng, rối loạn chức năng tim sau sinh, các yếu tố chu phẫu ở trẻ cần điều trị phẫu thuật và có thể do bất thường huyết động tử cung. Ở những trẻ có bất thường tim đơn lập, tần suất phát triển thần kinh cũng phụ thuộc vào bất thường cụ thể.
Những phát hiện về hình ảnh thần kinh trước khi sinh thường không dự đoán được kết quả phát triển thần kinh sau khi sinh. Một đánh giá có hệ thống và phân tích tổng hợp các nghiên cứu siêu âm trước khi sinh và chụp cộng hưởng từ (MRI) cho thấy các bất thường về não, chậm phát triển đầu và thiểu não đã được quan sát thấy ở các phân nhóm thai nhi mắc CHD. Tuy nhiên, ý nghĩa tiên lượng của những phát hiện này không rõ ràng vì các nghiên cứu cộng hưởng từ MRI lớn rất khan hiếm, dữ liệu siêu âm thiên về các bất thường tim nặng và trái, và các nghiên cứu theo dõi dài hạn liên quan đến các phát hiện trước sinh và sau sinh còn hạn chế.

Đánh giá di truyền thai nhi được chỉ định vì những bất thường di truyền thường gặp ở những thai nhi bị dị tật tim, ngay cả khi bị đơn độc.
Nguy cơ thai dị bội thay đổi tùy theo dị tật. Ví dụ (phần trăm rủi ro):
- Thông liên nhĩ, thất (46 - 73 %);
- Còn ống động mạch (19 - 78 %);
- Dị tật tâm thất phải/lỗ thông đôi (6 - 43 %);
- Hẹp eo động mạch chủ/gián đoạn cung động mạch chủ (5 - 37 %);
- Loạn sản van ba lá (bao gồm dị tật Ebstein, 4 - 16 %);
- Tứ chứng Fallot (7 - 39 %);
- Hội chứng tim trái giảm sản (HLHS, 4 - 9 %);
- Hẹp/thiểu sản tim phải với vách ngăn tâm thất nguyên vẹn (1 - 12 %);
- Hội chứng rối loạn nhịp tim/rối loạn nhịp tim (0%);
- Chuyển vị của các động mạch lớn (0 %);
Ngoài ra, sự mất đoạn 22q11 có liên quan đến một số dị tật tim, bao gồm cung động mạch chủ bị gián đoạn, thân chung động mạch, thông liên thất và tứ chứng Fallot.
2. Theo dõi
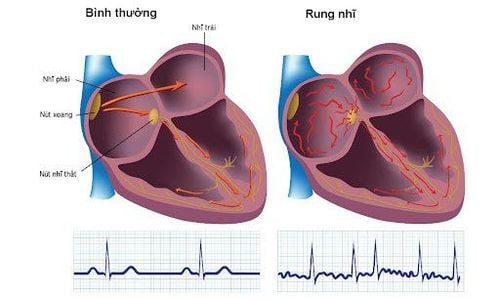
Ít nhất một lần tái khám sớm trong tam cá nguyệt thứ ba là hợp lý để tìm kiếm những bất thường tiến triển ở mức độ nghiêm trọng hoặc có thể không được phát hiện sớm hơn trong thai kỳ và có ý nghĩa lâm sàng sau sinh. Một số nguyên nhân gây ra rối loạn chức năng tim thai tiến triển bao gồm suy van hoặc tắc nghẽn van tim ngày càng trầm trọng, làm gia tăng sự cản trở dòng máu trong các động mạch lớn, hoặc sự phát triển/xấu đi của viêm cơ tim hoặc bệnh cơ tim, loạn nhịp tim, hoặc khối u ở tim.
Bác sĩ khoa sản sẽ chuyển bệnh nhân mang thai đến bác sĩ tim mạch nhi khoa trước khi sinh bất cứ khi nào nghi ngờ bất thường về tim thai trên siêu âm trước sinh. Mục đích là để thông báo cho bệnh nhân về chẩn đoán nghi ngờ và thảo luận về các lựa chọn xử trí trước và sau khi sinh, bao gồm cả địa điểm ưu tiên để sinh.
Liệu pháp thuốc qua nhau thai có thể cải thiện tiên lượng của một số rối loạn nhịp tim ở thai nhi.
Can thiệp tim xâm lấn trong tử cung (ví dụ, nong van động mạch chủ hoặc nong bóng phổi, nong lỗ thông liên nhĩ có thể cải thiện tiên lượng của một số tổn thương, chẳng hạn như thiểu sản tim trái HLHS hoặc bất thường van tim nặng (ví dụ, hở van hai lá nặng, hẹp eo động mạch chủ, thiểu sản động mạch phổi); tuy nhiên, những can thiệp này chỉ được thực hiện tại một số trung tâm phẫu thuật thai nhi.

3. Trong quá trình chuyển dạ sinh nở
Cần có chăm sóc tối ưu. Chăm sóc tối ưu được định nghĩa là đỡ đẻ cho trẻ sơ sinh được chẩn đoán trước sinh mắc bệnh tim bẩm sinh nguy kịch tại hoặc gần bệnh viện có chăm sóc tim trẻ sơ sinh chuyên biệt bao gồm cắt lỗ thông liên nhĩ bằng bóng.
Nên lập kế hoạch sinh tại cơ sở có mức độ chăm sóc thích hợp cho bà mẹ và trẻ sơ sinh. Trẻ sơ sinh có tổn thương phụ thuộc ống động mạch và hầu hết có tổn thương tim nặng nên được chuyển đến cơ sở có chuyên môn về tim mạch nhi cấp III và NICU. Nếu điều này là không khả thi, nên sắp xếp vận chuyển trước khi sinh.
Đẻ mổ được thực hiện theo các chỉ định sản khoa tiêu chuẩn, vì không có bằng chứng cho thấy đường sinh của thai nhi mắc bệnh tim bẩm sinh (CHD) ảnh hưởng đến kết quả. Dựa trên các dữ liệu quan sát, việc khởi phát chuyển dạ hoặc mổ lấy thai theo lịch trình trước 39 tuần tuổi thai không được khuyến cáo trong trường hợp không có những tiêu chuẩn lo ngại của bà mẹ hoặc thai nhi về sức khỏe của thai nhi, vì ngay cả sinh non cũng có thể dẫn đến kết quả xấu hơn sau phẫu thuật tim ở trẻ sơ sinh. Một ngoại lệ có thể là dị tật não thất đơn lẻ, trong đó việc sinh sớm hơn có thể có lợi.
Chăm sóc tại phòng sinh chuyên biệt được khuyến khích cho những thai nhi có:
- Chuyển vị loại D của các động mạch lớn;
- Rối loạn nhịp nhanh kéo dài hoặc không kiểm soát được kèm theo suy tim hoặc phù thai nhi;
- Hội chứng tim trái giảm sản (HLHS) với lỗ thông liên nhĩ hạn chế hoặc vách liên nhĩ nguyên vẹn và dòng chảy tĩnh mạch phổi bất thường (tỷ lệ dòng chảy thuận/nghịch tĩnh mạch phổi <3) hoặc xét nghiệm tăng oxy máu bất thường trong 3 tháng giữa thai kỳ;
- Block tim hoàn toàn và tần số thất thấp, rối loạn chức năng tim hoặc thai ứ nước.
Việc lập kế hoạch chăm sóc tại phòng sinh chuyên biệt có thể được xem xét đối với những thai nhi có:
- Tứ chứng Fallot không có van động mạch phổi;
- Bất thường Ebstein với phù thai;
- Trở lại tĩnh mạch phổi bất thường hoàn toàn, bị tắc nghẽn.
Không cần chăm sóc trong phòng sinh chuyên biệt đối với những thai nhi:
- Tứ chứng Fallot nhẹ, thông liên thất, thông liên nhĩ;
- Luồng shunt;
- Hầu hết các tổn thương phụ thuộc vào ống động mạch, nhưng bắt đầu sử dụng prostaglandin E1 có thể được chỉ định tại khoa chăm sóc đặc biệt sơ sinh;
- Rối loạn nhịp tim được kiểm soát.

4. Tóm tắt và kiến nghị
Đề nghị sàng lọc trước sinh để tìm các bất thường về tim thai (Độ 2C). Chẩn đoán trước khi sinh cung cấp cho cha mẹ cơ hội để có được thông tin tiên lượng trước khi sinh, tìm hiểu về các lựa chọn điều trị trước và sau khi sinh, đưa ra các quyết định liên quan đến phương pháp quản lý tốt cho gia đình họ và lập kế hoạch cho các nhu cầu cụ thể khi sinh. Tùy thuộc vào tổn thương, chẩn đoán trước sinh có thể làm giảm tỷ lệ mắc bệnh và tử vong chu sinh.
Tuổi thai tối ưu để tầm soát các dị tật cấu trúc tim thai là tuổi thai từ 18 đến 22 tuần. Tuy nhiên, một số tình trạng tim thai có thể không được phát hiện cho đến khi, hoặc có thể xuất hiện lần đầu tiên, sau khi thai nghén. Rối loạn nhịp tim ở thai nhi, viêm cơ tim/bệnh cơ tim, suy tim, suy van hoặc tắc nghẽn van tim và khối u tim có thời gian khởi phát khác nhau. Dị tật thông liên nhĩ hoặc thông liên thất nhỏ, tổn thương van nhỏ, bất thường một phần kết nối tĩnh mạch phổi, và bất thường động mạch vành thường không được phát hiện trước khi giải phẫu.
Tăng nguy cơ bất thường di truyền, đặc biệt là thể dị bội hoặc mất đoạn 22q11, ở thai nhi mắc bệnh CHD; tần số bất thường di truyền phụ thuộc vào tổn thương cụ thể. Các phương pháp hiện tại để kiểm tra di truyền bao gồm (1) Dải G của tế bào thai nhi thu được thông qua chọc dò màng ối, với phương pháp lai tại chỗ huỳnh quang (FISH) để đánh giá các vi lượng, chẳng hạn như 22q11, không thể phát hiện được bằng kỹ thuật phân dải trực quan và (2) vi mô nhiễm sắc thể, phát hiện các bất thường nhiễm sắc thể dưới kính hiển vi ở 5% thai nhi có dị tật được phát hiện bằng siêu âm và karyotype dải G bình thường. Một trong hai cách tiếp cận đều hợp lý.
Sự cần thiết, thời gian và tần suất đánh giá siêu âm theo dõi nên được hướng dẫn bởi bản chất và mức độ nghiêm trọng của tổn thương, sự hiện diện của suy tim, thời gian dự đoán và cơ chế tiến triển, và các lựa chọn có sẵn để can thiệp trước sinh và sau sinh. Chúng tôi đề nghị ít nhất một lần tái khám sớm trong tam cá nguyệt thứ ba để tìm các bất thường tiến triển ở mức độ nghiêm trọng hoặc có thể không phát hiện được sớm hơn trong thai kỳ. Đối với hầu hết các tổn thương khác ngoài dị tật thông liên thất phần cơ nhỏ, chúng tôi thường thực hiện khám ít nhất hàng tháng để đánh giá sự tiến triển của bệnh và tư vấn thêm cho bệnh nhân.
Việc sinh đẻ phải được lên kế hoạch tại cơ sở có mức độ chăm sóc thích hợp cho bà mẹ và trẻ sơ sinh. Sinh sớm và sinh mổ thường chỉ được thực hiện đối với các chỉ định sản khoa tiêu chuẩn.
Đánh giá rủi ro để biết trước sự tổn hại trong phòng sinh hoặc trong vài ngày đầu sau sinh là bệnh cụ thể.
Thông tin đã chỉ ra rằng chẩn đoán trước sinh đối với bệnh tim bẩm sinh nguy kịch giúp cải thiện khả năng sống sót trước khi sinh của trẻ sơ sinh, cần xem xét thêm các nghiên cứu và nỗ lực cải thiện chẩn đoán trước sinh bệnh tim bẩm sinh.
Để bảo vệ sức khỏe cho cả mẹ và thai nhi, đặc biệt trong giai đoạn 3 tháng giữa thai kỳ là thời kỳ phát triển mạnh của thai nhi. Thai phụ cần:
- Tầm soát dị tật thai nhi toàn diện bằng kỹ thuật siêu âm 4D vượt trội.
- Tầm soát tiểu đường thai kỳ, tránh gây ra nhiều biến chứng nguy hiểm cho cả mẹ và bé.
- Kiểm soát cân nặng của mẹ hợp lý để đánh giá tình trạng sức khỏe của thai phụ và sự phát triển của thai nhi.
- Hiểu rõ dấu hiệu dọa sinh sớm (đặc biệt ở những người mang đa thai hoặc có tiền sử sảy thai, sinh non) để được điều trị giữ thai kịp thời.
Để bảo vệ mẹ và bé trong suốt thai kỳ, Vinmec cung cấp dịch vụ Thai sản trọn gói giúp theo dõi tình trạng sức khỏe của mẹ và bé toàn diện, khám thai định kỳ với các bác sĩ Sản khoa, thực hiện đầy đủ các xét nghiệm, tầm soát quan trọng cho sản phụ, tư vấn và can thiệp kịp thời khi phát hiện những bất thường trong sức khỏe của mẹ và bé.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.
Tài liệu tham khảo
REFERENCES
Holland BJ, Myers JA, Woods CR Jr. Prenatal diagnosis of critical congenital heart disease reduces risk of death from cardiovascular compromise prior to planned neonatal cardiac surgery: a meta-analysis. Ultrasound Obstet Gynecol 2015; 45:631.
Li YF, Zhou KY, Fang J, et al. Efficacy of prenatal diagnosis of major congenital heart disease on perinatal management and perioperative mortality: a meta-analysis. World J Pediatr 2016; 12:298.
Thakur V, Dutil N, Schwartz SM, Jaeggi E. Impact of prenatal diagnosis on the management and early outcome of critical duct-dependent cardiac lesions. Cardiol Young 2018; 28:548.
Khoshnood B, Lelong N, Houyel L, et al. Impact of prenatal diagnosis on survival of newborns with four congenital heart defects: a prospective, population-based cohort study in France (the EPICARD Study). BMJ Open 2017; 7:e018285.
Verheijen PM, Lisowski LA, Stoutenbeek P, et al. Prenatal diagnosis of congenital heart disease affects preoperative acidosis in the newborn patient. J Thorac Cardiovasc Surg 2001; 121:798.
Bonnet D, Coltri A, Butera G, et al. Detection of transposition of the great arteries in fetuses reduces neonatal morbidity and mortality. Circulation 1999; 99:916.
Freud LR, McElhinney DB, Marshall AC, et al. Fetal aortic valvuloplasty for evolving hypoplastic left heart syndrome: postnatal outcomes of the first 100 patients. Circulation 2014; 130:638.
Marshall AC, van der Velde ME, Tworetzky W, et al. Creation of an atrial septal defect in utero for fetuses with hypoplastic left heart syndrome and intact or highly restrictive atrial septum. Circulation 2004; 110:253.
Araujo Júnior E, Tonni G, Chung M, et al. Perinatal outcomes and intrauterine complications following fetal intervention for congenital heart disease: systematic review and meta-analysis of observational studies. Ultrasound Obstet Gynecol 2016; 48:426.
Friedman KG, Sleeper LA, Freud LR, et al. Improved technical success, postnatal outcome and refined predictors of outcome for fetal aortic valvuloplasty. Ultrasound Obstet Gynecol 2018; 52:212.
Committee on Practice Bulletins—Obstetrics and the American Institute of Ultrasound in Medicine. Practice Bulletin No. 175: Ultrasound in Pregnancy. Obstet Gynecol 2016; 128:e241.
http://www.aium.org/resources/guidelines/obstetric.pdf (Accessed on June 15, 2015).
Pinto NM, Nelson R, Puchalski M, et al. Cost-effectiveness of prenatal screening strategies for congenital heart disease. Ultrasound Obstet Gynecol 2014; 44:50.
Carvalho JS, Mavrides E, Shinebourne EA, et al. Improving the effectiveness of routine prenatal screening for major congenital heart defects. Heart 2002; 88:387.
Lloyd DFA, Pushparajah K, Simpson JM, et al. Three-dimensional visualisation of the fetal heart using prenatal MRI with motion-corrected slice-volume registration: a prospective, single-centre cohort study. Lancet 2019; 393:1619.
Jansen FA, Everwijn SM, Scheepjens R, et al. Fetal brain imaging in isolated congenital heart defects - a systematic review and meta-analysis. Prenat Diagn 2016; 36:601.
Copel JA, Cullen M, Green JJ, et al. The frequency of aneuploidy in prenatally diagnosed congenital heart disease: an indication for fetal karyotyping. Am J Obstet Gynecol 1988; 158:409.
Wimalasundera RC, Gardiner HM. Congenital heart disease and aneuploidy. Prenat Diagn 2004; 24:1116.
Wallenstein MB, Harper LM, Odibo AO, et al. Fetal congenital heart disease and intrauterine growth restriction: a retrospective cohort study. J Matern Fetal Neonatal Med 2012; 25:662.
Perez-Delboy A, Simpson LL. Prenatal sonographic diagnosis of congenital heart disease and intrauterine growth restriction: a case-control study. J Clin Ultrasound 2007; 35:376.
Kipps AK, Feuille C, Azakie A, et al. Prenatal diagnosis of hypoplastic left heart syndrome in current era. Am J Cardiol 2011; 108:421.
Levey A, Glickstein JS, Kleinman CS, et al. The impact of prenatal diagnosis of complex congenital heart disease on neonatal outcomes. Pediatr Cardiol 2010; 31:587.
Atz AM, Travison TG, Williams IA, et al. Prenatal diagnosis and risk factors for preoperative death in neonates with single right ventricle and systemic outflow obstruction: screening data from the Pediatric Heart Network Single Ventricle Reconstruction Trial(∗). J Thorac Cardiovasc Surg 2010; 140:1245.