Một trong những tiến bộ của ngành sản khoa chính là phát triển các công nghệ hỗ trợ sinh sản (ART). Một trong những phương pháp thường được sử dụng nhiều nhất hiện nay chính là phương pháp thụ tinh ống nghiệm (IVF). Bài viết này sẽ cung cấp cho các bạn về một số thông tin liên quan đến vấn đề hỗ trợ sinh sản và phương pháp thụ tinh ống nghiệm IVF
1. Hỗ trợ sinh sản là gì
Vào những năm 1970, các bác sĩ Anh bắt đầu lấy trứng ra khỏi những phụ nữ gặp khó khăn trong quá trình thụ thai và cho trứng thụ tinh trong phòng thí nghiệm. Các nhà nghiên cứu gọi đây là quy trình thử nghiệm thụ tinh trong ống nghiệm (IVF), và sau nhiều lần thử, em bé trong ống nghiệm đầu tiên đã ra đời vào năm 1978.
Ngày nay, công nghệ hỗ trợ sinh sản (ART) đề cập đến tất cả các phương pháp điều trị liên quan đến việc xử lý trứng hoặc phôi bên ngoài cơ thể, và điều này bao gồm IVF cũng như một số biến thể của nó. Các quy trình này thường được kết hợp với các loại thuốc hỗ trợ sinh sản để tăng tỷ lệ thành công và khoảng 22 phần trăm các quy trình ART (hoặc chu kỳ) có thể thành công và kết thúc bằng việc sinh em bé.
Các thủ thuật ART là xâm lấn, tốn kém và có thể có tác dụng phụ. Khi có nhiều hơn một phôi được đặt vào tử cung, có khả năng mang đa thai nếu hai hoặc nhiều phôi được cấy ghép thành công. Nhưng cho đến nay, không có ảnh hưởng sức khỏe lâu dài nào liên quan đến những đứa trẻ được sinh ra bằng phương pháp ART, và đối với nhiều người có vấn đề về khả năng sinh sản, ART là cơ hội để có con.
2. Các kỹ thuật công nghệ hỗ trợ sinh sản phổ biến
Dưới đây là tóm tắt các kỹ thuật ART chính phổ biến hiện nay:
- Thụ tinh trong ống nghiệm (IVF): Khoảng 99 phần trăm các phương pháp ART được thực hiện ở Hoa Kỳ là phương pháp điều trị IVF. Trứng được kết hợp với tinh trùng trong phòng thí nghiệm. Sau khi thụ tinh, các phôi tạo thành sẽ phát triển trong ba đến năm ngày trước khi được chuyển vào tử cung của người nữ.
- Tiêm tinh trùng vào bào tương (ICSI): Khoảng 2/3 của tất cả các chu kỳ IVF được thực hiện ở Hoa Kỳ sử dụng ICSI làm phương pháp thụ tinh. Trong quy trình này, một tinh trùng duy nhất được tiêm trực tiếp vào trứng của bạn, thay vì đặt nhiều tinh trùng bên cạnh trứng, như trong IVF. Sau khi thụ tinh, các phôi tạo thành sẽ phát triển trong ba đến năm ngày trước khi được chuyển vào tử cung của bạn.
- Trứng hoặc phôi của người hiến tặng: Nếu bạn không thể thụ thai bằng trứng của chính mình, bạn có thể điều trị IVF bằng cách sử dụng trứng do người phụ nữ khác hiến tặng. Trứng của người hiến tặng được kết hợp với tinh trùng của đối tác của bạn, và kết quả là phôi được chuyển vào tử cung của bạn. Phương pháp này cũng có thể được thực hiện với phôi được hiến tặng hoặc tinh trùng được hiến tặng.
- Mang thai hộ (người mang thai hộ): Một người phụ nữ khác mang phôi thai của bạn cho đến khi đủ tháng và sinh con.

3. Các phương pháp điều trị sinh sản khác, như GIFT hoặc ZIFT?
Trừ khi không có phương pháp thay thế nào khác, bác sĩ của bạn có thể sẽ không chỉ định các quy trình ART khác vì chúng yêu cầu phẫu thuật - mặc dù mỗi thủ thuật đều có tỷ lệ thành công tương tự như IVF.
- Chuyển giao tử trong vòi trứng (GIFT): Trong quy trình này, trứng được kết hợp với tinh trùng của bạn tình trong phòng thí nghiệm, sau đó được đưa ngay vào ống dẫn trứng của bạn thông qua một vết rạch nhỏ ở bụng. Quá trình thụ tinh xảy ra bên trong cơ thể bạn và phôi thai sẽ làm tổ một cách tự nhiên.
- Chuyển hợp tử trong ống dẫn trứng (ZIFT): Trong ZIFT, trứng của bạn được trộn với tinh trùng của đối tác trong phòng thí nghiệm (như với GIFT). Nhưng trong quy trình này, bác sĩ sẽ đợi cho đến khi quá trình thụ tinh xảy ra trước khi chuyển phôi vào ống dẫn trứng của bạn thông qua một vết rạch nhỏ ở bụng.
4. Thụ tinh ống nghiệm (IVF) là gì?
Thụ tinh trong ống nghiệm (IVF) là một phương pháp điều trị hỗ trợ sinh sản trong đó tinh trùng và trứng được kết hợp trong phòng thí nghiệm. Các phôi sau khi được thụ tinh trong ống nghiệm sẽ được đánh giá về chất lượng, và một hoặc nhiều phôi được đưa vào tử cung qua cổ tử cung.
IVF cho đến nay là phương pháp điều trị sinh sản bằng kỹ thuật cao được sử dụng phổ biến nhất, chiếm hơn 99% các thủ tục công nghệ hỗ trợ sinh sản (ART). Khoảng 1,5% trẻ sinh ra ở Hoa Kỳ được thụ thai bằng cách sử dụng ART.
IVF cũng có thể là một lựa chọn nếu bác sĩ của bạn không thể xác định chính xác vấn đề (trường hợp này được gọi là "vô sinh không rõ nguyên nhân") hoặc nếu các phương pháp điều trị khác không thành công.
5. IVF hoạt động như thế nào?
Tiến trình điều trị IVF thường diễn ra như sau:
- Kích thích buồng trứng. Trong 8 đến 14 ngày gần đầu chu kỳ kinh nguyệt, bạn dùng gonadotropin, một loại thuốc hỗ trợ sinh sản kích thích buồng trứng phát triển nhiều trứng trưởng thành để thụ tinh (thay vì chỉ một). Bạn cũng cần dùng một loại hormone tổng hợp như leuprolide hoặc cetrorelix để ngăn cơ thể giải phóng trứng quá sớm.
- Sự phát triển nang trứng. Trong khi dùng những loại thuốc này, bạn đến văn phòng bác sĩ hoặc phòng khám hai đến ba ngày một lần để kiểm tra nồng độ hormone trong máu và siêu âm đo buồng trứng. Điều này cho phép nhà cung cấp dịch vụ chăm sóc sức khỏe của bạn theo dõi sự phát triển của các nang trứng - những túi chứa đầy chất lỏng nơi trứng trưởng thành.
- Kích hoạt. Khi các nang trứng đã sẵn sàng, bạn sẽ được tiêm "thuốc kích hoạt", một mũi tiêm làm cho trứng trưởng thành hoàn toàn và có khả năng thụ tinh. Khoảng 36 giờ sau khi bạn bắn kích hoạt, trứng của bạn đã sẵn sàng để lấy.
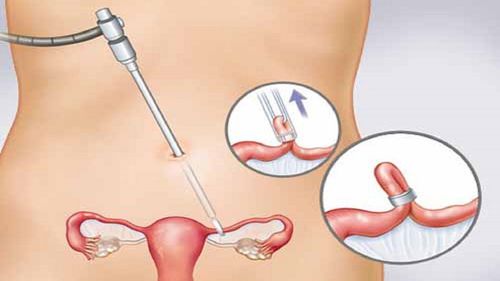
- Hút trứng. Bác sĩ sẽ gây tê và đưa một đầu dò siêu âm qua âm đạo để xem xét buồng trứng và xác định các nang. Sau đó, một cây kim mỏng được đưa qua thành âm đạo để lấy trứng ra khỏi nang. Tám đến 15 quả trứng thường được lấy ra. Bạn có thể bị chuột rút và phát ban trong vài ngày sau đó, nhưng hầu hết phụ nữ cảm thấy tốt hơn sau một hoặc hai ngày.
- Sự thụ tinh. Chuyên viên phôi học sẽ kiểm tra trứng của bạn trước khi kết hợp chúng với tinh trùng của đối tác và ấp chúng qua đêm. Sự thụ tinh thường xảy ra trong thời gian này, nhưng trứng không bình thường có thể không được thụ tinh. (Nếu chất lượng tinh trùng kém hoặc nếu quá trình thụ tinh không thành công trong các chu kỳ IVF trước đó, bác sĩ có thể khuyên bạn nên sử dụng kỹ thuật gọi là tiêm tinh trùng vào tế bào chất (ICSI). Với ICSI, một tinh trùng duy nhất được tiêm trực tiếp vào mỗi trứng trưởng thành.)

- Phát triển phôi. Ba ngày sau khi lấy trứng, một số trứng đã được thụ tinh thành công trở thành phôi từ 6 đến 10 tế bào. Đến ngày thứ năm, một số phôi này sẽ trở thành phôi nang với một khoang chứa đầy chất lỏng và các mô bắt đầu tách thành nhau thai và em bé.
- Lựa chọn phôi. Nhà nghiên cứu phôi học sẽ chọn những phôi còn sống hoặc những phôi thai để đưa vào tử cung của bạn từ 3 đến 5 ngày sau khi lấy trứng. Phôi bổ sung, nếu có, có thể được đông lạnh và sử dụng cho các chu kỳ IVF trong tương lai.
- Chuyển phôi. Tùy thuộc vào độ tuổi và chẩn đoán của bạn, bác sĩ sẽ đặt từ một đến năm phôi vào tử cung của bạn bằng cách đưa một ống mỏng (ống thông) qua cổ tử cung của bạn. Bạn có thể cảm thấy chuột rút nhẹ, nhưng bạn không cần gây mê.
- Cấy phôi thành công. Nếu phương pháp điều trị hiệu quả, phôi thai sẽ làm tổ trong thành tử cung của bạn và tiếp tục phát triển thành em bé. Hãy nhớ rằng nếu nhiều hơn một phôi được chuyển, cơ hội mang thai của bạn cao hơn, nhưng tỷ lệ mang đa thai cũng vậy - khoảng 20% trẻ sinh ra qua IVF là sinh đôi, sinh ba hoặc nhiều hơn.
6. Ưu điểm của IVF là gì?
IVF là quy trình công nghệ hỗ trợ sinh sản (ART) lâu đời nhất trong khối - nó ra đời từ năm 1978. IVF đã được sử dụng đủ lâu để các nhà nghiên cứu thực hiện các nghiên cứu sức khỏe mở rộng về những đứa trẻ được thụ thai bằng phương pháp này. Cho đến nay, không có vấn đề y tế nào liên quan trực tiếp đến quy trình này.
- Không có liên quan đến ung thư. Các nghiên cứu gần đây cho thấy không có mối liên hệ nào giữa thuốc kích thích rụng trứng và ung thư. Các nghiên cứu ban đầu cho thấy việc tiếp xúc với thuốc hỗ trợ sinh sản có thể dẫn đến nguy cơ cao mắc bệnh ung thư buồng trứng hoặc các bệnh ung thư khác của hệ thống sinh sản nữ.
- Cải tiến kỹ thuật. Các nhà nghiên cứu tiếp tục tinh chỉnh và cải tiến các thủ tục IVF. Ví dụ, những tiến bộ trong bảo quản lạnh phôi (đông lạnh) đã dẫn đến tỷ lệ mang thai IVF tương đương nhau đối với phôi đông lạnh và phôi tươi.
7. Nhược điểm của IVF là gì?
Tốn kém chi phí và thời gian. Việc thụ tinh trứng bên ngoài cơ thể của bạn đòi hỏi phải làm việc trong phòng thí nghiệm và thuốc men tốn kém. Theo dõi phản ứng của bạn với các loại thuốc hỗ trợ sinh sản cũng đòi hỏi nhiều thời gian, với việc thường xuyên đến văn phòng bác sĩ để xét nghiệm máu và siêu âm.
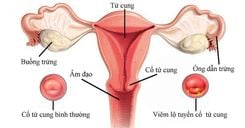
Nguy cơ mang thai ngoài tử cung. Phụ nữ khó mang thai có nguy cơ mang thai ngoài tử cung cao hơn, bất kể họ thụ thai bằng cách nào. Và tất cả các phương pháp điều trị bằng công nghệ hỗ trợ sinh sản, bao gồm cả IVF, cũng làm cho khả năng mang thai ngoài tử cung cao hơn. Mang thai ngoài tử cung xảy ra khi phôi thai làm tổ trong ống dẫn trứng hoặc khoang bụng chứ không phải trong tử cung. Nó được điều trị bằng thuốc methotrexate hoặc bằng cách phẫu thuật loại bỏ phôi thai để ngăn chặn phôi thai bị thương nặng do tiếp tục phát triển.
Nguy cơ mắc hội chứng quá kích buồng trứng (OHSS). OHSS có thể xảy ra khi phụ nữ đáp ứng quá tốt với thuốc hỗ trợ sinh sản và sản xuất quá nhiều trứng. Khoảng 10 đến 20 phần trăm phụ nữ sử dụng gonadotropins phát triển một dạng OHSS nhẹ, một tình trạng có dấu hiệu tăng cân và cảm giác đầy hơi, chướng bụng. Một số còn bị khó thở, chóng mặt, đau vùng chậu, buồn nôn và nôn. Nếu bạn bị OHSS, buồng trứng của bạn sưng lên gấp vài lần kích thước bình thường và tạo ra chất lỏng tích tụ trong khoang bụng của bạn. Thông thường, điều này sẽ tự giải quyết với sự theo dõi cẩn thận của bác sĩ và nghỉ ngơi tại giường. Nhưng trong một số trường hợp hiếm hoi, nó đe dọa đến tính mạng và bạn có thể phải nhập viện để theo dõi hoặc điều trị chuyên sâu hơn.
Các biến chứng có thể xảy ra cho bé. Những em bé được thụ thai bằng phương pháp điều trị vô sinh công nghệ cao như IVF có thể bị sinh non hoặc nhẹ cân hơn. Họ cũng có thể có nguy cơ dị tật bẩm sinh cao hơn một chút. Nhưng các chuyên gia không chắc đó là do các yếu tố gây vô sinh (chẳng hạn như tuổi tác) hay do phương pháp điều trị.
Nó có thể không hoạt động. Lên đến 20% chu kỳ IVF có thể bị hủy trước khi lấy trứng, thường là do không phát triển đủ nang trứng. Giảm nguy cơ OHSS là một lý do khác để hủy bỏ.

Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.
Nguồn tham khảo: babycenter.com