Gây mê hồi sức trong bệnh cơ tim thiếu máu và tái tưới máu mạch vành - Phần 2
Bài viết bởi Bác sĩ Hồ Thị Xuân Nga - Trung tâm Tim mạch - Bệnh viện Đa khoa Quốc tế Vinmec Central Park
Hơn 60% bệnh nhân phẫu thuật mạch máu có dấu hiệu của bệnh mạch vành và tỷ lệ nhồi máu sau phẫu thuật nằm trong khoảng 4,7 đến 8,5%. Tuy nhiên, loại này có nguy cơ thiếu máu cục bộ rất cao chiếm đến 10% trong tổng số bệnh nhân phẫu thuật.
1. Nhồi máu sau phẫu thuật trong phẫu thuật tim
Tình trạng lâm sàng trước phẫu thuật là yếu tố nguy cơ chính của các biến chứng sau phẫu thuật trong phẫu thuật tái thông mạch vành (PAC: phẫu thuật bắc cầu động mạch vành). Các chỉ số rủi ro khác nhau được sử dụng để tiên lượng mức độ nặng như sau :
- Sốc tim hoặc rối loạn chức năng tâm thất (EF <0,35);
- Thiếu máu cục bộ cấp tính hoặc nhồi máu trước phẫu thuật, đau thắt ngực không ổn định;
- Tổn thương thân chung hoặc IVA đoạn gần;
- Phẫu thuật khẩn cấp hoặc mổ lại;
- Bệnh kèm theo: suy thận, tiểu đường;
- Bệnh động mạch đa mạch;
- Tuổi> 70 tuổi;
- Giới tính nữ.
2. Thiếu máu cục bộ và tái tưới máu
2.1 Ngủ đông:
Là hình thức tự bảo vệ trong đó cơ tim thiếu máu cục bộ trở thành giảm co bóp để điều chỉnh nhu cầu mVO2 của nó với tình trạng cung cấp DO2 thấp. Phạm vi là thay đổi, nhưng không có hoại tử; chức năng của cơ tim này có thể được kích thích bởi catecholamine; nó có thể phục hồi trong trường hợp tái thông mạch (từ vài giờ đến vài ngày).

2.2 Tổn thương tái tưới máu
Khi nguồn cung cấp lớn O2 giải phóng superoxit và các gốc tự do gây độc cho tế bào và kèm theo tăng calci huyết. Mặc dù áp lực là bình thường, lưu lượng máu quá mức so với sự giãn mạch tối đa của các khu vực thiếu máu cục bộ. Gây ra những rối loạn nhịp thất ác tính phổ biến, nhưng có khả năng đảo ngược.
2.3 Cơ tim choáng váng
Là sự tồn tại của rối loạn chức năng cơ tim sau khi tái thông mạch máu trong khi tưới máu được phục hồi; thời hạn là từ vài giờ đến vài ngày; chức năng có thể được kích thích bởi catecholamine.
2.4 Không tái tưới máu
Không có dòng chảy đầu xa vào cơ tim trong khi dòng chảy thượng tâm mạc được phục hồi.
3. Xử trí thiếu máu cục bộ và nhồi máu trong phẫu thuật và sau phẫu thuật
Trong giai đoạn phẫu thuật, sự xuất hiện của các thay đổi điện đối với ECG (chênh lên hoặc chênh xuống của đoạn ST, bloc dẫn truyền nhánh trái) và / hoặc tăng cao của men tim phải xử trí lâm sàng tương tự như khuyến cáo đối với nhồi máu STEMI hoặc không STEMI:
Biện pháp chung:
- Gây mê sâu hoặc giảm đau;
- Duy trì PAM> 80 mmHg;
- Thông khí với FiO2 0,8 - 1,0;
- Tối ưu hóa Hb (> 100 g / L);
- Lấy một mẫu máu để xác định men tim troponin và CK-MB;
- Kháng tiểu cầu:
- Aspirin 500 mg IV
- Ticagrelor (180 mg po / ống thông dạ dày); nếu chống chỉ định hoặc không có sẵn: clopidogrel (300-600 mg po / ống thông dạ dày).
- Chống đông:
- Heparin không phân đoạn (bolus 60 IU / kg, truyền liên tục liều 12-15 IU / kg / giờ) hoặc bivalirudin (2 mg / kg / giờ), hoặc fondaparinux (scut 2,5 mg) hoặc enoxaparin (1 mg / kg / 12 giờ).
Điều trị khác:
- Noradrenaline (0,03-0,5 mcg / kg / phút);
- Nitroglycerin (5-20 mcg / kg / phút);
- Atorvastatin (20 mg uống / ống thông dạ dày), simvastatin (20 mg).
Bệnh nhân ổn định huyết động hoặc trong trường hợp nhịp tim nhanh/ rối loạn nhịp tim
- Thuốc chẹn β: metoprolol, atenolol, bisoprolol hoặc β block selective khác: uống hoặc tiêm mạch;
- Trong gây mê: bolus và / hoặc truyền esmolol;
- Chống chỉ định: bloc nhĩ thất, sốc tim.
Bệnh nhân huyết động không ổn định
- Catecholamine kích thích α và β;
- Bóng đối xung nội động mạch chủ;
- Chụp mạch vành (nong và đặt stent);
- Trong vòng 90 phút nếu STEMI;
- Trong vòng 12-24 giờ nếu đau thắt ngực không STEMI hoặc đau thắt ngực không ổn định.
4. Biến chứng của hội chứng vành cấp: SCA
Một số biến chứng nghiêm trọng đe dọa bệnh nhân trong những ngày sau SCA, đặc biệt là loại STEMI.
- Sốc tim và suy thất: đặt bóng đối xung động mạch chủ là biện pháp được lựa chọn để làm giảm công thất (T) và cải thiện tưới máu mạch vành mà không làm tăng mVO2;
- Rối loạn nhịp tim: rung nhĩ ,bloc dẫn truyền nhĩ-thất, nhịp tim nhanh hoặc rung tâm thất;
- Hở van hai lá do giãn thất (T): thiếu máu cục bộ xuyên thành hoặc đứt cơ nhú; trong trường hợp hở van hai lá nặng, đặt bóng đối xung có hiệu quả trong việc chờ sửa chữa phẫu thuật;
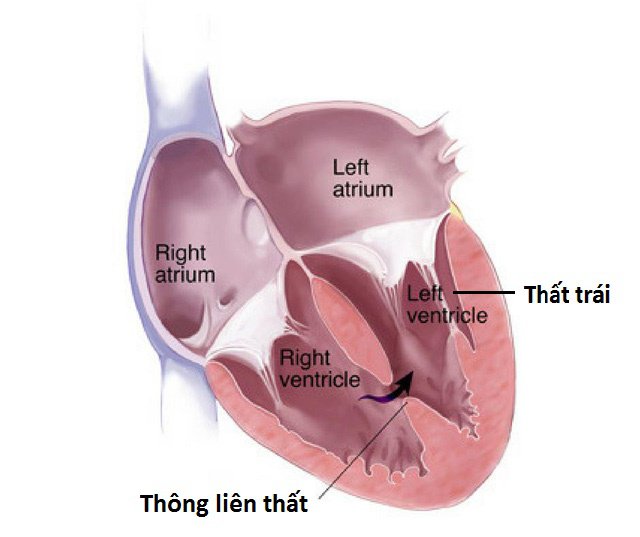
- Thông liên thất: cần đóng thông liên thất bằng phẫu thuật;
- Vỡ thất (T): thường gây chết người nhất bởi chèn ép tim cấp tính;
- Chứng phình vách thất (T): Thuốc ức chế men chuyển ức chế tái định dạng thất (T), nhưng phẫu thuật cắt bỏ chỗ phình thường là cần thiết;
- Huyết khối trong buồng thất trái: nó thường xảy ra ở khu vực giảm động, thường gặp nhất ở đỉnh; chống đông máu là cần thiết trong ít nhất 6 tháng.
5. Đánh giá trước phẫu thuật của bệnh nhân mạch vành
Kiểm tra tim mạch và test gắng sức khi không thay đổi điều trị là không cần thiết. Chúng chỉ được chỉ định ở những bệnh nhân bị đau thắt ngực giai đoạn III-IV, rối loạn chức năng tâm thất hoặc rối loạn nhịp tim nặng.
Trong khi chờ phẫu thuật, nhịp tim của bệnh nhân mạch vành cần được kiểm soát chặt chẽ ở mức 60-65 nhịp/phút (β-blocker).
Tái tưới máu dự phòng trước phẫu thuật không có ý nghĩa; các chỉ định tái thông mạch (PCI + stent hoặc PAC) giống như bên ngoài bối cảnh phẫu thuật:
- Bệnh động mạch vành không ổn định (đau thắt ngực giai đoạn III-IV);
- Đau thắt ngực dai dẳng mặc dù điều trị tối đa;
- Tổn thương nguy cơ cao.
Trong bệnh động mạch vành ổn định (giai đoạn I-II), thậm chí nặng hơn, điều trị nội khoa tối ưu hóa (thuốc chẹn β, thuốc chống tiểu cầu, statin) thích hợp hơn là để tái thông mạch.
Bất kỳ tái thông mạch vành đều phải có giới hạn thời gian chậm trễ của phẫu thuật theo quy định; sau thời gian này, nguy cơ tim mạch tăng gấp 5-10 lần.
Khi bệnh nhân cần phải điều trị phẫu thuật trong một thời gian ngắn (<4 tuần), điều trị nội khoa tối ưu (β-blocker, thuốc chống tiểu cầu, statin) thích hợp hơn là cố gắng tái thông mạch máu, ngay cả khi bệnh động mạch vành không ổn định.
Các ưu tiên hiện tại cho điều trị bảo vệ tim mạch nội khoa liên tục tối ưu hơn là thám sát và tái thông mạch máu trước phẫu thuật .
6. Tái thông mạch vành trước phẫu thuật
- Tử vong do tái thông mạch và phẫu thuật là gần như nhau.
- Nguy cơ tim tăng rất nhiều trong 6 tuần sau khi tái thông mạch (tỷ lệ tử vong 25%).
- Lợi ích chỉ xuất hiện sau 3 tháng (tỷ lệ tử vong <1%).
- Đối với stent hoạt động (DES), lợi ích chỉ xuất hiện sau 12 tháng.
- Đau thắt ngực ổn định (I-II) không phải là chỉ định tái thông mạch máu.

7. Thời hạn có thể tiến hành các phẫu thuật ngoài tim sau khi tái thông mạch:
Nong mạch vành đơn giản 2-4 tuần.
Stent kim loại đơn giản (BMS, stent thụ động) hoặc phẫu thuật bắc cầu động mạch vành.
- Phẫu thuật quan trọng: 6 tuần;
- Phẫu thuật chọn lọc: 3 tháng.
Stent phủ thuốc (DES; stent hoạt động)
- Phẫu thuật quan trọng: 12 tháng;
- Phẫu thuật chọn lọc: 6 tháng.
Khuyến cáo về thời gian điều trị kháng tiểu cầu sau biến cố mạch vành:
- Clopidogrel (75 mg / ngày), prasugrel (10 mg / ngày) hoặc ticagrelor (2 x 90 mg / ngày):
- Nong bằng bóng đơn giản :2 tuần; bóng phủ thuốc: 3 tháng;
- Stent tự chọn thụ động 4 - 6 tuần; trong trường hợp hội chứng vành cấp: 12 tháng;
- Nhồi máu 3-6 tháng;
- Stent hoạt động 6-12 tháng (> 12 tháng nếu nguy cơ rất cao);
- Hội chứng vành cấp: điều trị bảo tồn 12 tháng Aspirin (75-325 mg / ngày) suốt đời mà không bị gián đoạn.
Khuyến cáo về thời gian gián đoạn trước phẫu thuật cho các thuốc chống tiểu cầu:
- Aspirin: Về nguyên tắc không bị gián đoạn; nếu cần thiết: dừng 5 ngày
- Clopidogrel: Dừng 5 ngày
- Prasugrel: Dừng 7 ngày
- Ticagrelor: Dừng 5 ngày; nếu khẩn cấp, dừng 3 ngày

Mời quý vị xem thêm loại bài về “Gây mê hồi sức trong bệnh cơ tim thiếu máu và tái tưới máu mạch vành” của Bác sĩ Hồ Thị Xuân Nga:
- Gây mê hồi sức trong bệnh cơ tim thiếu máu và tái tưới máu mạch vành - Phần 1
- Gây mê hồi sức trong bệnh cơ tim thiếu máu và tái tưới máu mạch vành - Phần 2
- Gây mê hồi sức trong bệnh cơ tim thiếu máu và tái tưới máu mạch vành - Phần 3
TÀI LIỆU THAM KHẢO
- FLEISHER LA, BECKMAN JA, BROWN KA, et al. ACC/AHA 2007 Guidelines on perioperative cardiovascular evaluation and care for non-cardiac surgery: Executive summary. J Am Coll Cardiol 2007; 50:1707-32
- GROSSMAN W, ed. Cardiac catheterization and angiography. 3rd edition. Philadelphia, Lea and Febiger, 1986, 378
- KAPLAN Joel.A, Cardiac Anesthesia for cardiac and non-cardiac surgery, 7th edition. Elservier, 2017, 1453-236
- KERTAI MD, BOUTIOUKOS M, BOERSMA M, et. Aortic stenosis: An underestimated risk factor for perioperative complications in patients undergoing noncardiac surgery. Am J Med 2004; 116:8-13
- KWAK J, ANDRAWES M, GARVIN S, et al. 3D transesophageal echocardiography: a review of recent literature 2007-2009. Curr Opin Anesthesiol 2010; 23:80-8
- MILLER FA. Aortic stenosis: Most cases no longer require invasive hemodynamic study. J Am Coll Cardiol 1989; 13:551-8
- STS – Society of Thoracic Surgeons National Cardiac Surgery Database, 2005. http://www.sts.org/documents/pdf/STS-ExecutiveSummary.pdf
- TIMMIS SB, KIRSH MM, MONTGOMERY DG, STARLING MR. Evaluation of left ventricular ejection fraction as a measure of pump performance in patients with chronic mitral regurgitation. Cathet Cardiovasc Intervent 2000; 49:290-7
- TORNOS MP, OLONA M, PERMAYER-MIRALDA G, et al. Heart failure after aortic valve replacement for aortic regurgitation: prospective 20-year study. Am Heart J 1998; 136:681-7







